Менингитис
Менингитис је упала менинга, заштитних мембрана које обавијају мозак и кичмену мождину, које су опште познате као мождане опне.[1] Упалу може проузроковати инфекција вирусом, бактеријом, или другим микроорганизмима, и ређе одређеним лековима.[2] Менингитис може бити опасан по живот зато што је упала близу мозга и кичмене мождине, те се ово стање класификује као ургентно у медицини.[1][3]
| Менингитис | |
|---|---|
 | |
| Класификација и спољашњи ресурси | |
| Специјалност | Инфектологија Неурологија |
| МКБ-10 | G00–G03 |
| МКБ-9-CM | 320–322 |
| DiseasesDB | 22543 |
| MedlinePlus | 000680 |
| eMedicine | med/2613 emerg/309 emerg/390 |
| Patient UK | Менингитис |
| MeSH | D008581 |
Најчешћи симптоми менингитиса, главобоља и укоченост врата су повезани са грозницом, конфузијом или измењеном свешћу, повраћањем, и неспособношћу да се толерише светлост (фотофобија) или гласни звукови (фонофобија). Код деце се често испољавају само неспецифични симптоми, као што су раздражљивост или поспаност. Ако је присутан осип, то може указати на одређени узрок менингитиса; на пример, менингитис проузрокован бактеријама менингокока може бити праћен карактеристичним осипом.[1][4]
Лумбална пункција дијагностификује или искључује менингитис. Игла се увлачи у кичмени канал да би се извадио узорак цереброспиналне течности (ЦСТ), која окружује мозак и кичмену мождину. ЦСТ се испитује у медицинској лабораторији.[3] Прва терапија код акутног менингитиса се састоји од благовремене примене антибиотика и понекад антивиротика. Кортикостероиди се могу такође користити за спречавање компликација тешке упале.[3][4] Менингитис може довести до озбиљних дугорочних последица као што су глувоћа, епилепсија, хидроцефалија и когнитивни дефицити нарочито ако се не лечи брзо.[1][4] Неки облици менингитиса (као што су они повезани са инфекцијама менингококом, Хемофилус инфлуенце тип Б, пнеумококом или вирусом заушки) могу се спречити имунизацијом.[1]
Историја уреди
Неки сматрају да је још Хипократ имао увид у постојање менингитиса,[5], док је вероватно да је менингизам био познат преренесансним лекарима као што је Авицена.[6] Опис туберкулозног менингитиса, тада званог „оток у мозгу“, се често приписује единбуршком лекару Сер Роберту Вајту у постхумном извештају који је објављен 1768. године, иако веза са туберкулозом и њеним патогеном није створена до наредног века.[6][7]
Изгледа да је епидемијски менингитис релативно нова појава.[8] Први забележена епидемија јавила у Женеви 1805. године.[8][9] Неколико других епидемија у Европи и Сједињеним Државама су описане ускоро након тога, а први извештај о епидемији у Африци је објављен 1840. године. Афричке епидемије су постале много чешће у 20. веку, почевши од велике епидемије која је харала Нигеријом и Ганом 1905–1908.[8]
Први извештај о бактеријској инфекцији која је у основи била менингитис дао је аустријски бактериолог Антон Вајхселбаум, који је 1887. описао менингокок.[10] Смртност од менингитиса је била врло висока (преко 90%) у раним извештајима. Године 1906. произведен је антисерум у коњима; овај процес је усавршио амерички научник Симон Флекснер чиме је знатно смањена смртност од менингококне болести.[11][12] Године 1944, пријављено је да је пеницилин ефикасан код менингитиса.[13] Увођење вакцине против хемофилуса крајем 20. века дошло је до значајног пада у случајевима менингитиса везаних за овај патоген,[14] а 2002. године се појавио доказ да лечење стероидима може да побољша прогнозу бактеријског менингитиса.[12][15][16]
Епидемиологија уреди
Иако је менингитис болест која се мора пријавити у многим земљама, тачна стопа учесталости није позната.[17] Бактеријски менингитис се јавља код око 3 на 100.000 људи годишње у западним земљама. Студије на нивоу популације су показале да је вирусни менингитис чешћи, по 10,9 на 100.000, и да се јавља чешће лети. У земљама у развоју попут нпр. Бразила, стопа бактеријског менингитиса је виша, у датом примеру 45,8 на 100.000 годишње.[5] Подсахарску Африку муче велике епидемије менингококног менингитиса већ више од века,[18] због чега је названа и „појасом менингитиса“. Епидемије се обично јављају током сувог годишњег доба (од децембра до јуна), и талас епидемије може да траје две до три године, са престанком током кишних доба.[19] Среће се стопа напада од 100–800 случајева на 100.000 у овој области,[20] у којој се пружа лоша медицинска нега. Ове случајеве претежно проузрокује менингокок.[5] Највећа епидемија икада забележена у историји која је захватила цео регион је била 1996–1997, проузрокујући преко 250.000 случајева и 25.000 смрти.[21]
Менингококна болест се јавља у епидемијама у областима где много људи живе заједно по први пут, као што су војне бараке током мобилизације, факултетска насеља[1] и током хаџилука. [22] Иако се образац епидемијских циклуса у Африци добро не разуме, неколико чинилаца су повезани са развојем епидемије у појасу менингитиса. Они укључују: медицинске услове (имунолошка осетљивост становништва), демографске услове (путовање и велико расељавање становништва), социо-економске услове (пренасељеност и лоши услови за живот), климатске услове (суша и пешчане олује), и истовремене инфекције (акутне респираторне инфекције).[20]
Постоје значајне разлике у локалној расподели узрочника бактеријског менингитиса. На пример, групе Б и Ц N. meningitides проузрокују највише епизода болести у Европи, док се група А налази у Азији и наставља да преовлађује у Африци, где проузрокује највише главних епидемија у појасу менингитиса, што чини око 80% до 85% документованих случајева менингококног менингитиса.[20]
Етиологија уреди
Менингитис обично узрокује инфекција микроорганизмима. Већина инфекција је последица вируса,[5] а такође су уобичајени узрочници и бактерије, гљивице и протозое.[2] Такође постоје и многи неинфективни узрочници.[2] Термин асептични менингитис се односи на случајеве менингитиса који се не могу приказати бактеријским инфекцијама. Овај тип менингитиса је обично проузрокован вирусима, али може бити и последица бактеријске инфекције која је раније непотпуно лечена, када бактерије нестану из можданица или патогени инфицирају простор поред можданица (нпр синузитис). Ендокардитис (инфекција срчаних залистака којом се мали кластери бактерија шире кроз крвоток) може да изазове асептични менингитис. Асептични менингитис такође може бити последица инфекције спирохетама, типом бактерија коме припадају Тreponema pallidum (изазивач сифилиса) и (Borrelia burgdorferi (позната као узрочник Лајмске болести). До појаве менингитиса може доћи код церебралне маларије (маларија која инфицира мозак), као и код амебичног менингитиса, који је последица инфекције амебама, као што је Naegleria fowleri, добијена из слатководних извора.[2]
Бактеријски уреди
Врсте бактерија које изазивају бактеријски менингитис се разликују у зависности од старосне групе којој инфицирани појединац припада.
- Код недоношчади и новорођенчади до три месеца старости, уобичајени узрочници су Б стрептококе (подтип III који нормално насељава вагину и углавном су узрочници током прве недеље живота) и бактерије које нормално настањују дигестивни тракт као што је Ешерихија коли (која носи антиген K1). Листерија моноцитогенес (серотип IVб) може да утиче на новорођенчад и јавља се у епидемијама.
- На старију децу обично утичу Neisseria meningitidis (менингокок) и Streptococcus pneumoniae (серотипови 6, 9, 14, 18 и 23), а на оне млађе од пет година Хемофилус инфлуенце тип Б (у земљама које не пружају вакцинацију).[1][3]
- Код одраслих, менингокок и пнеумокок заједно изазивају 80% случајева бактеријског менингитиса. Ризик од инфекције бактеријом Листерија моноцитогенес повећан је код особа старијих од 50 година.[3][4] Увођењем пнеумококне вакцине дошло је до смањења стопа оболелих од пнемококног менингитиса и код деце и код одраслих.[23]
Постоји могућност да скорашња повреда лобање омогући прелазак бактерија назалне шупљине у менингеални простор. Слично томе, уређаји у мозгу и можданицама, као што су церебрални шант, екстравентрикуларна дренажа или Омаја резервоар, носе повећан ризик од менингитиса. У овим случајевима је повећана вероватноћа од инфекције стафилококама, псеудомонасом и неким другим Грам негативним бактеријама.[3] Ови патогени су такође у вези са менингитисом код особа са ослабљеним имуним системом.[1] Инфекција у пределу главе и врата, као што је запаљење средњег ува или мастоидитис, може довести до менингитиса код малог броја људи.[3] Примаоци кохлеарног импланта због губитка слуха у већем су ризику од пнеумококног менингитиса.[24]
Туберкулозни менингитис, тип менингитиса чији је узрочник микобактеријум туберкулозе, чешће се јавља код људи у земљама где је туберкулоза ендемична, али се такође јавља и код особа са поремећеним имунитетом, као што је СИДА.[25]
Рекурентни бактеријски менингитис може бити проузрокован перзистентним анатомским дефектима, било конгениталним или стеченим, а такође и поремећајима имунског система.[26] Анатомски дефекти омогућавају непрекидну везу између спољашње средине и нервног система. Најчешћи узрочник рекурентног менингитиса је фрактура лобање,[26] нарочито преломи у бази лобање или који се шире ка синусима и пирамиди слепоочне кости.[26] Приближно 59% случајева рекурентног менингитиса је последица оваквих анатомских абнормалности, 36% случајева је последица имунодефицијенције (као што је недостатак комплемената, који има посебну предиспозицију ка рекурентном менингококном менингитису), док је 5% случајева изазвано инфекцијама у простору поред можданица.[26]
Вирусни уреди
Међу вирусима који проузрокују менингитис се налазе ентеровируси, Херпес симплекс вирус тип 2 (нешто ређе тип 1), Варичела зостер вирус (познат као узрочник овчијих богиња и херпес зостера (болног осипа на кожи)), вирус заушака, ХИВ и вирус лимфоцитног хориоменингитиса.[17]
Гљивични уреди
Постоји известан број фактора ризика за појаву гљивичног менингитиса, међу којима су употреба имуносупресаната (као у случају након трансплантације органа), ХИВ/СИДА,[27] и губитак имунитета услед старења.[28] Није уобичајен код особа са нормалним имуним системом,[29] али се појави у случају контаминације лековима.[30] Карактеристичан је постепен развој симптома, при чему су главобоље и грозница присутни најмање неколико седмица пре постављања дијагнозе.[28] Најчешћи тип гљивичног менингитиса је криптококни менингитис чији је узрочник криптококус неоформанс.[31] Процењено је да је у Африци криптококни менингитис најчеши тип менингитиса [32] и њему се приписује 20–25% смртних случајева у вези са СИДA-ом у Африци.[33] Међу остале гљивичне агенсе спадају хистоплазма капсулатум, кокцидиоидес имитис, бластомицес дерматитидис и кандида врсте.[28]
Паразитарни уреди
Сумња на паразитарни узрочник се јавља онда када у цереброспиналној течности (ЦСТ) постоје предоминантни еозинофили (тип белих крвних ћелија). Најчешћи паразити су ангиостронгилус кантоненсис, гнатостома спинигерум, шистозома, као и обољења цистицеркоза, токсокариаза, зараза путем ваљкастог црва (Baylisascaris procyonis - baylisascariasis), парагонимијаза, као и нека ретка инфективна и неинфективна стања.[34]
Неинфективни уреди
На појаву менингитиса може утицати неколико неинфективних проузроковача: ширење канцера на можданице (малигни или неопластични менингитис)[35] и извесни лекови (углавном нестероидни антиинфламаторни лекови, антибиотици и интравенски имуноглобулини).[36] Такође, његови узрочници могу бити запаљењска стања, као што су саркоидоза (која се у том случају назива неуросаркоидоза), болести везивног ткива као што је системски еритемски лупус и неке форме васкулитиса (запаљењско стање зида крвних судова), као што је Бехчетова болест.[2] Епидермоидне цисте и дермоидне цисте могу да изазову менингитис ослобађањем надражујуће материје у субарахноидни простор.[2][26] Моларетов менингитис је синдром рекурентних епизода асептичног менингитиса; сматра се да га узрокује херпес симплекс вирус тип 2. У ретким случајевима мигрена може да доведе до менингитиса, али се ова дијагноза поставља само онда када су сви остали проузроковачи елиминисани.[2]
Патофизиологија уреди
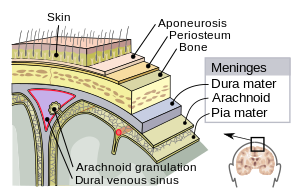
Можданице (мождане опне) су сачињене од три мембране које, заједно са цереброспиналном течношћу, окружују и штите мозак и кичмену мождину (централни нервни систем). Мека можданица (лат. pia mater) је веома нежна непропусна мембрана, која чврсто приања уз површину мозга, пратећи чак и најмањи обрис. Паучинаста можданица (арахноидеа, лат. arachnoid mater - названа тако због свог паучинастог изгледа) лабаво је уклопљена „кеса“ на горњој површини меке можданице. Субарахноидни простор раздваја паучинасту и меку можданицу и испуњен је цереброспиналном течношћу. Спољашња мембрана, тврда можданица (лат. dura mater), представља дебелу и јаку мембрану, која је спојена и са паучинастом мембраном и са лобањом.
Код бактеријског менингитиса бактерије стижу до можданица помоћу једне од две главне путање: кроз крвоток или путем директног контакта између можданица и кроз назалну шупљину или кожу. У већини случајева до менингитиса долази након инвазије крвотока микроорганизмима који живе на мукозним површинама, као што је назална шупљина. Ово је често резултат неке претходне вирусне инфекције, која руши природну баријеру коју обезбеђују мукозне површине. Чим бактерије уђу у крвоток, оне продиру у субарахноидни простор на местима где је крвно-мождана баријера рањива—као што је хороидни плексус. Менингитис се јавља код 25% новорођенчади са инфекцијама крвотока проузрокованим стрептококама групе Б; овај феномен се ређе јавља код одраслих.[1] Директна контаминација цереброспиналне течности може проистећи из имплантираних уређаја, фрактура лобање или инфекције назофаринкса или назалних синуса који су формирали тракт са субарахноидним простором (погледати горе); повремено се могу идентификовати конгенитални дефекти тврде можданице.[1]
Упала великих размера, до које долази у субарахноидном простору за време менингитиса, није директна последица бактеријске инфекције, већ се може у великој мери приписати одговору имунског система на улазак бактерија у централни нервни систем. Када имуне ћелије у мозгу (астроцити и микроглије) идентификују компоненте бактеријске ћелијске мембране, оне одговарају ослобађањем великих количина цитокина, посредника сличних хормонима, који привлаче друге имуне ћелије и стимулишу друга ткива да учествују у имуном одговору. Крвно-мождана баријера постаје пропустљивија, доводећи до „вазогеног“ церебралног едема (отицање мозга услед цурења течности из крвних судова). Велики број белих крвних зрнаца улази у ЦСТ, узрокујући упалу можданица и доводећи до „интерстицијалног“ едема (отицање проузроковано течношћу између ћелија). Поред тога, и у зидовима крвних судова се јавља упала (церебрални васкулитис), што доводи до смањења протока крви и до треће врсте едема, „цитотоксичног“ едема. Сва три облика церебралног едема доводе до повећања интракранијалног притиска; удружено са сниженим крвним притиском до кога често долази код акутне инфекције, то значи да крв теже улази у мозак, па су због тога мождане ћелије лишене кисеоника и подлежу апоптози (аутоматска смрт ћелије).[1]
Познато је да администрација антибиотика може у почетку погоршати процес који је наведен горе, повећавајући количину производа ћелијске мембране бактерија, који се отпуштају уништавањем бактерија. Посебни третмани, као што је употреба кортикостероида., су усмерене на смањење одговора имуног система на ову појаву.[1][4]
Клиничка слика уреди
Код одраслих, најчешћи симптом менингитиса је озбиљна главобоља, која се јавља у готово 90% случајева бактеријског менингитиса, за којом следи нухална ригидност (неспособност да се врат слободно савије напред због увећаног вратног мишићног тонуса и укочености).[37] Класична тријада дијагностичких знакова се састоји од нухалне ригидности, изненадне високе температуре, и измењеног менталног стања; међутим, све три карактеристике су присутне само у 44–46% случајева бактеријског менингитиса.[5][37] Ако ниједан од три знака није присутан, веома је мала вероватноћа да је у питању менингитис.[5] Други знаци који се обично повезују са менингитисом укључују фотофобију (неподношење јаке светлости) и фонофобију (неподношење јаких звукова). Мала деца често не показују поменуте симптоме, и могу бити само раздражљива и изгледати болесно.[1] Фонтанела (меко место на врху бебине главе) може се испупчити код одојчади старе до 6 месеци. Друге карактеристике по којима се менингитис разликује од лакших болести код мале деце су бол у ногама, хладни екстремитети, и абнормална боја коже.[38][39]
Нухална ригидност се јавља код 70% бактеријског менингитиса код одраслих.[5] Други знаци менингизма укључују присуство позитивног Керниговог знака или знака Бружинског. Кернингов знак се оцењује док особа лежи на леђима, при чему су кук и колено савијени под углом од 90 степени. Код особе са позитивним Кернинговим знаком, бол спутава колено да се слободно испружи. Позитиван Бружински знак се јавља када савијање врата проузрокује невољно савијање колена и кука. Иако се Кернингов и Бружински знак обично користе за испитивање менингитиса осетљивост ових тестова је ограничена.[5][40] Они, међутим, имају врло добру специфичност за менингитис: знаци се ретко јављају код других обољења.[5] Други тест, познат као „потез наглог окретања“ помаже да се одреди да ли је менингитис присутан код оних који пријављују грозницу и главобољу. Од особе се тражи да брзо окрене главу хоризонтално; ако то не погорша главобољу, мала је вероватноћа да је у питању менингитис.[5]
Менингитис који проузрокује бактерија Neisseria meningitidis (познат као „менингококни менингитис“) може се разликовати од менингитиса проузрокованог другим узрочницима по рапидном ширењу петехијалног осипа, који може претходити другим симптомима.[38] Осип се састоји од бројних ситних, неправилних љубичастих или црвених тачкица („петехија“) по трупу, доњим екстремитетима, слузокожи, конјуктиви, и (понекад) по длановима или табанима. Осип обично не сврби; црвенило не нестаје под притиском прста или стаклене чаше. Иако осип није нужно присутан у менингококном менингитису, он је релативно специфичан за ту болест; међутим, понекад се јавља код менингитиса због других бактерија.[1] Други наговештаји о узроку менингитиса могу бити знаци на кожи болести руку, ногу и уста и генитални херпес, које су повезане са различитим облицима вирусног менингитиса.[17]
Дијагноза уреди
| Врсте менингитиса | Глукоза | Протеини | Ћелије |
|---|---|---|---|
| Акутни бактеријски | Ниски | високи | ПМН, често> 300/mm³ |
| Акутни вирусни | Нормални | нормални или високи | мононуклеарни, < 300/mm³ |
| Туберкулоза | Ниски | високи | мононуклеарни и ПМНс, <300/мм ³ |
| Гљивични | Ниски | високи | <300/мм ³ |
| Малигни | Ниски | високи | просечни мононуклеарни |
Анализе крви и снимање уреди
Ако се посумња на неко има менингитис, врши се анализа крви на маркере запаљења (нпр. Ц реактивни протеин, комплетна крвна слика), као и крвне културе.[3][42]
Најважнији тест за идентификацију или искључење менингитиса је анализа цереброспиналне течности лумбалном пункцијом (ЛП, Спинал Тап).[43] Мећутим, лумбална пункција је контраиндикована ако постоји маса у мозгу (тумор или апсцес) или ако је интракранијални притисак (ИКП) повишен, јер то може да доведе до хернијације мозга. Ако је неко у опасности, било због масе или повећаног ИКП (недавна повреда главе, познати проблем имуног система, локализовани неуролошки знаци, или доказ о испитивању повишеног ИКП), ЦТ или МР скенирање се пре препоручује него лумбална пункција.[3][42][44] Ово важи у 45% свих одраслих случајева.[4] Ако су ЦТ или МР потребни пре ЛП, или се ЛП тешко изводи, професионалне смернице сугеришу да прво треба да се администрирају антибиотици, како би се спречило кашњење у лечењу,[3] нарочито, ако би то било дуже од 30 минута.[42][44] Често, ЦТ или МР скенирања се врше у каснијој фази да се процене компликације менингитиса.[1]
У тешким облицима менингитиса, праћење крвних електролита може бити важно; на пример, хипонатремија је уобичајена код бактеријског менингитиса, због комбинације фактора, укључујући дехидратацију, неодговарајућа екскреција антидиуретичког хормона (СИАДХ), или претерано агресивни интравенско давање течности.[4][45]
Лумбална пункција уреди
Лумбална пункција се врши позиционирањем особе, обично лежањем на страни, примењујући локални анестетик, и убацивањем игле у дуралну кесу (кеса око кичмене мождине) ради прикупљања цереброспиналног ликвора (ЦСТ ). Када је ово постигнуто, мери се „притисак при отварању“ ЦСТ помоћу манометра. Притисак је обично између 6 и 18 cm воде (ЦМВ2 О);[43] код бактеријског менингитиса притисак је обично повишен.[3][42] Код криптококног менингитиса, интракранијални притисак је изразито повишен.[46] Почетни изглед течности може потврдити наговештај природе инфекције: замућеност ликвора указује на већу количину протеина, белих и црвених крвних ћелије и / или бактерија, и самим тим се може посумњати на бактеријски менингитис.[3]
Узорак ЦСТ-и се испитује присуство и врсту белих крвних ћелиј а, црвених крвних ћелија, садржај протеина и ниво глукозе.[3] Грамово бојење узорка може да покаже бактерије код бактеријског менингитиса, али одсуство бактерија не искључује бактеријски менингитис јер се виде само у 60% случајева, ова цифра је смањена за додатних 20%, ако су дати антибиотици пре узимања узорка. Бојење по Грам-у је такође мање поуздано у одређеним инфекцијама, као што је листериоза. Микробиолошка култура узорка је осетљивија (она идентификује организам у 70-85% случајева), али може трајати и до 48 сати да резултат постане доступан.[3] Врста белих крвних ћелија претежно присутних (види табелу) означава да ли је менингитис бактеријски (обично неутрофили-претежно) или вирусни (обично лимфоцити-претежно),[3] иако на почетку болести ово није увек поуздан индикатор. Ређе, еозинофил и преовлађују, сугеришући паразитску или гљивичну етиологију, између осталих.[34]
Концентрација глукозе у ЦСТ је нормално 40% више него у крви. Код бактеријског менингитиса обично је нижа; ниво глукозе у ликвору се стога дели глукозом у крви (однос глукозе ЦСТ и серумске глукозе). Однос ≤ 0,4 указује на бактеријски менингитис,[43] код новорођенчади, ниво глукозе у ликвору је нормално већи, а однос испод 0,6 (60%) се стога сматра ненормалним.[3] Висок ниво лактати у ЦСТ указује на већу вероватноћу бактеријског менингитиса, као што то чини и већи број белих крвних зрнаца.[43] Ако је ниво лактата мањи од 35 mg/dl и особа није претходно добила антибиотике, онда ово може искључити бактеријски менингитис.[47]
Разни други специјализовани тестови се могу користити за разликовање различитих врста менингитиса. Латекс тест аглутинације може бити позитиван код менингитиса узрокованих Стрептококусом пнеумоније, Неиссеријом менингитидис, Хемопхилусом инфлуенце, Ешерихијом коли и стрептококе групе Б, њена рутинска употреба није охрабрена јер ретко доводи до промена у лечењу, али то може да се користи ако други тестови нису дијагностички. Слично томе, тест лимулусног лизата може да буде позитиван код менингитиса изазваног грам-негативним бактеријама, али је ограничене употребе, осим ако други тестови нису били од помоћи.[3] Ланчана реакција полимеразе (ЛРП) је техника која се користи да појача мале трагове ДНК бактерија у циљу откривања присуства бактеријске или вирусне ДНК у цереброспиналној течности; то је веома осетљив и специфичан тест, јер је потребан само у траговима ДНК инфективног агента. Она може идентификовати бактерије код бактеријског менингитиса и може помоћи у разликовању различитих узрока вирусног менингитиса (ентеровирус, херпес симплек вирус 2 и заушке у онима који нису вакцинисани за ово).[17] Серологија (идентификација антитела на вирусе) може бити корисна код вирусног менингитиса.[17] Ако се сумња на туберкулозни менингитис, узорак се обрађује за присуство Зихл-Нилсенове мрље, која има ниску осетљивост, и туберкулозна култура, чије процесуирање траје дуго времена; ПЦР се све више користи.[25] Дијагноза криптококног менингитиса се може урадити по ниској цени помоћу мрље ЦСТ Индијским мастилом ; међутим, много је осетљивије тестирање на криптококни антиген у крви или ликвору.[48][49]
Дијагностички и терапијски проблем је „делимично лечени менингитис“, где се јављају симптоми менингитиса након примања антибиотика (као што су претпостављени синузитис).{/Када се то деси, налази ЦСТмогу да личе на вирусни менингитис, али антибиотска терапија мора да буде настављена све док не постоји дефинитиван доказ позитивног вирусног узрока (нпр. позитиван ентеровирус ПЦР).[17]
Постмортем уреди
Менингитис може да се дијагностикује након смрти. Налази пост мортем су обично широка упала меке можданице и облика паукове мреже менинга. Неутрофилни гранулоцити имају тенденцију да мигрирају у цереброспиналну течност и базу мозга, заједно са кранијалним нервима и кичменом мождином, који могу бити окружени гнојем – као што могу менингеални судови.[50]
Лечење уреди
Менингитис може да угрози живот и, ако се не лечи, има високу стопу смртности;[3] одлагање лечења само може да погорша ситуацију.[4] Зато, лечење антибиотицима широког спектра не треба одлагати иако се тестови потврде још увек спроводе.[44] A ако се на примарном медицинском прегледу посумња на менингококни менингитис, препорука је да се даје бензилпеницилин пре транспортовања у болницу.[38] Интравенски треба користити течност ако постоје, хипотензија (низак крвни притисак) или шок.[44] Будући да менингитис може да проузрокује озбиљне компликације, препоручује се да се обављају редовне лекарске контроле како би се ове компликације правовремено идентификовале[44] као и хоспитализација интензивна нега пацијента ако се процени да је она неопходна.[4]
Терапија бактеријског менингитиса уреди
Антибиотици уреди
Лечење емпиријским антибиотицима, без постављања тачне дијагнозе, треба почети одмах, још пре него што буду познати резултати лумбалне пункције. Избор почетног лечења умногоме зависи од врсте бактерија које узрокују менингитис на датом месту и међу датом популацијом. На пример, у Уједињеном Краљевству| Уједињено Краљевство емпиријско лечење се састоји из примене цефалоспорина треће генерације, као што су цефотаксим или цефтриаксон.[42][44] У САД, где је пронађено да постоји све већа отпорност на цефалоспорине код стрептокока, у почетном лечењу се препоручује и примена ванкомицина.[3][4][42] Међутим, примена хлорамфеникола, било самог, било у комбинацији са ампицилином, показала се такође успешном.[51]
Емпиријска терапија се може изабрати у зависности од година старости пацијента, било да је инфекцији претходила повреда главе, било да је пацијент имао недавну интервенцију на неурохирургији или, било да постоји церебрални бајпас (дрен) или не.[3] Код младе деце и код одраслих, старијих од 50 година, као и код оних код којих је ослабио имунитет, препоручује се ампицилин Listeria monocytogenes.[3][42] Када постану доступни резултати бактеријске анализе, и када је познат широк спектар типа бактеријског узрочника, биће могуће да се, до тада коришћени антибиотици, промене и да се користе они на које је патоген осетљив.[3] Резултати ЦСТ културе се углавном спорије добијају: потребно је да прође од 24 до 48 сати од момента засејавања. Када се резултати коначно добију, емпиријска терапија се може заменити специфичном антибиотском терапијом која има за циљ да уништи узрочнике болести који су осетљиви на дати антибиотик.[3] Да би један антибиотик био ефикасан у лечењу менингитиса, он не сме само да буде активан против патогенских бактерија, већ и да, у одговарајућој количини, допре до мождане опне; неки антибиотици немају довољно снажну моћ продирања и зато се мало користе у лечењу менингитиса. Већина антибиотика који се примењују у лечењу менингитиса нису у клиничким испитивањима били директно тестирани на људима оболелим од менингитиса. Уместо тога, користе се резултати лабораторијских испитивања на кунићима.[3] Туберкулозни менингитис захтева продужено лечење антибиотицима. Док се туберкулоза на плућима углавном лечи 6 месеци, пацијенти оболели од туберкулозног менингитиса се лече годину дана или дуже.[25]
Стероиди уреди
Додатно лечење кортикостероидима (обично дексаметазоном) показало је неке добре стране, као што је смањење броја случајева код којих је дошло до губитка слуха,[52] и бољи краткорочни неуролошки резултати[16] код адолесцената и одраслих из развијених земаља са ниском стопом HIV позитивних..[53] Нека истраживања су показала да се смањио број смртних случајева,[53] док друга истраживања то нису показала.[16] Стероиди су се показали корисним код туберкулозног менингитиса, барем код оних који су HIV негативни.[54]
Зато, стручњаци препоручују да се са применом дексаметазона или неког другог кортикостероида почне непосредно пре давања прве дозе антибиотика и да се настави још 4 дана.[42][44] Иако овакво лечење највише погодује болесницима са пнеумококним менингитисом, неки стручњаци препоручују да се настави са применом дексаметазона иако се установи неки други тип менингитиса.[3][42] Овом применом се највероватније сузбија прекомерна упала.[15]
Помоћни кортикостероиди имају другачију улогу код деце него код одраслих. Иако се показало да су кортикостероиди корисни једнако код одраслих као и код деце из земаља са високим стандардом, њихово коришћење код деце из земаља са ниским стандардом није поткрепљено доказима; разлог за ову противуречност није јасан.[16] Чак и у земљама са високим стандардом, корисност кортикостероида се може видети када се дају пре прве дозе антибиотика, а највећа је у случајевима H. influenzae менингитиса,[3][55] чија је учесталост драстично опала од увођења ХИБ вакцине. Дакле, кортикостероиди се препоручују у лечењу менингитиса у педијатрији ако је узрочник H. influenzae, и само, ако се дају пре прве дозе антибиотика; друга употреба је спорна.[3]
Терапија вирусних менингитиса уреди
Вирусни менингитис обично захтева само помоћну терапију; већина вируса који су одговорни за проузроковање менингитиса не одговарају на специфичну терапију. Ток вирусног менингитиса је много доброћуднији од тока бактеријског менингитиса. Херпес симплекс вирус и варичела зостер вирус могу реаговати на лечење антивирусним лековима као што је ацикловир, али ниједна клиничка студија није конкретно одговорила да ли је ово лечење делотворно.[17] Благи случајеви менингитиса се могу лечити код куће конзервативним мерама као што су: течност, мировање и аналгетици.[56]
Терапија гљивичних менингитиса уреди
Гљивични менингитис, као што је криптококни менингитис, лечи се дугим терапијама антимикотицима, као што су амфотерицин Б и флуцитозин.[48][57] Повећани интракранијални притисак је чест код гљивичног менингитиса, и препоручује се честа (идеално свакодневна) лумбална пунктура да би се ублажио притисак,[48] или алтернативно лумбални дрен.[46]
Прогноза уреди
- no data
- <10
- 10-25
- 25-50
- 50-75
- 75-100
- 100-200
- 200-300
- 300-400
- 400-500
- 500-750
- 750–1000
- >1000
Ако се не лечи, бактеријски менингитис је готово увек фаталан. За разлику од тога, вирусни менингитис има тенденцију да се реши спонтано и ретко је фаталан. Уз лечење, смртност (ризик од смрти) од бактеријског менингитиса зависи од старости особе и основног узрочника. Од новорођенчади, 20–30% може умрети од епизоде бактеријског менингитиса. Тај ризик је много нижи код старије деце, чија је смртност око 2%, али повећава се поново до око 19–37% код одраслих.[1][4] Ризик од смрти се предвиђа на основу различитих чинилаца осим старости, као што су патоген и време које је потребно да се патоген уклони из цереброспиналне течности,[1] озбиљност генерализоване болести, смањени ниво свести или абнормално низак број белих крвних зрнаца у ЦСФ-у.[4] Менингитис који проузрокује H. influenzae и менингокок има бољу прогнозу од случајева које проузрокује група Б стрептокока, колиформи и S. pneumonia.[1] Код одраслих, такође, оболелих од менингококног менингитиса нижа је смртност (3–7%) него код пнеумококне болести.[4]
Код деце постоје неколико потенцијалних инвалидитета који могу проистећи од оштећења нервног система, укључујући сензорнонеурални губитак слуха, епилепсија, учење и проблеми у понашању, као и смањена интелигенција.[1] То се јавља код око 15% преживелих.[1] Губитак слуха се у некој мери може повратити.[59] Код одраслих, у 66% свих случајева, не долази до инвалидитета. Главни проблеми су глувоћа (код 14%) и когнитивно оштећење (код 10%).[4]
Превенција уреди
За неке узрочнике менингитиса, заштита на дуже стазе се може обезбедити кроз вакцинацију, или краткорочно антибиотицима . Неке бихевиоралне мере такође могу бити ефикасне.
Понашање уреди
Бактеријски и вирусни менингитис су заразни, међутим, ни један ни други нису тако заразни као обична прехлада или грип.[60] Оба се могу пренети преко капљица из респираторне секреције током блиског контакта као што су љубљење, кијање или кашљање на некога, али се не могу пренети само удисањем ваздуха у просторији у којој се налази особа оболела од менингитиса.[60] Вирусни менингитис је углавном изазван ентеровирусима, и најчешће се преноси фекалном контаминацијом.[60] Ризик од инфекције може бити смањен променом понашања које је довело до преноса заразе.
Вакцинација уреди
Још од седамдесетих година прошлог века, многе земље су, у своје програме вакцинисања деце, увеле имунизација против Haemophilus influenzae тип B. Овим је практично елиминисан овај патоген као узрок менингитиса код мале деце у тим земљама. Међутим, у земљама у којима је највише изражен проблем обољевања од заразних болести, вакцина је још увек прескупа.[14][61] Слично томе, имунизација против заушака довела је до наглог смањења случајева обољевања од заушака као узрочника менингитиса, који се, пре појаве вакцине, јављао у 15% случајева од укупног броја оболелих од заушака.[17]
Менингококне вакцине постоје као средство имунизације против група A, C, W135 i Y.[62] У земљама у којима је уведена вакцина за превенцију менингококне групе C, случајеви болести изазване овим патогеном су драстично смањени .[61] Сада постоји квадривалентна вакцина, која комбинује све четири вакцине. Имунизација вакцином ACW135Y против четири врсте патогена сада представља неопходан услов за учествовање у хаџилуку.[22] Развој вакцине против групе B менингокока показао се много тежим пошто њени површински протеини (који би се, у нормалним околностима, користили за прављење вакцине) слабо реагују реакција имуног система, са нормалним људским протеинима.[61][62] Ипак, неке земље (Нови Зеланд, Куба, Норвешка и Чиле) су развиле вакцине против локалних врста групе B менингокока; неке су показале добре резултате и користе се у програмима локалне имунизације.[62] У Африци, све донедавно, приступ превенцији и контроли менингококне епидемије заснивао се на раном откривању болести и реактивној масовној вакцинацији ризичне популације бивалентном A/C односно тровалентном A/C/W135 вакцином,[63] мада се примена MenAfriVac (вакцине против менингококне групе A која је много јефтинија од постојећих квадривалемтних вакцина) показала ефикасном код младих људи и описана је као модел партнерског развоја продукта у ограниченим материјалним условима.[64][65]
Рутинска вакцинација противStreptococcus pneumoniae пнеумококном комбинованом вакцином (PCV), која успешно делује на седам познатих серотипова (варијација) овог патогена (данас су у актуелној употреби верзије које имунизују против 10 до 13 серотипова), значајно смањује учесталост пнеумококног менингитиса.[61][66] пнеумококна полисахаридна вакцина, која покрива 23 подврсте, примењује се само на одређене групе (на пример, на оне који су имали спленектомију, уклањање слезине хируршким путем); она не пружа значајан имунитет код свих прималаца, нпр код мале деце. Када је у питању вакцинисање деце Bacillus Calmette-Guérin-ом, показало се да је ова вакцина допринела значајном смањењу стопе обољевања од туберкулозног менингитиса, али њена успешност код одраслих особа натерала је истраживаче да потраже бољу вакцину.[61]
Антибиотици уреди
Краткорочна антибиотска профилакса јесте још један метод превенције, нарочито када је у питању менингококни менингитис. У случајевима менингококног менингитиса, профилактичко лечење блиских контаката антибиотицима (као што су рифамицин, ципрофлоксацин или цефтриаксон) може смањити ризик од настанка болести, али не штити од будуће инфекције.[42][67] Забележена је отпорност на рифампицин после употребе, што је навело неке истраживаче да препоруче могућност коришћења других агенаса.[67] Иако се антибиотици често користе у покушају да се предупреди менингитис код оних са фрактуром базе лобање ипак не постоје поуздани докази којима би се одредило да ли су они корисни или штетни..[68] Ово се може примењивати код пацијената са цурењем ЦСТ (течност из кичмене мождине-ликвор, прим.прев) или без њега.[68]
Ране и касне компликације уреди
Могу се јавити додатни проблеми у раном стадијуму болести. То може захтевати специфичну терапију, а понекад указати на озбиљну болест или гору прогнозу. Инфекција може изазвати сепсу, синдром системског инфламаторног одговора, снижење крвног притиска, убрзан рад срца, повишену или абнормално ниску температуру, и убрзано дисање. Веома низак крвни притисак се може јавити у раном стадијуму, нарочито али не искључиво код менингококног менингитиса; то може довести до недовољног снабдевања других органа крвљу.[1] Дисеминована интраваскуларна коагулација, претерана активација згрушавања крви, може ометати проток крви до органа и парадоксално повећати ризик од крварења. Гангрена удова се може јавити код менингококне болести.[1] Од озбиљне менингококне и пнеумококне инфекције може проистећи крварење надбубрежне жлезде, што доводи до Ватерхаус-Фридриксеновог синдрома, који је често фаталан.[69]
Отицање можданог ткива, притисак у лобањи може да се повећа и да доведе до хернијације отеклог мозга кроз базу лобање. То се може приметити по смањеном нивоу свести, губитку зеничног рефлекса на светлост, и абнормалном држању тела.[4] Упала можданог ткива може ометати нормалан проток ЦСТ-и око мозга (хидроцефалија).[4] Конвулзије се могу јавити из различитих разлога; код деце, конвулзије су честе у раним стадијумима менингитиса (у 30% случајева) и не морају обавезно да указују на основни узрок.[3] Конвулзије могу проистећи од повећаног притиска у области са запаљеним можданим ткивом.[4] Фокалне конвулзије (конвулзије које укључују само један уд или део тела), упорне конвулзије, конвулзије са касним почетком и оне које се тешко контролишу лековима указују на лошији дугорочни исход.[1]
Упала можданица може довести до абнормалности кранијалних нерава, групе нерава који потичу из можданог стабла, који снабдевају област главе и врата и који контролишу, између осталих функција, покрете ока, мишиће лица и слух.[1][5] Визуелни симптоми и губитак слуха може потрајати и после епизоде менингитиса.[1] Упала мозга (енцефалитис) или његових крвних судова (церебрални васкулитис), као и формација угрушака крви у венама (церебрална венска тромбоза), може довести до слабости, губитка осећаја, или абнормалног покрета или функције дела тела које снабдева оболела област мозга.[1][4]
Референце уреди
- ^ а б в г д ђ е ж з и ј к л љ м н њ о п р с т ћ у ф х Sáez-Llorens X, McCracken GH (2003). „Bacterial meningitis in children”. Lancet. 361 (9375): 2139—48. PMID 12826449. S2CID 6226323. doi:10.1016/S0140-6736(03)13693-8.
- ^ а б в г д ђ е Ginsberg, L. (2004). „Difficult and recurrent meningitis” (PDF). Journal of Neurology, Neurosurgery, and Psychiatry. 75 Suppl 1 (90001): i16—21. PMC 1765649 . PMID 14978146. doi:10.1136/jnnp.2003.034272.
- ^ а б в г д ђ е ж з и ј к л љ м н њ о п р с т ћ у ф х ц ч Tunkel, A. R.; Hartman, BJ; Kaplan, SL; et al. (2004). „Practice guidelines for the management of bacterial meningitis” (PDF). Clinical Infectious Diseases. 39 (9): 1267—84. PMID 15494903. S2CID 11833042. doi:10.1086/425368.
- ^ а б в г д ђ е ж з и ј к л љ м н њ о van de Beek D, de Gans J, Tunkel AR, Wijdicks EF (2006). „Community-acquired bacterial meningitis in adults”. The New England Journal of Medicine. 354 (1): 44—53. PMID 16394301. doi:10.1056/NEJMra052116.
- ^ а б в г д ђ е ж з и ј Attia J, Hatala R, Cook DJ, Wong JG (1999). „The rational clinical examination. Does this adult patient have acute meningitis?”. Journal of the American Medical Association. 282 (2): 175—81. PMID 10411200. doi:10.1001/jama.282.2.175.
- ^ а б Walker, Arthur Earl; Laws, Edward R.; Udvarhelyi, George B. (1998). „Infections and inflammatory involvement of the CNS”. The Genesis of Neuroscience. Thieme. стр. 219—21. ISBN 978-1-879284-62-3.
- ^ Whytt, R. (1768). Observations on the Dropsy in the Brain. Edinburgh: J. Balfour.
- ^ а б в Greenwood, B. (2006). „100 years of epidemic meningitis in West Africa – has anything changed?” (PDF). Tropical Medicine & International Health: TM & IH. 11 (6): 773—80. PMID 16771997. S2CID 28838510. doi:10.1111/j.1365-3156.2006.01639.x.
- ^ Vieusseux, G. (1806). „Mémoire sur le Maladie qui a regne à Génève au printemps de 1805”. Journal de Médecine, de Chirurgie et de Pharmacologie (Bruxelles) (на језику: French). 11: 50—53.
- ^ Weichselbaum, A. (1887). „Ueber die Aetiologie der akuten Meningitis cerebro-spinalis”. Fortschrift der Medizin (на језику: German). 5: 573—583.
- ^ Flexner, S. (1913). „The results of the serum treatment in thirteen hundred cases of epidemic meningitis” (PDF). J Exp Med. 17 (5): 553—76. PMC 2125091 . PMID 19867668. doi:10.1084/jem.17.5.553.
- ^ а б Swartz, M. N. (2004). „Bacterial meningitis—a view of the past 90 years”. The New England Journal of Medicine. 351 (18): 1826—28. PMID 15509815. doi:10.1056/NEJMp048246.
- ^ Rosenberg DH, Arling PA (1944). „Penicillin in the treatment of meningitis”. Journal of the American Medical Association. 125 (15): 1011—17. doi:10.1001/jama.1944.02850330009002. reproduced in Rosenberg DH, Arling PA (1984). „Penicillin in the treatment of meningitis”. Journal of the American Medical Association. 251 (14): 1870—6. PMID 6366279. doi:10.1001/jama.251.14.1870.
- ^ а б Peltola, H. (април 2000). „Worldwide Haemophilus influenzae type b disease at the beginning of the 21st century: global analysis of the disease burden 25 years after the use of the polysaccharide vaccine and a decade after the advent of conjugates” (PDF). Clinical Microbiology Reviews. 13 (2): 302—17. PMC 100154 . PMID 10756001. doi:10.1128/CMR.13.2.302-317.2000. Архивирано из оригинала (PDF) 08. 07. 2014. г. Приступљено 16. 02. 2014.
- ^ а б de Gans J, van de Beek D (новембар 2002). „Dexamethasone in adults with bacterial meningitis” (PDF). The New England Journal of Medicine. 347 (20): 1549—56. PMID 12432041. S2CID 72596402. doi:10.1056/NEJMoa021334.
- ^ а б в г Brouwer MC, McIntyre P, de Gans J, Prasad K, van de Beek D (2010). Van De Beek, Diederik, ур. „Corticosteroids for acute bacterial meningitis”. Cochrane Database of Systematic Reviews (9): CD004405. PMID 20824838. doi:10.1002/14651858.CD004405.pub3. CD004405.
- ^ а б в г д ђ е ж Logan SA, MacMahon E (2008). „Viral meningitis”. BMJ (Clinical Research Ed.). 336 (7634): 36—40. PMC 2174764 . PMID 18174598. doi:10.1136/bmj.39409.673657.AE.
- ^ Lapeyssonnie, L. (1963). „Cerebrospinal meningitis in Africa”. Bulletin of the World Health Organization. 28 (Suppl): SUPPL:1—114. PMC 2554630 . PMID 14259333.
- ^ Greenwood, B. (1999). „Manson Lecture. Meningococcal meningitis in Africa”. Trans. R. Soc. Trop. Med. Hyg. 93 (4): 341—53. PMID 10674069. doi:10.1016/S0035-9203(99)90106-2.
- ^ а б в Organization, World Health (1998). Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98 (PDF). 3. стр. 1—83.
- ^ WHO (2003). „Detecting meningococcal meningitis epidemics in highly-endemic African countries” (PDF). Weekly Epidemiological Record. 78 (33): 294—6. PMID 14509123.
- ^ а б Wilder-Smith A (2007). „Meningococcal vaccine in travelers”. Current Opinion in Infectious Diseases. 20 (5): 454—60. PMID 17762777. S2CID 9411482. doi:10.1097/QCO.0b013e3282a64700.
- ^ Hsu, H. E.; Shutt, KA; Moore, MR; et al. (2009). „Effect of pneumococcal conjugate vaccine on pneumococcal meningitis”. N Engl J Med. 360 (3): 244—256. PMC 4663990 . PMID 19144940. doi:10.1056/NEJMoa0800836.
- ^ Wei BP, Robins-Browne RM, Shepherd RK, Clark GM, O'Leary SJ (2008). „Can we prevent cochlear implant recipients from developing pneumococcal meningitis?” (PDF). Clin. Infect. Dis. 46 (1): e1—7. PMID 18171202. S2CID 29151128. doi:10.1086/524083.
- ^ а б в Thwaites G, Chau TT, Mai NT, Drobniewski F, McAdam K, Farrar J (2000). „Tuberculous meningitis” (PDF). Journal of Neurology, Neurosurgery, and Psychiatry. 68 (3): 289—99. PMC 1736815 . PMID 10675209. doi:10.1136/jnnp.68.3.289.
- ^ а б в г д Tebruegge M, Curtis N (2008). „Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis”. Clinical Microbiology Reviews. 21 (3): 519—37. PMC 2493086 . PMID 18625686. doi:10.1128/CMR.00009-08.
- ^ Raman, R. Sharma (2010). „Fungal infections of the nervous system: current perspective and controversies in management”. International Journal of Surgery (London, England). 8 (8): 591—601. PMID 20673817. doi:10.1016/j.ijsu.2010.07.293.
- ^ а б в Sirven JI, Malamut BL (2008). Clinical neurology of the older adult (2. изд.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. стр. 439. ISBN 9780781769471.
- ^ Honda H, Warren DK (2009). „Central nervous system infections: meningitis and brain abscess”. Infectious Disease Clinics of North America. 23 (3): 609—23. PMID 19665086. doi:10.1016/j.idc.2009.04.009.
- ^ Kauffman CA, Pappas PG, Patterson TF (19. 10. 2012). „Fungal infections associated with contaminated methyprednisolone injections—preliminary report”. New England Journal of Medicine. Online first (26): 2495—2900. PMID 23083312. doi:10.1056/NEJMra1212617.
- ^ Kauffman CA, Pappas PG, Sobel JD, Dismukes WE (12. 1. 2011). Essentials of clinical mycology (2. изд.). New York: Springer. стр. 77. ISBN 9781441966391.
- ^ Kauffman CA, Pappas PG, Sobel JD, Dismukes WE (12. 1. 2011). Essentials of clinical mycology (2. изд.). New York: Springer. стр. 31. ISBN 9781441966391.
- ^ Park BJ, Park BJ, Wannemuehler KA, Marston BJ, Govender N, Pappas PG, Chiller TM (2009). „Estimation of the current global burden of cryptococcal meningitis among persons living with HIV/AIDS”. AIDS. 23 (4): 525—530. PMID 19182676. S2CID 5735550. doi:10.1097/QAD.0b013e328322ffac.
- ^ а б Graeff-Teixeira C, da Silva AC, Yoshimura K (2009). „Update on eosinophilic meningoencephalitis and its clinical relevance” (PDF). Clinical Microbiology Reviews. 22 (2): 322—48. PMC 2668237 . PMID 19366917. doi:10.1128/CMR.00044-08. Архивирано из оригинала (PDF) 03. 02. 2014. г. Приступљено 16. 02. 2014.
- ^ Gleissner B, Chamberlain MC (2006). „Neoplastic meningitis”. Lancet Neurol. 5 (5): 443—52. PMID 16632315. S2CID 21335554. doi:10.1016/S1474-4422(06)70443-4.
- ^ Moris G, Garcia-Monco JC (1999). „The Challenge of Drug-Induced Aseptic Meningitis” (PDF). Archives of Internal Medicine. 159 (11): 1185—94. PMID 10371226. doi:10.1001/archinte.159.11.1185.
- ^ а б van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Vermeulen M (2004). „Clinical features and prognostic factors in adults with bacterial meningitis” (PDF). The New England Journal of Medicine. 351 (18): 1849—59. PMID 15509818. S2CID 22287169. doi:10.1056/NEJMoa040845.
- ^ а б в Theilen U, Wilson L, Wilson G, Beattie JO, Qureshi S, Simpson D (2008). „Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines”. BMJ (Clinical Research Ed.). 336 (7657): 1367—70. PMC 2427067 . PMID 18556318. doi:10.1136/bmj.a129.
- ^ Management of invasive meningococcal disease in children and young people (PDF). Edinburgh: Scottish Intercollegiate Guidelines Network (SIGN). 2008. ISBN 978-1-905813-31-5. Архивирано из оригинала (PDF) 07. 05. 2016. г. Приступљено 16. 02. 2014.
- ^ Thomas KE, Hasbun R, Jekel J, Quagliarello VJ (2002). „The diagnostic accuracy of Kernig's sign, Brudzinski neck sign, and nuchal rigidity in adults with suspected meningitis” (PDF). Clinical Infectious Diseases. 35 (1): 46—52. PMID 12060874. S2CID 3196834. doi:10.1086/340979.
- ^ Provan, Drew; Krentz, Andrew (2005). Oxford Handbook of Clinical and Laboratory Investigation. Oxford: Oxford University Press. ISBN 978-0-19-856663-2.
- ^ а б в г д ђ е ж з и Chaudhuri, A.; Martinez–Martin P; Martin, PM; et al. (јул 2008). „EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults”. European Journal of Neurolology. 15 (7): 649—59. PMID 18582342. S2CID 12415715. doi:10.1111/j.1468-1331.2008.02193.x.
- ^ а б в г Straus SE, Thorpe KE, Holroyd-Leduc J (октобар 2006). „How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis?”. Journal of the American Medical Association. 296 (16): 2012—22. PMID 17062865. S2CID 52874170. doi:10.1001/jama.296.16.2012.
- ^ а б в г д ђ е Heyderman RS, Lambert HP, O'Sullivan I, Stuart JM, Taylor BL, Wall RA (фебруар 2003). „Early management of suspected bacterial meningitis and meningococcal septicaemia in adults” (PDF). The Journal of Infection. 46 (2): 75—7. PMID 12634067. doi:10.1053/jinf.2002.1110. Архивирано из оригинала (PDF) 25. 07. 2011. г. Приступљено 16. 02. 2014. – formal guideline at Society, British Infection; UK Meningitis Research Trust (децембар 2004). „Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults”. British Infection Society Guidelines. Архивирано из оригинала 19. 10. 2013. г. Приступљено 19. 10. 2008. Непознати параметар
|name-list-style=игнорисан (помоћ) - ^ Maconochie I, Baumer H, Stewart ME (2008). MacOnochie, Ian K, ур. „Fluid therapy for acute bacterial meningitis”. Cochrane Database of Systematic Reviews (1): CD004786. PMID 18254060. doi:10.1002/14651858.CD004786.pub3. CD004786.
- ^ а б Perfect, J. R.; Dismukes, WE; Dromer, F; et al. (2010). „Clinical practice guidelines for the management of cryptococcal disease: 2010 update by the infectious diseases society of america”. Clinical Infectious Diseases. 50 (3): 291—322. PMC 5826644 . PMID 20047480. doi:10.1086/649858.
- ^ Sakushima, K; Hayashino, Y; Kawaguchi, T; Jackson, JL; Fukuhara, S (април 2011). „Diagnostic accuracy of cerebrospinal fluid lactate for differentiating bacterial meningitis from aseptic meningitis: a meta-analysis”. The Journal of Infection. 62 (4): 255—62. PMID 21382412. S2CID 206172763. doi:10.1016/j.jinf.2011.02.010. hdl:2115/48503.
- ^ а б в Bicanic T, Harrison TS (2004). „Cryptococcal meningitis” (PDF). British Medical Bulletin. 72 (1): 99—118. PMID 15838017. doi:10.1093/bmb/ldh043.
- ^ Sloan D, Dlamini S, Paul N, Dedicoat M (2008). Sloan, Derek, ур. „Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings”. Cochrane Database of Systematic Reviews (4): CD005647. PMID 18843697. doi:10.1002/14651858.CD005647.pub2. CD005647.
- ^ Warrell DA, Farrar JJ, Crook DW (2003). „24.14.1 Bacterial meningitis”. Oxford Textbook of Medicine Volume 3 (4. изд.). Oxford University Press. стр. 1115—29. ISBN 978-0-19-852787-9.
- ^ Prasad, K; Kumar, A; Gupta, PK; Singhal, T (17. 10. 2007). Prasad, Kameshwar, ур. „Third generation cephalosporins versus conventional antibiotics for treating acute bacterial meningitis”. Cochrane Database of Systematic Reviews (Online). 2007 (4): CD001832. PMC 8078560 . PMID 17943757. doi:10.1002/14651858.CD001832.pub3.
- ^ van de Beek D (март 2010). „Adjunctive dexamethasone in bacterial meningitis: a meta-analysis of individual patient data”. Lancet Neurol. 9 (3): 254—63. PMC 2835871 . PMID 20138011. doi:10.1016/S1474-4422(10)70023-5.
- ^ а б Assiri AM, Alasmari FA, Zimmerman VA, Baddour LM, Erwin PJ, Tleyjeh IM (мај 2009). „Corticosteroid administration and outcome of adolescents and adults with acute bacterial meningitis: a meta-analysis”. Mayo Clin. Proc. 84 (5): 403—9. PMC 2676122 . PMID 19411436. doi:10.4065/84.5.403.
- ^ Prasad, K; Singh, MB (23. 1. 2008). Prasad, Kameshwar, ур. „Corticosteroids for managing tuberculous meningitis”. Cochrane Database of Systematic Reviews (Online) (1): CD002244. PMID 18254003. doi:10.1002/14651858.CD002244.pub3.
- ^ McIntyre, P. B.; Berkey, CS; King, SM; et al. (септембар 1997). „Dexamethasone as adjunctive therapy in bacterial meningitis. A meta-analysis of randomized clinical trials since 1988”. Journal of the American Medical Association. 278 (11): 925—31. PMID 9302246. doi:10.1001/jama.1997.03550110063038.
- ^ „Meningitis and Encephalitis Fact Sheet”. National Institute of Neurological Disorders and Stroke (NINDS). 11. 12. 2007. Архивирано из оригинала 04. 01. 2014. г. Приступљено 27. 4. 2009.
- ^ Gottfredsson M, Perfect JR (2000). „Fungal meningitis”. Seminars in Neurology. 20 (3): 307—22. PMID 11051295. doi:10.1055/s-2000-9394.
- ^ „Mortality and Burden of Disease Estimates for WHO Member States in 2002” (xls). World Health Organization (WHO). 2002.
- ^ Richardson MP, Reid A, Tarlow MJ, Rudd PT (1997). „Hearing loss during bacterial meningitis” (PDF). Archives of Disease in Childhood. 76 (2): 134—38. PMC 1717058 . PMID 9068303. doi:10.1136/adc.76.2.134.
- ^ а б в „CDC – Meningitis: Transmission”. Centers for Disease Control and Prevention (CDC). 6. 8. 2009. Приступљено 18. 6. 2011.
- ^ а б в г д Segal S, Pollard AJ (2004). „Vaccines against bacterial meningitis” (PDF). British Medical Bulletin. 72 (1): 65—81. PMID 15802609. doi:10.1093/bmb/ldh041.
- ^ а б в Harrison, L. H. (јануар 2006). „Prospects for vaccine prevention of meningococcal infection” (PDF). Clinical Microbiology Reviews. 19 (1): 142—64. PMC 1360272 . PMID 16418528. doi:10.1128/CMR.19.1.142-164.2006. Архивирано из оригинала (PDF) 08. 07. 2014. г. Приступљено 16. 02. 2014.
- ^ WHO (септембар 2000). „Detecting meningococcal meningitis epidemics in highly-endemic African countries” (PDF). Weekly Epidemiological Record. 75 (38): 306—9. PMID 11045076.
- ^ Bishai, DM; Champion, C; Steele, ME; Thompson, L (јун 2011). „Product development partnerships hit their stride: lessons from developing a meningitis vaccine for Africa”. Health Affairs (Project Hope). 30 (6): 1058—64. PMID 21653957. doi:10.1377/hlthaff.2011.0295.
- ^ Marc LaForce, F; Ravenscroft, N; Djingarey, M; Viviani, S (24. Jun 2009). „Epidemic meningitis due to Group A Neisseria meningitidis in the African meningitis belt: a persistent problem with an imminent solution”. Vaccine. 27 Suppl 2: B13—9. PMID 19477559. doi:10.1016/j.vaccine.2009.04.062. Проверите вредност парамет(а)ра за датум:
|date=(помоћ) - ^ Weisfelt M, de Gans J, van der Poll T, van de Beek D (април 2006). „Pneumococcal meningitis in adults: new approaches to management and prevention”. Lancet Neurol. 5 (4): 332—42. PMID 16545750. S2CID 19318114. doi:10.1016/S1474-4422(06)70409-4.
- ^ а б Zalmanovici Trestioreanu, A; Fraser, A; Gafter-Gvili, A; Paul, M; Leibovici, L (10. 8. 2011). Zalmanovici Trestioreanu, Anca, ур. „Antibiotics for preventing meningococcal infections”. Cochrane Database of Systematic Reviews (Online) (8): CD004785. PMID 21833949. doi:10.1002/14651858.CD004785.pub4.
- ^ а б Ratilal, BO; Costa, J; Sampaio, C; Pappamikail, L (10. 8. 2011). Ratilal, Bernardo O, ур. „Antibiotic prophylaxis for preventing meningitis in patients with basilar skull fractures”. Cochrane Database of Systematic Reviews (Online) (8): CD004884. PMID 21833952. doi:10.1002/14651858.CD004884.pub3.
- ^ Varon J, Chen K, Sternbach GL (1998). „Rupert Waterhouse and Carl Friderichsen: adrenal apoplexy”. J Emerg Med. 16 (4): 643—7. PMID 9696186. doi:10.1016/S0736-4679(98)00061-4.
Литература уреди
- Whytt, R. (1768). Observations on the Dropsy in the Brain. Edinburgh: J. Balfour.
- Walker, Arthur Earl; Laws, Edward R.; Udvarhelyi, George B. (1998). „Infections and inflammatory involvement of the CNS”. The Genesis of Neuroscience. Thieme. стр. 219—21. ISBN 978-1-879284-62-3.
- Organization, World Health (1998). Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98 (PDF). 3. стр. 1—83.
- Warrell DA, Farrar JJ, Crook DW (2003). „24.14.1 Bacterial meningitis”. Oxford Textbook of Medicine Volume 3 (4. изд.). Oxford University Press. стр. 1115—29. ISBN 978-0-19-852787-9.
- Provan, Drew; Krentz, Andrew (2005). Oxford Handbook of Clinical and Laboratory Investigation. Oxford: Oxford University Press. ISBN 978-0-19-856663-2.
- Kauffman CA, Pappas PG, Sobel JD, Dismukes WE (12. 1. 2011). Essentials of clinical mycology (2. изд.). New York: Springer. стр. 31. ISBN 9781441966391.
- Kauffman CA, Pappas PG, Sobel JD, Dismukes WE. Essentials of clinical mycology (2. изд.). New York: Springer. стр. 77. ISBN 9781441966391.
- Sirven JI, Malamut BL (2008). Clinical neurology of the older adult (2. изд.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. стр. 439. ISBN 9780781769471.
- Management of invasive meningococcal disease in children and young people (PDF). Edinburgh: Scottish Intercollegiate Guidelines Network (SIGN). 2008. ISBN 978-1-905813-31-5. Архивирано из оригинала (PDF) 07. 05. 2016. г. Приступљено 16. 02. 2014.
Спољашње везе уреди
- Менингитис на сајту Curlie
- Менингитис Центри за контролу и превенцију болести (ЦДЦ)
| Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |