Маларија
Маларија је заразна болест коју преносе комарци, а која погађа људе и друге кичмењаке.[5][6] Код људи изазива симптоме као што су грозница, умор, повраћање и главобоља.[7] У тешким случајевима може да изазове жутицу, епилептичке нападе, кому, чак и смрт.[1] Симптоми обично почињу 10 до 15 дана након уједа зараженог комарца Anopheles.[8] Ако се не лијече правилно, људи могу да имају повратну заразу мјесецима касније.[3] Код оних који су недавно преживјели инфекцију, поновна инфекција обично изазива блаже симптоме, а та дјелимична отпорност нестаје након неколико мјесеци или година ако особа није стално изложена маларији.[1]
| Маларија | |
|---|---|
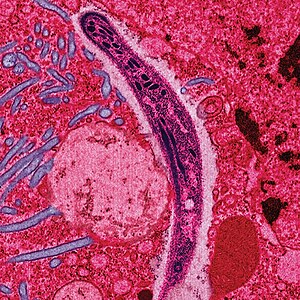 | |
| Ћелија паразита Plasmodium из пљувачке женског комарца како се креће по ћелији комарца | |
| Специјалности | Инфективна болест |
| Симптоми | грозница, повраћање, главобоље[1] |
| Компликације | напади, кома,[1] отказивање органа, анемија, церебрална маларија[2] |
| Вријеме појаве | 10—15 дана након излагања[3] |
| Узроци | Plasmodium кога преносе комарци[1] |
| Дијагностички метод | преглед крви, тестови детекције антигена[1] |
| Превенција | Мреже за комарце, репелант инсеката, контрола комараца, љекови[1] |
| Лијекови | антималаријски љекови[3] |
| Фреквенција | 247 милиона (2021)[4] |
| Смртност | 619.000 (2021)[4] |
Маларију код људи изазивају једноћелијски микроорганизми из групе Plasmodium.[8] Шири се искључиво убодом заражених женки комараца из рода Anopheles.[9] Убодом се уносе паразити из пљувачке комарца у крв човјека, а затим паразити путују до јетре гдје сазријевају и размножавају се.[1] Пет врста из групе Plasmodium обично инфицира људе.[8] Три врсте које су повезане са тежим случајевима су Plasmodium falciparum (која је одговорна за велику већину смртних случајева од маларије), Plasmodium vivax и Plasmodium knowlesi (мајмунска маларија која се преноси на хиљаде људи годишње).[10][11] Plasmodium ovale и Plasmodium malariae углавном изазивају блажи облик маларије.[8] Обично се дијагностикује микроскопским прегледом крви помоћу крвних мрља или брзим дијагностичким тестовима заснованим на антигенима.[1] Методе које користе ланчану реакцију полимеризације за откривање ДНК паразита су развијене, али се не користе широко у областима гдје је маларија уобичајена, због њихове цијене и сложености.[12]
Ризик од болести може да се смањи спрјечавањем уједа употребом мрежа против комараца и репелената или мјерама контроле комараца као што су прскање инсектицида и одводњавање стајаће воде.[1] Неколико љекова се користи за спрјечавање маларије за путнике у областима гдје је болест уобичајена.[3] Здравствени радници препоручују повремене дозе комбинованог лијека сулфадоксин/пириметамин за одојчад и мајке након првог тромјесечја трудноће у областима са високим стопама маларије.[3] До 2023. године, Свјетска здравствена организација је одобрила двије вакцине против маларије.[13] Препоручени третман је комбинација антималаријских љекова који укључују артемисинин.[14] Други лијек може да буде мефлоквин, лумефантрин или сулфадоксин/пириметамин.[15] Препоручује се да кинин, заједно са доксициклином, може да се користи ако артемисинин није доступан.[15] Препоручује се такође да се у областима гдје је болест уобичајена, потврди зараза прије него што се започне са лијечењем због забринутости здравствених радника за повећањем отпорности на љекове.[3] Паразити су временом развили отпорност на неколико љекова; Plasmodium falciparum је развио отпорност на хлороквин и проширио се на већину маларичних подручја, док су неке врсте паразита развили отпорност на артемисинин у неким дијеловима југоисточне Азије.[3]
Болест је распрострањена у тропским и суптропским регионима који постоје у широком појасу око екватора.[16] То укључује већи дио подсахарске Африке, Азије и Латинске Америке.[3] Током 2022. године, широм свијета је обољело око 249 милиона људи од маларије, а процијењено је да је умрло око 608.000, од којих су око 80 посто била дјеца стара пет година или мање.[17] Око 95% случајева заразе и смртних случајева догодило се у подсахарској Африци. Стопе болести су се смањиле од 2010. до 2014. године, али су порасле од 2015. до 2021. године.[4] Према подацима Уницефа, 2021. године је скоро сваког минута од маларије умрло дијете млађе од пет година,[18] а према њиховој процјени, многи од смртних случајева могли су да се спријече или да се излијече.[19] Маларија је обично повезана са сиромаштвом и има значајан негативан утицај на економски развој.[20][21] У Африци се процјењује да резултира губицима од 12 милијарди америчких долара годишње због повећаних трошкова здравствене заштите, изгубљене радне способности и негативних ефеката на туризам.[22]
Француски војни доктор Алфонс Лаверан је 1907. добио Нобелову награду за медицину и физиологију за своје откриће узрочника маларије. Године 1902. исту награду је добио британски доктор Роналд Рос за свој опис животног циклуса плазмодија. Биолог Роберт Кох је открио да маларија може успјешно да се спријечи исушивањем мочвара.
Историја
уредиПоријекло и праисторијски период
уредиПрви докази о паразитима маларије пронађени су код комараца сачуваних у ћилибару из палеогенског периода који су стари око 30 милиона година.[23] Протозое маларије су разноврсне у лозе примата, глодара, птица и рептила.[24][25] Паразит Plasmodium falciparum постоји од прије 50.000–100.000 година, али се величина популације паразита није повећала све до прије око 10.000 година, истовремено са напретком пољопривреде.[26] Паразит има исти образац разноликости као и његови људски домаћини, са већом разноврсношћу у Африци него у остатку свијета, што указује на то да су људи у савременом добу имали болест прије него што су напустили Африку.[27] Сматра се да су се људи можда првобитно заразили са Plasmodium falciparum од горила.[28][29] Plasmodium vivax, који је такође једна врста из групе Plasmodium од шест које инфицирају људе, такође потиче од афричких горила и шимпанзи.[30] Маларијска врста Plasmodium knowlesi, за коју је у 20. вијеку откривено да се преноси на људе, потиче од азијских мајмуна макакија.[31] Plasmodium malariae је врста која углавном напада људе, али постоје и докази да низак ниво несимптоматске инфекције и даље постоји међу дивљим шимпанзама.[32]
Прије око 10.000 година, маларија је почела да има велики утицај на људски опстанак, што се поклопило са почетком пољопривреде у неолитској револуцији. Поремећаји крви који укључују природну селекцију за болест српастих ћелија, таласемије, недостатак глукоза-6-фосфат дехидрогеназе, овалоцитозу југоисточне Азије, елиптоцитозу и губитак Гербиховог антигена (гликофорин Ц) и Дафи антигена на еритроцитима, дају селективну предност против инфекције маларије.[33] Три главна типа насљедне генетске отпорности (болест српастих ћелија, таласемија и недостатак глукоза-6-фосфат дехидрогеназе) била су присутна у предјелу Медитерана у вријеме Римског царства, прије око 2.000 година.[34]
Молекуларне методе су потврдиле високу распрострањеност маларије Plasmodium falciparum у старом Египту.[35][36] Старогрчки историчар Херодот је писао да су градитељи египатских пирамида (око 2700–1700 п. н. е) добијали велике количине бијелог лука, вјероватно да би их заштитили од маларије.[37] Фараон Снефру, оснивач Четврте египатске династије, који је владао око 2613–2589. п. н. е., користио је мреже за кревет као заштиту од комараца. Клеопатра, посљедњи фараон старог Египта, такође је спавала под сличном мрежом против комараца.[38] Није познато да ли су мреже против комараца коришћене у сврху спрјечавања маларије или у уобичајеније сврхе избјегавања убода комараца. Присуство маларије у Египту од око 800. године прије нове ере па надаље је потврђено коришћењем метода заснованих на ДНК.[39]
Подаци о јединственим периодичним грозницама маларије налазе се кроз историју.[40] Римски писац Колумела је повезивао болест са инсектима из мочвара,[41] а први записи о повременим епидемијама грознице потичу из древне Кине 2700 година прије нове ере,[40] а сматра се и да је маларија дјелимично заслужна за пад моћи Римског царства,[42] гдје је била толико присутна да су је назвали „римска грозница“.[43]
Класични период
уредиМаларија је постала широко распрострањена у старој Грчкој до 4. вијека прије нове ере и утицала је на опадање становништва у многим градовима-државама. Грчки термин μίασμα осмислио је Хипократ, који га је користио да опише опасна испарења из земље која се преносе вјетровима и која могу да изазову озбиљне болести. Он је повезао присуство интермитентних грозница са климатским и еколошким условима и класификовао је грозницу према периодичности као терцијанске, квартанске, субтерцијалне и свакодневне.[41][44][45]
Кинески Хуангди неиђинг (Унутрашњи канон жутог цара) који датира из периода од око 300. п. н. е. и 200. нове ере односи се на поновљене пароксизмалне грознице повезане са увећањем слезине и склоношћу ка епидемији.[40] Око 168. године прије нове ере, биљни лијек Кинг-хао (Artemisia annua) ушао је у употребу у Кини за лијечење женских хемороида; пронађен је у тексту „Рецепти за 52 врсте болести“, из кинеског списа Мавангдуи.[46] Ге Хонг је први препоручио Кинг-хао за епизоде акутне интермитентне грознице као ефикасан лијек у кинеском рукопису из 4. вијека, који се обично преводи као „Рецепти за хитне случајеве који се чувају у рукаву“.[47] Његова препорука је била да се свјеже биљке пелина потопе у хладну воду, исциједе и да се добијени горак сок унесе у сировом стању.[48][49]
„Римска грозница“ се односи на посебно смртоносну врсту маларије која је утицала на римску Кампању и град Рим током различитих епоха у историји. Сматра се да је епидемија римске грознице током петог вијека нове ере можда допринијела паду Римског царства.[43][50] Многи љекови за смањење слезине из књиге De materia medica Педанија Диоскорида су коришћени за лијечење хроничне маларије у Римском царству.[51] Сматра се да су „сахране вампира“ у касној антици можда биле извођене као одговор на епидемије маларије; нека дјеца која су умрла од маларије сахрањена су у некрополи у Луњано ин Теверини коришћењем ритуала који су имали за циљ да их спријече да се врате из мртвих. Савремени научници претпостављају да су се заједнице плашиле да ће се мртви вратити и ширити болест.[52]
Године 835. по налогу папе Гргура IV, прослава Ноћи свих светих помјерена је са маја на новембар, због тога што Рим љети није могао да прими велики број ходочасника који су долазили у њега, као и због јавног здравља у вези са римском грозницом, од које су умрли бројни ходочасници током топлих љета у региону.[53] Неколико региона у старом Риму сматрано је ризичним за развој болести због повољних услова присутних за векторе маларије. То је укључивало области као што су јужна Италија, острво Сардинија, Понтијске мочваре, нижи региони приобалне Етрурије и град Рим дуж Тибра. Присуство стајаће воде на тим мјестима су комарци користили за размножавање. Наводњаване баште, мочварна земљишта, отицање из пољопривреде и проблеми са дренажом због изградње путева довели су до повећања стајаће воде.[54]
Средњи вијек
уредиТоком средњег вијека, третмани за маларију (и друге болести) укључивали су пуштање крви, изазивање повраћања, ампутације удова и трепанирање. Љекари и хирурзи у том периоду користили су биљне љекове као што су велебиље да би олакшали бол код заражених пацијената.[55][56]
Назив маларија изведен је од ријечи mala aria из средњовјековног италијанског, што значи „лош ваздух“.[57] Стари Римљани су мислили да болест потиче од паразитских испарења у мочварама. Ријеч маларија има своје коријене у теорији мијазма, што је описао историчар и канцелар Фиренце Леонардо Бруни у својој књизи Historiarum Florentini populi libri XII.[58] Болест се раније звала агуе или мочварна грозница због повезаности са мочварама и мочварним земљиштем.[59]
Обалне равнице јужне Италије пале су са међународног значаја када се маларија проширила у 16. вијеку. Отприлике у исто вријеме, у обалним мочварама Енглеске, смртност од „мочварне грознице“ или „терцијанске грознице“ била је упоредива са оном у подсахарској Африци током 20. и 21. вијека.[60][61] Вилијам Шекспир је рођен на почетку посебно хладног периода који климатолози називају мало ледено доба, али је био свјестан разарања болести и помињао ју је у осам својих драма.[59] Маларија је била уобичајена појава поред ријеке Темзе у 16. вијеку, али и касније, током средњег викторијанског доба.[62]
Медицински извјештаји и древни извјештаји аутопсије наводе да су терцијанске маларијске грознице узроковале смрт четири члана истакнуте породице Медичи из Фиренце. Те тврдње су потврђене савременијим методологијама.[63]
Ширење у Америку
уредиМаларија није спомињана у „медицинским књигама“ Маја или Астека. Упркос томе, антитијела против маларије су откривена у неким јужноамеричким мумијама и сматра се да су неки сојеви маларије у Америци могли да имају претколумбовско поријекло.[64] Сматра се да су европски досељеници и западноафрички робови могли да донесу друге врсте маларије у Америку у 16. вијеку.[65][66][67]
У књизи 1493: Откривање новог свијета који је Колумбо створио, аутор Чарлс Ман је цитирао изворе који су наводили да је разлог због којег су афрички робови доведени у Британску Америку била њихова отпорност према маларији.[68] Колонијама је била потребна слабо плаћена пољопривредна радна снага, а велики број сиромашних Британаца био је спреман да емигрира.[69] Сјеверно од Мејсон—Диксонове линије, гдје комарци који преносе маларију нису били чести, британске уговорене слуге су пролазили боље, јер су били слободни послије одређеног времена.[70] Како се маларија ширила на мјеста као што су дијелови Вирџиније и Јужне Каролине, власници великих плантажа почели су да се ослањају на поробљавање Западних Африканаца отпорнијих на маларију, док су бијели, мањи земљопосједници ризиковали да им плантаже пропадну кад год би се разбољели.[71] Болест је ослабила популацију Индијанаца и учинила их подложнијим другим болестима.[72] Такође је изазвала огромне губитке британским снагама на југу током Америчког рата за независност,[73] као и снагама Уније током Америчког грађанског рата.[74]
Шпански мисионари су открили да су Американци у близини Лохе лијечили грозницу прахом од перуанске коре, за који је касније утврђено да потиче са било ког од неколико стабала из рода Cinchona.[75] Користили су га Индијанци Кечуа из Еквадора да би умањили ефекте дрхтања изазване јаком дрхтавицом.[76] Исусовац Агостино Салумбрино, који је живио у Лими и по образовању био апотекар, посматрао је народ Кечуа како користе кору дрвета Cinchona у ту сврху. Иако његов ефекат у лијечењу маларије, као и дрхтавице изазване маларијом, није био повезан са његовим ефектом у контроли дрхтавице од хладноће, био је ефикасан за маларију. У европску медицину употребу коре „дрвета грознице“ како су га назвали, увели су језуитски мисионари и била је позната као „језуитска кора“.[77][78] Језуити Бернабеу де Кобу, који је истраживао Мексико и Перу, приписује се одношење коре дрвета Cinchona у Европу. Он је донио кору из Лиме у Шпанију, а затим у Рим и друге дијелове Италије 1632. године. Франческо Торти је 1712. написао да је само повремена грозница подложна кори дрвета грознице.[79] Тај рад је утврдио специфичну природу коре дрвета Cinchona и донио њену општу употребу у медицини.[80] Прошло је око 200 година прије него што су активни принципи, кинин и други алкалоиди изоловани из коре Cinchona.[81] Кинин, токсичан биљни алкалоид, поред својих антималаријских својстава, умјерено помаже против ноћних грчева у ногама.[82]
Године 1717. тамну пигментацију слезине и мозга након смрти пацијената објавио је епидемиолог Ђовани Марија Ланцизи у свом уџбенику о маларији De noxiis paludum effluviis eorumque remediis.[83] То је био један од најранијих извјештаја о карактеристичном повећању слезине и тамној боји слезине и мозга, који су најсталнији постмортални показатељи хроничне инфекције маларијом. Он је повезао преваленцију маларије у мочварним областима са присуством мува и препоручио дренажу мочваре како би се то спријечило.[84]
19. вијек
уредиУ 19. вијеку су развијени први љекови за лијечење маларије, а паразити су први пут идентификовани као њен извор.[85]
Француски хемичар Пјер Жозеф Пелетје и француски фармацеут Жозеф Бјенаме Каванту одвојили су 1820. године алкалоиде цинхонин и кинин из коре дрвета грознице у праху, омогућавајући стварање стандардизованих доза активних састојака.[86][87] Прије 1820. кора је једноставно сушена, мљевена у фини прах и мијешана у течност за пиће, обично у вино.[88]
Мануел Инкра Мамани је провео четири године скупљајући сјеме дрвета Cinchona у Андима у Боливији, које је цијењено због свог кинина, али чији је извоз био забрањен.[89] Он је сакупљено сјеме дао енглеском трговцу Чарлсу Леџеру, који га је послао свом брату у Енглеску да га прода.[90] Продали су их холандској влади, која је узгајала 20.000 стабала дрвета Cinchona calisaya на острву Јава. До краја 19. вијека, Холанђани су успоставили свјетски монопол над његовим снабдијевањем.[91]
Године 1834. у Британској Гвајани, њемачки љекар Карл Варбург, изумио је антипиретички лијек који је назван „Варбургова тинктура“. Тај тајни, заштићени лијек садржао је кинин и друге биљке. Аустријско царство га је званично усвојило 1847.[92] Многи медицински стручњаци су га сматрали ефикаснијим антималариком од кинина, а било је и економичније користити га. Британска влада је снабдијевала Варбурговом тинктуром трупе у Индији и другим колонијама.[93][94]
Године 1876. њемачки хемичар Хајнрих Каро синтетизовао је метиленско плаво.[95] Паул Ерлих је 1880. описао употребу „неутралних“ боја, мјешавине кисјелих и базних боја, за диференцијацију ћелија у размазима периферне крви. Године 1891. Ернст Малаховски[96] и Дмитриј Леонидович Романовски[97] су независно развили технике користећи мјешавину еозина и модификованог метилен плавог које су произвеле нијансу која се тада није могла приписати ниједној компоненти бојења — нијансу љубичасте.[98][99] Малаховски је користио растворе метилен плавог третираног алкално, а Романовски је користио растворе метилен плавог који су били обликовани или одлежани. Та нова метода диференцирала је крвне ћелије и демонстрирала језгра маларијских паразита. Техника бојења Малаховског била је једно од најзначајнијих техничких достигнућа у историји маларије.[100]
Године 1891. Пол Гутман и Ерлих су примијетили да метиленско плаво има висок афинитет за нека ткива и да та боја има благо антималаријско својство.[101] Открили су да метиленско плаво и његови конгенери могу да дјелују тако што спрјечавају биокристализацију хема.[102]
Њемачки анатом Јохан Хајнрих Мекел је 1848. забиљежио грануле црно-браон пигмента у крви и слезини пацијента који је умро у болници за душевне болести.[103] Сматрало се да је Мекел посматрао паразите маларије а да тога није био свјестан, јер у свом изјвештају није поменуо маларију, већ је претпоставио да је пигмент меланин.[104] Узрочна веза пигмента са паразитом установљена је 1880. године, када је француски љекар Шарл Луј Алфонс Лаверан, који је радио у војној болници у алжирском граду Константин, примијетио пигментисане паразите у црвеним крвним зрнцима људи са маларијом.[105] Био је свједок догађаја ексфлагелације и увјерио се да су покретне флагеле паразитски микроорганизми.[106] Он је примијетио да кинин уклања паразите из крви. Тај микроскопски организам је назвао Oscillaria malariae и истакао да је маларија узрокована том протозоом,[107] што је било први пут да су протисти идентификовани као узрочници болести.[108] Његово откриће је остало спорно све до развоја сочива за урањање у уље 1884. и супериорних метода бојења у периоду 1890–1891.[107] За своје откриће добио је Нобелову награду за медицину 1907. године.[109][110] Године 1881. Карлос Финлеј, кубански доктор који је лијечио људе обољеле од жуте грознице у Хавани, пружио је доказе на Међународној санитарној конференцији да комарци преносе болести на људе, истакавши да комарац који уједе обољелу особу може затим да уједе здраву и да је зарази.[111][112] Он је годину дана касније идентификовао комарце из рода Aedes као преносиоце заразе, а затим је препоручио да се контролише популација комараца како би се зауставило ширење болести.[113] Његов рад је пратио раније сугестије које је истицао Џозаја Нот,[114] као и рад који је објавио Патрик Менсон, о преношењу филаријазе.[115]
Године 1885. Еторе Маркијафава, Анђело Чели и Камило Голђи проучавали су циклусе репродукције у људској крви.[116] Голђи је примијетио да се сви паразити присутни у крви дијеле готово истовремено у правилним интервалима и да се подјела поклапа са нападима грознице.[116] Године 1886. Голђи је описао морфолошке разлике које се и у модерном добу користе за разликовање двије врсте паразита маларије: Plasmodium vivax и Plasmodium malariae.[117] Сахаров 1889. а затим Маркијафава и Чели 1890. су независно идентификовали нову врсту различиту од двије претходно откривене, а која је касније названа Plasmodium falciparum. До 1890. године, Лаверанова теорија је била опште прихваћена, али је већина његових почетних идеја била одбачена током 1890. у корист таксономског рада и клиничке патологије италијанске школе. Исте године су Маркијафава и Чели нови микроорганизам назвали плазмодијум,[118] а Ђовани Батиста Граси и Рајмондо Фелети су прегледали доступне информације и назвали су двије прве идентификоване врсте као Plasmodium vivax и Plasmodium malariae.[119]
Холандски љекар Питер Пел први је предложио ткивни стадијум паразита маларије 1886. године, што је било више од 50 година прије него што је откривен.[120] Та теорија је поновљена 1893. године када је Голђи истакао да паразити можда имају неоткривену фазу ткива у ендотелним ћелијама.[121] Пел је 1896. подржао Голђијеву теорију латентне фазе.[122] Анегдотски извјештаји Ђованија Марије Ланчисе, Џона Крофорда,[123] Патрика Менсона[124] и Алберта Фримана,[125] као и откриће из 1881. да су комарци преносиоци жуте грознице,[126] довели су до истраживања комараца у вези са маларијом.[127]
Рани напори на спрјечавању заразе десили су се 1896. у Масачусетсу. Епидемија у Аксбриџу подстакла је доктора Леонарда Вајта да напише извјештај Државном одбору за здравље, што је довело до студије о повезаности комараца и маларије и првих напора за спрјечавање маларије.[128] Патолог из Масачусетса, Теобалд Смит, затражио је да Вајтов син сакупи узорке комараца за даљу анализу, као и да грађани додају параване на прозоре и одводе воду.[128]
Британски војни хирург Роналд Рос, који је радио у Секундерабаду у Индији, доказао је 1897. комплетан животни циклус паразита маларије код комараца.[107] Тиме је доказао да је комарац био вектор маларије код људи показујући да одређене врсте комараца преносе маларију на птице; изоловао је паразите маларије из пљувачних жлијезда комараца који су се хранили преко заражених птица.[107][129] Тај дан је касније почео да се обиљежава као Свјетски дан комараца.[130] Након што је дао оставку из индијске медицинске службе, Рос је радио у новооснованој школи тропске медицине у Ливерпулу и руководио напорима за контролу маларије у Египту, Панами, Грчкој и Маурицијусу.[131] Налази Финлеја и Роса су касније потврђени од стране љекарског одбора на челу са Волтером Ридом 1900. Његове препоруке примијенио је Вилијам Горгас у здравственим мјерама предузетим током изградње Панамског канала.[132] Њихов рад у јавном здравству је помогао у развоју метода у борби против болести.[133] Ђовани Батиста Граси, професор компаративне анатомије на Универзитету у Риму, показао је да маларију код људи могу да преносе само комарци из рода Anopheles.[134] Граси, заједно са сарадницима Амиком Бињамијем, Ђузепеом Бастијанелијем и Етором Маркијафавом, објавио је на сједници Академије де Линчи 4. децембра 1898. да је здрав човјек у немаларној зони оболио од терцијанске маларије након што га је угризао експериментално заражени примјерак из рода Anopheles claviger.[135] У периоду 1898–1899. Бастијанели, Бињами и Граси су били први који су посматрали комплетан циклус преноса P. falciparum, P. vivax и P. malaria са комараца на човјека и назад на комарце.[136]
Избио је спор између британске и италијанске школе малариологије око приоритета, али је Рос добио Нобелову награду за физиологију или медицину 1902. године за свој рад на маларији, којим је показао како она улази у организам и тиме поставио темеље за успјешно истраживање болести и методе борбе против ње.[137]
Вилијам Хенри Перкин, ученик Августа Вилхелма фон Хофмана на Краљевском хемијском колеџу у Лондону, неуспјешно је покушао да синтетише кинин 1850-их у комерцијалном процесу. Идеја је била да се узму два еквивалента N-алилтолуидина (C
10H
13N) и вода. Умјесто тога, Перкинова љубичаста је настала приликом покушаја укупне синтезе кинина оксидацијом N-алилтолуидина.[138] Прије Перкиновог открића, све боје и пигменти су добијани од коријена, лишћа, инсеката или, у случају тирске љубичасте, мјекушаца.[139]
Кинин је успјешно синтетизован 1918. а синтеза је остала сложена, скупа и са малим приносом, са додатним проблемом одвајања стереоизомера.[140] Иако кинин није један од главних љекова који се користе у лијечењу, савремена производња се и даље ослања на екстракцију из дрвета cinchona.[141]
20. и 21. вијек
уредиРелапсе или повратак болести је први примијетио 1897. године Вилијам Сидни Тејер, који је испричао искуства љекара који је имао болест 21 мјесец након што је напустио ендемско подручје.[142] Он је предложио постојање стадијума ткива. Повратак болести је потврдио Патрик Менсон, који је дозволио зараженим комарцима да уједу његовог најстаријег сина,[143] којем се болест вратила девет мјесеци након што се излијечио кинином.[144]
Такође, 1900. године Амицо Бињами и Ђузепе Бастијанели су открили да не могу да заразе особу крвљу која садржи само гаметоците.[145] Могућност постојања хроничне инфекције крвног стадијума предложили су Роналд Рос и Дејвид Томпсон 1910. године.[146] Постојање асексуално репродукујућих паразита маларије птица у ћелијама унутрашњих органа први је показао Енрике Арагао 1908. године.[147]
Три могућа механизма повратка болести је предложио Емил Маршоу 1926. године: партеногенеза макрогаметоцита, постојаност шизонта у малом броју у крви гдје имунитет инхибира умножавање, али касније нестаје и реактивација енцистираног тијела у крв.[148] Џејмс је 1931. истакао да се можда спорозоити преносе у унутрашње органе, гдје улазе у ретикулоендотјелне ћелије и пролазе кроз циклус развоја, заснован на недостатку активности кинина на њима.[149] Хаф и Блум су 1935. демонстрирали стадијуме птичје маларије која се преноси изван крвних зрнаца (егзоеритроцитна).[150] Године 1945. Нил Ферли је објавио да инокулација крви од пацијента заражених са P. vivax можда неће моћи да изазове маларију, иако давалац може накнадно да покаже то стање. Спорозоити су нестали из крвотока у року од једног сата и поново су се појавили осам дана касније, што је указало на присуство облика који опстају у ткивима.[151] Користећи комарце умјесто крви, Шут је 1946. описао сличан феномен и предложио постојање „x тијела“ или облика у мировању.[152] Годину дана касније, Саперо је истакао да постоји веза између повратка болести и стадијума ткива који још није откривен.[153] Сирил Гарнам је 1947. описао егзоеритроцитну шизогонију код Hepatocystis (Plasmodium) kochi.[154] Следеће године, Хенри Едвард Шорт и Гарнам су описали стадијуме јетре P. cynomolgi код мајмуна.[155] Исте године, човјек добровољац је пристао да прими огромну дозу инфицираних спорозоита P. vivax и да се подвргне биопсији јетре три мјесеца касније, што је омогућило Шорту да демонстрира стадијум ткива.[156] Ткивни облик Plasmodium ovale описан је 1954. и P. malariae 1960. године код експериментално заражених шимпанзи.[107]
Латентни или успавани облик паразита у јетри (хипнозоит), за који се сматра да је одговоран за повратак болести карактеристичне за инфекције P. vivax и P. ovale,[157][158] је први пут примијећен 1980-их.[107][159] Термин хипнозоит је први употријебио Мајлс Маркус док је био студент. Године 1976. он је изјавио: „ако спорозоити из рода Isospora могу да се понашају на овај начин, онда они сродних спорозоа, попут паразита маларије, могу да имају способност да преживе у ткивима на сличан начин.“[160] Године 1982. Кротоски је у свом истраживању објавио да је идентификовао хипнозоита P. vivax у ћелијама јетре инфицираних шимпанзи.[159]
Од 1980. године па до 2022. сматрало се да су повратне болести маларије P. vivax углавном посредоване хипнозоитом. Између 2018. и 2021. године, објављено је да се огроман број паразита који нису у циркулацији, не-хипнозоити, појављују ненаметљиво у ткивима људи заражених паразитом P. vivax, са само малим дјелом укупне биомасе паразита присутног у периферном крвотоку. Тај налаз је подржао интелектуално проницљиву тачку промјене парадигме, која је преовладавала од 2011. године, да је непознати проценат повратне болести паразита P. vivax рекрудесценције (који немају циркулишуће или секвестрирано мерозоитско поријекло), а не рецидиви (који имају извор хипнозоита). Нова открића у 21. вијеку нису довела до те нове теорије, која је већ постојала,[161] већ су само потврдила његову валидност.[162]
Кинин је био доминантан лијек против маларије све до 1920-их када су почели да се појављују други љекови.[163] Током 1940-их, хлорокин је замијенио кинин у лијечењу и некомпликоване и тешке маларије све док није дошло до развијања отпорности на лијек, прво у југоисточној Азији и Јужној Америци 1950-их, а затим широм свијета током 1980-их.[164]
Љековиту вриједност биљке Artemisia annua кинески хербалисти користе у традиционалним кинеским љековима преко 2.000 година.[165][166] Године 1596. Ли Чиџен је у својој књизи Compendium of Materia Medica препоручио чај направљен од ње посебно за лијечење симптома маларије,[165] али ефикасност чаја се сматра спорном и Свјетска здравствена организација га не препоручује.[167][168] Артемисинини, које су открили кинески научник Ту Јоујоу и његове колеге 1970-их из биљке Artemisia annua, постали су препоручени третман за маларију P. falciparum, који се примјењује у тешким случајевима у комбинацији са другим љековима.[169] Ту је истакао да је на њега утицао извор из традиционалне кинеске биљне медицине под називом Приручник рецепата за хитне третмане, који је 340. године написао Ге Хонг.[170] За свој рад на маларији, Јоујоу је добио Нобелову награду за физиологију или медицину 2015.[171]
Plasmodium vivax је коришћен између 1917. и 1940-их за малариотерапију — намјерно убризгавање паразита маларије да би се изазвала грозница за борбу против одређених болести као што је терцијарни сифилис.[172] Године 1927. проналазач те технике, Јулијус Вагнер Јаурег, добио је Нобелову награду за физиологију или медицину за своја открића.[173] Упркос томе, техника је убила око 15% пацијената и проглашена је опасном, па се више не користи.[174]
Први пестицид коришћен за прскање остатака у затвореном простору био је DDT.[175] Иако се у почетку користио искључиво за борбу против маларије, његова употреба се брзо проширила и на пољопривреду.[176] Временом је употреба пестицида почела да доминира за контролу штеточина, а не за контролу болести, а пољопривредна употреба великих размјера довела је до еволуције комараца отпорних на пестициде у многим регионима.[176] Отпорност на DDT коју су показали комарци из рода Anopheles научници упоређују са отпорношћу на антибиотике коју показују бактерије.[177] Током 1960-их, свијест о негативним посљедицама неселективне употребе пестицида је порасла, што је довело до забране његове примјене у пољопривреди у многим земљама током 1970-их.[178] Прије почетка употребе пестицида DDT, маларија је успјешно елиминисана или контролисана у тропским областима као што су Бразил и Египат уклањањем или тровањем мјеста за размножавање комараца или водених станишта ларви, обично примјеном високо токсичног једињења арсена — бакар(II) ацетоарсенит на мјеста са стајаћим водама.[179]
Маларија је била присутна и у Београду,[180][181] на Дунавској и Савској падини, а 1939. се проширила на све дјелове града, када је, по једном мишљењу, Београд био „најмаларичнији град у Европи“.[182] Током Другог свјетског рата маларије је била главна здравствена пријетња америчким војницима на пацифичком фронту, након што је снабдијевање кинином прекинуто јапанским војним освајањем и сматра се да је око 500.000 заражено, а према неким изворима 60.000 америчких војника на афричком и јужнопацифичком ратишту је преминуло од болести.[183]
Епидемиологија
уредиСвјетска здравствена организација је процијенила да је 2021. године било 247 милиона нових случајева заразе и 619.000 смртних случајева.[4] Највише су била погођена дјеца млађа од пет година, што је чинило 67% смртних случајева широм свијета у 2019. години.[184] У подсахарској Африци, маларија је повезана са до 200.000 процијењених смртних случајева одојчади годишње.[185] Око 900 људи је умрло од заразе у Европи између 1993. и 2003. године,[186] а до 2015. Европа је била ослобођена од маларије. Сједињене Државе су 1951. године искоријениле маларију,[187] иако се мале епидемије дешавају и током 21. вијека,[188] а годишње буде око 1300—1500 случајева.[189] Локално стечена маларија коју преносе комарци десила се у Сједињеним Државама 2003. године, када је идентификовано осам случајева P. vivax на Флориди и поново у мају 2023. када су идентификована четири случаја и један случај у Тексасу,[190] као и један случај у августу у Мериленду.[191] посљедња земља која је пријавила случај аутохтоне маларије био је Таџикистан 2014. године.[4] И глобална инциденција болести и смртност су опали током 21. вијека. Према Свјетској здравственој организацији и Уницефу, смртни случајеви који могу да се припишу маларији у 2015. смањени су за 60% у односу на процјену од 985.000 из 2000. године,[192] углавном због широке употребе мрежа третираних инсектицидима и комбинованих терапија на бази артемисинина.[193] Између 2000. и 2019. године, стопе смртности међу свим старосним групама смањене су са око 30 на 13 на 100.000 угрожених становника. Током тог периода, смртност међу дјецом млађом од пет година опала је за 47%, са 781.000 у 2000. на 416.000 у 2019. години.[194]
Маларија је ендемска у широком појасу око екватора, у областима Америке, многих дјелова Азије и већег дијела Африке; у подсахарској Африци се дешава 85—90% од укупних смртних случајева.[195] Према процјени из 2009. земље са највећом стопом смртности на 100.000 становника биле су Обала Слоноваче (86,15), Ангола (56,93) и Буркина Фасо (50,66),[196] док су према процјени из 2010. земље са највећом стопом смртности биле Буркина Фасо, Мозамбик и Мали.[197] Пројекат Атлас маларије покренут је са циљем да мапира глобалне нивое маларије, пружајући начин за одређивање глобалних просторних граница и процјену оптерећења болести.[198][199] Захваљујући раду на пројекту, објављена је мапа ендемичности P. falciparum 2010. и ажурирана је 2019. године.[200][201][202] До 2021. 84 земље су имале ендемску маларију.[4]
Географска распрострањеност унутар великих региона је сложена, а подручја захваћена маларијом и подручја без ње често се налазе близу једно другога.[203] Распрострањена је у тропским и суптропским регионима због падавина, константно високих температура и високе влажности, заједно са стајаћим водама у којима ларве комараца лако сазријевају, обезбјеђујући им окружење које им је потребно за континуирано размножавање.[204] У сушнијим областима, избијање заразе је предвиђено са разумном тачношћу мапирањем падавина.[205] Она је чешћа у руралним подручјима него у градовима; неколико градова у подрегиону Великог Меконга у југоисточној Азији је без маларије, али болест је распрострањена у многим руралним регионима, укључујући и дуж међународних граница и ивица шума.[206] У Африци је присутна и у руралним и у урбаним подручјима, иако је ризик мањи у већим градовима.[207]
Климатске промјене
уредиСматра се да ће климатске промјене вјероватно утицати на преношење маларије, али степен ефекта и погођена подручја су неизвјесни.[208] Веће падавине у одређеним областима Индије, као и након догађаја Ел Нињо, повезани су са повећаним бројем комараца.[209]
Од 1900. дошло је до значајних промјена температуре и падавина у Африци,[210] али фактори који доприносе томе како падавине доводе до воде за размножавање комараца су сложени, укључујући степен до којег се она апсорбује у земљиште и вегетацију или стопе отицања и испаравања.[211] Истраживањем је пружен увид услова широм Африке, комбинујући модел климатске погодности за маларију са моделом континенталне размјере који представља хидролошке процесе у свијету.[211]
Патологија
уредиМаларија је узрокована инфекцијом паразитима из рода Plasmodium.[212] Код људи, маларију изазива шест врста: P. falciparum, P. malariae, P. ovale curtisi, P. ovale wallikeri, P. vivax и P. knowlesi.[213] Међу зараженима, P. falciparum је најчешћа идентификована врста (око 75%), а затим P. vivax (око 20%).[12] Иако је P. falciparum углавном одговоран за већину смртних случајева,[214] докази које су открили научници у 21. вијеку указују на то да је P. vivax повезан са стањима потенцијално опасним по живот скоро једнако често као и P. falciparum.[215] P. vivax је углавном чешћи ван Африке.[216] Документовани су неки случајеви инфекције људи са неколико врста од виших мајмуна, али осим P. knowlesi — зоонотске врсте која изазива маларију код Макакија,[217] они углавном не изазивају озбиљније болести и сматра се да су од малог значаја за јавно здравље.[218]
Комарци Anopheles се иницијално заразе паразитима из рода Plasmodium убадајући особу која је претходно била заражена са тим паразитом.[219][220] Паразити се тада у друге особе обично уносе убодом зараженог комарца. Неки од тих инокулисаних паразита, звани „спорозоити“, могу да остану у кожи,[221] док други путују крвотоком до јетре, гдје нападају хепатоците.[222] Они расту и дијеле се у јетри од два до десет дана, при чему сваки инфицирани хепатоцит на крају носи до 40.000 паразита.[222] Инфицирани хепатоцити се разграђују, ослобађајући тај инвазивни облик плазмодијумских ћелија, који се називају „мерозоити“ у крвоток. У крви, мерозоити брзо нападају појединачна црвена крвна зрнца, реплицирајући се током 24 до 72 сата и формирају од 16 до 32 нова мерозоита[222][223] Инфицирана црвена крвна зрнца лизирају, а нови мерозоити инфицирају нова црвена крвна зрнца, што резултира циклусом који константно повећава број паразита код инфициране особе.[222] Током кругова тог циклуса инфекције, мали дио паразита се не размножава, већ се умјесто тога развија у паразите у раној сексуалној фази који се називају мушки и женски „гаметоцити“. Ти гаметоцити се развијају у коштаној сржи 11 дана, а затим се враћају у крвоток да би чекали да их угризу други комарци.[222][224] Када доспију у крв комарца, гаметоцити се подвргавају сексуалној репродукцији и на крају формирају ћерке спорозоите који мигрирају у пљувачне жлијезде комарца да би се убризгали у новог домаћина када комарац уједе.[222]
Инфекција јетре не изазива симптоме; сви симптоми настају као резултат инфекције црвених крвних зрнаца.[213] Симптоми се развијају када има више од око 100.000 паразита по милилитру крви.[213] Многи симптоми који су повезани са тешком маларијом узроковани су тежњом паразита P. falciparum да се веже за зидове крвних судова, што доводи до оштећења захваћених судова и околног ткива. Паразити одвојени у крвним судовима плућа доприносе респираторној инсуфицијенцији, док у мозгу узрокују да особа падне у кому. У постељици доприносе малој порођајној тежини и превременом порођају, а такође повећавају ризик од побачаја и мртворођености.[213] Уништавање црвених крвних зрнаца током инфекције често доводи до анемије, погоршане смањеном производњом нових црвених крвних зрнаца током инфекције.[213]
Крвљу се хране само женке комараца; мужјаци се хране биљним нектаром и не преносе болест.[225] Женке из рода Anopheles више воле да се хране ноћу, обично почну да траже оброк у сумрак и настављају током ноћи док не успију.[226] У Африци, због широке употребе мрежа за кревет, комарци су почели да гризу раније, прије него што људи оду у кревет.[227] Паразити маларије могу да се пренесу и трансфузијом крви, иако се то дешава ријетко.[228]
Научници сматрају да ће глобално загријавање имати утицаја на пренос маларије.[229][208]
Понављајућа маларија
уредиСимптоми маларије могу да се понове након различитих периода без симптома. У зависности од узрока, понављање може да се класификује као рекрудесценција, релапс или реинфекција. Рекрудесценција се дешава када се симптоми врате након периода без симптома због неуспјеха да се уклоне паразити у крвном стадијуму адекватним третманом.[230] Релапс се дешава када се симптоми поново појаве након што су паразити елиминисани из крви, али су опстали као успавани хипнозоити у ћелијама јетре.[231] Релапс се обично јавља између 8 и 24 недеље након почетних симптома и често се виђа код инфекција са паразитима P. vivax и P. ovale.[12] Случајеви маларије P. vivax у умјереним подручјима често укључују презимљавање хипнозоита, а повратак болести обично почиње годину дана након уједа комарца.[232] Реинфекција значи да су паразити елиминисани из цијелог тијела, али су потом уведени нови паразити. Реинфекција се не може лако разликовати од релапса и рекрудесценције, иако се понављање инфекције у року од двије недеље од завршетка лијечења обично приписује неуспјешном третману.[233] Људи могу да развију одређени имунитет када су изложени честим инфекцијама.[234][235]
Врсте и карактеристике
уредиПостоји неколико врста маларија које изазивају паразити из рода Plasmodium:[236]
| Име | Патоген | Напомена |
|---|---|---|
| алгидна маларија | Plasmodium falciparum | тешка маларија која утиче на циркулаторни систем и изазива грозницу и циркулаторни шок |
| жучна маларија | Plasmodium falciparum | тешка маларија која утиче на јетру и изазива повраћање и жутицу |
| церебрална маларија | Plasmodium falciparum | тешка маларија која утиче на мозак |
| урођена маларија | разне врсте из рода Plasmodium | Plasmodium унесен од мајке преко феталне циркулације |
| пернициозна маларија | Plasmodium falciparum | тешка маларија која доводи до тешке болести |
| малигна маларија | Plasmodium falciparum | тешка маларија која доводи до смрти |
| falciparum маларија, Plasmodium falciparum маларија | Plasmodium falciparum | |
| ovale маларија, Plasmodium ovale маларија | Plasmodium ovale | |
| квартанска маларија, malariae маларија, Plasmodium malariae маларија | Plasmodium malariae | пароксизма сваки четврти дан, рачунајући дан појаве као први дан |
| свакодневна маларија | Plasmodium falciparum, Plasmodium vivax, Plasmodium knowlesi | свакодневна пароксизма |
| терцијанска маларија | Plasmodium falciparum, Plasmodium ovale, Plasmodium vivax | пароксизма сваки трећи дан, рачунајући дан појаве као први |
| трансфузијска маларија | разне врсте из рода Plasmodium | Plasmodium унесен трансфузијом крви, дијељењем игле или повредом са иглом |
| vivax маларија, Plasmodium vivax маларија | Plasmodium vivax |
Фазе у развоју инфекције
уредиИнфекција маларије се развија у двије фазе:
*Прва, која укључује јетру (егзоеритроцитна фаза)
*Друга која укључује црвене крвне ћелије или еритроците (еритроцитна фаза).
Када инфицирани комарац пробије кожу да би узео оброк крви, спорозоити из пљувачке комарца улазе у крвоток и мигрирају у јетру гдје инфицирају ћелије јетре (хепатоците), умножавајући се асексуално и асимптоматски у периоду од осам до 30 дана.[237]
Након потенцијалног периода мировања у јетри, ти организми се развијају да би дали хиљаде мерозоита, који, након руптуре ћелија домаћина, бјеже у крв и инфицирају црвена крвна зрнца да би започели еритроцитну фазу животног циклуса.[237] Паразит бјежи из јетре неоткривен тако што се умотава у ћелијску мембрану инфициране ћелије јетре домаћина.[238]
Унутар црвених крвних зрнаца, паразити се даље размножавају, опет асексуално, периодично излазећи из ћелија домаћина како би напали свјежа црвена крвна зрнца. Постоји неколико таквих циклуса обнављања; класични описи таласа грознице произлазе из истовремених таласа мерозоита који бјеже и инфицирају црвена крвна зрнца.[237]
Неки спорозоити P. vivax се не развијају одмах у мерозоите егзоеритроцитне фазе, већ умјесто тога производе хипнозоите који остају у стању мировања током периода у распону од неколико мјесеци (обично 7–10 мјесеци) до неколико година.[232] Након периода мировања, они се поново активирају и производе мерозоите. Хипнозоити су одговорни за дугу инкубацију и касне релапсе код инфекција са P. vivax,[232] док њихово постојање код паразита P. ovale није утврђено.[239]
Паразит је релативно заштићен од напада имунолошког система тијела јер током већег дијела свог животног циклуса унутар људи борави у јетри и крвним ћелијама и релативно је невидљив за имунолошки надзор. Циркулишуће инфициране крвне ћелије се уништавају у слезини, а да би то избјегао, паразит P. falciparum приказује адхезивне протеине на површини инфицираних крвних зрнаца, што доводи до тога да се крвна зрнца лијепе за зидове малих крвних судова и на тај начин секвестрирају паразита из пролаза кроз општу циркулацију и слезину.[240] Блокада микроваскулатуре изазива симптоме попут оних код плацентне маларије,[241] док секвестрирана црвена крвна зрнца могу да пробију крвно-мождану баријеру и изазову церебралну маларију.[242]
Генетска отпорност
уредиПрема студији из 2005. године, због високог нивоа морталитета и морбидитета узрокованих маларијом, посебно врстом P. falciparum, сматра се да је она извршила највећи селективни притисак на хумани геном у новијој историји. Неколико генетских фактора пружа одређену отпорност на њу, укључујући особине српастих ћелија, особине таласемије, недостатак глукоза-6-фосфат дехидрогеназе и одсуство Дафијевих антигена на црвеним крвним зрнцима.[243][244][245]
Утицај особина српастих ћелија на имунитет против маларије приказује нека еволуциона прилагођавања до којих је дошло због ендемске маларије.[246] Особина српастих ћелија изазива промјену молекула хемоглобина у крви.[246] Обично црвене крвне ћелије имају флексибилан, биконкавни облик који им омогућава да се крећу кроз уске капиларе,[247] али када су модификовани молекули хемоглобина S изложени малим количинама кисеоника или се скупе због дехидрације, могу да се залијепе заједно формирајући нити које узрокују изобличење ћелије у облик закривљеног српа.[248] У тим нитима, молекул није толико ефикасан у узимању или ослобађању кисеоника, а ћелија није довољно флексибилна да слободно циркулише.[248] У раним стадијумима маларије, паразит може да изазове срп инфицираних црвених крвних зрнаца и тако се оне брже уклањају из циркулације, што смањује учесталост којом паразити маларије завршавају свој животни циклус у ћелији.[249] Поједини паразити који су хомозиготи (са двије копије абнормалног хемоглобина бета алела) имају анемију српастих ћелија, док они који су хетерозиготи (са једним абнормалним алелом и једним нормалним алелом) имају отпорност на маларију без тешке анемије.[250] Иако би краћи животни вијек за оне са хомозиготним стањем имао тенденцију да угрози опстанак те особине, она је очувана у регионима склоним маларији због предности које пружа хетерозиготни облик.[245][249]
Дисфункција јетре
уредиДисфункција јетре као резултат маларије је неуобичајена и обично се јавља само код особа са другим обољењем јетре као што је вирусни хепатитис или хронична болест јетре. Синдром се понекад назива маларијски хепатитис.[251] Иако се сматра да је ријетка појава, маларична хепатопатија је у порасту у 20. и 21. вијеку, посебно у југоисточној Азији и Индији. Код људи који су имали оштећење јетре прије него што су се заразили маларијом постоји већа вјероватноћа да маларија изазове компликације и смрт.[251]
Клиничка слика
уредиЗависно од врсте паразита и времена инкубације, први симптоми могу да се јаве након 7-14 дана.[252] Одрасли са маларијом обично имају дрхтавицу и грозницу, што се углавном јавља у периодичним интензивним нападима који трају око шест сати, након чега слиједи период знојења и ублажавања температуре. Остали симптоми су обично главобоља, умор, нелагодност у стомаку и бол у мишићима.[253] Дјеца обично имају општије симптоме: грозницу, кашаљ, повраћање и дијареју.[253]
Почетне манифестације болести су заједничке за све врсте маларије и сличне су симптомима грипа,[254] а могу да личе на друга стања као што су сепса, гастроентеритис и вирусна обољења.[12] Након што болест узнапредује симптоми могу да укључују главобољу, грозницу, дрхтавицу, болове у зглобовима, повраћање, хемолитичку анемију, жутицу, хемоглобин у урину, оштећење мрежњаче и конвулзије.[255]
Класични симптом маларије је пароксизам, односно циклична појава изненадне хладноће праћене дрхтањем, а затим грозницом и знојењем, која се јавља свака два дана (терцијанска грозница) код инфекција са паразитима P. vivax и P. ovale, као и свака три дана (квартанска грозница) код инфекција са паразитом P. malariae. Инфекција са паразитом P. falciparum може да изазове понављајућу грозницу сваких 36–48 сати или мање изражену и скоро континуирану грозницу.[256]
Симптоми обично почињу 10-15 дана након почетног уједа комарца, али могу да се јаве и неколико мјесеци након инфекције неким сојевима P. vivax.[253] Путници који узимају превентивне лијекове против маларије могу да развију симптоме када престану да узимају лијекове.[253]
Тешку маларију обично изазива P. falciparum и она се често назива falciparum маларија. Симптоми се јављају од девет до 30 дана након инфекције.[254] Особе са церебралном маларијом често испољавају неуролошке симптоме, укључујући абнормално држање тијела, нистагмус, парализу коњугованог погледа (неуспјех очију да се окрећу заједно у истом смјеру), опистотонус, нападе или кому.[254]
Компликације
уредиМаларија има неколико озбиљних компликација, укључујући развој респираторног дистреса, који се јавља код до 25% одраслих и 40% дјеце са тешком маларијом P. falciparum. Могући узроци укључују респираторну компензацију метаболичке ацидозе, некардиогени плућни едем, истовремену пнеумонију и тешку анемију. Иако ријетко код мале дјеце са тешком маларијом, акутни респираторни дистрес синдром се јавља код 5–25% одраслих и до 29% трудница.[189] Коинфекција ХИВ-а са маларијом повећава смртност.[257] Отказивање бубрега је карактеристика црне водене грознице, гдје хемоглобин из лизираних црвених крвних зрнаца цури у урин.[254]
Инфекција са P. falciparum може да доведе до церебралне маларије, облика тешке маларије која укључује енцефалопатију. Повезан је са избјељивањем мрежњаче, што може да буде од користи као клинички знак у разликовању маларије од других узрока грознице.[258] Могу такође да се јаве повећана слезина, увећана јетра или обоје, јака главобоља, низак ниво шећера у крви и хемоглобин у урину са отказивањем бубрега.[254] Компликације могу да укључују спонтано крварење, коагулопатију и шок.[259]
Маларија код трудница може да узрокује мртворођеност, смртност новорођенчади, побачаје и мале порођајне тежине,[185] посебно код инфекције са P. falciparum, али и са P. vivax.[260]
Дијагноза
уредиЗбог неспецифичне природе симптома маларије, дијагноза се обично сумња на основу симптома и историје путовања, а затим се потврђује лабораторијским тестом за откривање присуства паразита у крви (паразитолошки тест). У областима гдје је маларија уобичајена, Свјетска здравствена организација препоручује здравственим радницима да сумњају на маларију код сваке особе која пријави грозницу или која има тренутну температуру изнад 37,5 °C без икаквог другог очигледног узрока.[261] Препоручује се да треба посумњати на маларију и код дјеце са знацима анемије: блиједим длановима или лабораторијским тестом који показује ниво хемоглобина испод 8 грама по децилитру крви.[261] У областима свијета са мало или нимало маларије, Свјетска здравствена организација препоручује да се тестирају само људи са могућом изложеношћу маларији, односно људи који путују у подручја која су ендемична за маларију и необјашњивом температуром.[261]
У подсахарској Африци тестирање је ниско, са само једно од четврто дјеце са грозницом које је добило љекарски савјет или брзи дијагностички тест током 2021. године. Постојао је јаз у тестирању између дјеце из најбогатијих и најсиромашнијих породица (33% према 23%), а поред тога, тестиран је већи проценат дјеце у источној и јужној Африци (36%) него у западној и централној Африци (21%).[18] Према подацима Уницефа, 61% дјеце са температуром је одведено на савјет или лијечење у здравствене установе или пружаоца здравствених услуга током 2021. Разлика је постојала и у понашању при тражењу његе између дјеце из најбогатијих и најсиромашнијих домаћинстава.[18]
Маларија се обично потврђује микроскопским прегледом крвних филмова или брзим дијагностичким тестовима на бази антигена. Микроскопија, односно испитивање крви обојене по Гимзи оптичким микроскопом, сматра се златним стандардом за дијагнозу маларије.[213] Микроскописти обично испитују и „густи филм“ крви, што им омогућава да скенирају многа крвна зрнца за кратко вријеме, као и „танки филм“ крви, омогућавајући им да јасно виде појединачне паразите и идентификују инфицирајућу врсту.[213] У типичним теренским лабораторијским условима, микроскописта може да открије паразите када има најмање 100 паразита по микролитру крви, што је око доњег опсјега симптоматске инфекције.[261] Микроскопска дијагноза захтијева релативно интензивне ресурсе, обучено особље, специфичну опрему, електричну енергију и досљедно снабдијевање микроскопским стаклом и мрљама.[261]
На мјестима гдје микроскопија није доступна, маларија се дијагностикује помоћу брзих антигенских тестова који откривају протеине паразита у узорку крви из прста.[261] Различити тестови су доступни комерцијално, циљајући на протеине паразита богате хистидином (ХРП2, детектује само Plasmodium falciparum), лактатну дехидрогеназу или алдолазу.[261] ХРП2 тест се широко користи у Африци, гдје доминира Plasmodium falciparum,[213] али с обзиром на то да хистидин опстаје у крви до пет недеља након лијечења инфекције, ХРП2 тест понекад не може да разликује да ли неко тренутно болује од маларије или ју је раније имао.[261] Поред тога, неким паразитима Plasmodium falciparum у региону Амазона недостаје ген ХРП2, што отежава откривање.[261] Брзи антигенски тестови се брзо и лако постављају на мјеста без комплетних дијагностичких лабораторија, али дају знатно мање информација од микроскопије, а понекад се разликују по квалитету од произвођача до произвођача и од серије до серије.[261]
Развијени су серолошки тестови за откривање антитијела против паразита Plasmodium из крви, али се не користе за дијагностику маларије због њихове релативно лоше осјетљивости и специфичности. Развијени су такође и високоосјетљиви тестови амплификације нуклеинске кисјелине, али се не користе клинички због њихове релативно високе цијене и лоше специфичности за активне инфекције.[261]
Класификација
уредиСвјетска здравствена организација класификује маларију као „тешку“ или „некомпликовану“.[12] Сматра се тешком када је присутан било који од следећих критеријума, иначе се сматра некомпликованом.[262]
- Смањена свијест
- Значајна слабост таква да особа не може да хода
- Немогућност храњења
- Двије или више конвулзије
- Низак крвни притисак (мање од 70 mmHg код одраслих и 50 mmHg код дјеце)
- Проблема са дисањем
- Циркулаторни шок
- Отказивање бубрега или хемоглобин у урину
- Проблеми са крварењем или хемоглобин мањи од 50 g/L (5 g/dL)
- Плућни едем
- Шећер у крви мањи од 2,2 mmol/L (40 -mg/dL)
- Ацидоза или нивои лактата већи од 5 mmol/L
- Ниво паразита у крви већи од 100.000 по микролитру (μL) у областима ниског интензитета преноса или 250.000 по μL у областима преноса високог интензитета.
Церебрална маларија се дефинише као тешка маларија P. falciparum која се манифестује неуролошким симптомима, укључујући кому (са Глазговском скалом коме мањом од 11 или Блантајровом скалом коме мањом од 3) или са комом која траје дуже од 30 минута након напада.[263]
Превенција
уредиМетоде које се користе за превенцију маларије укључују лијекове, елиминацију комараца и превенцију уједа. До 2023. омогућене су двије вакцине против маларије, које је Свјетска здравствена организација одобрила за употребу код дјеце: RTS,S и R21.[13][264] Присуство маларије у неком подручју захтијева комбинацију велике густине људске популације, високе густине популације комараца Anopheles и високе стопе преношења са људи на комарце и са комараца на људе.[265] Ако се било који од тих параметара довољно смањи, паразит на крају нестаје са тог подручја, што се догодило у Сјеверној Америци, Европи и дјеловима Блиског истока.[266] Уколико се паразит не елиминише из цијелог свијета, могао би поново да се појави у дјеловима из којих је нестао ако се врате услови у комбинацији која фаворизује репродукцију паразита. Цијена елиминације комараца Anopheles по особи расте са смањењем густине насељености, што га чини економски неизводљивим у неким областима.[267]
Превенција може да буде исплативија од лијечења болести на дуги рок, али почетни трошкови су недоступни многим најсиромашнијим људима на свијету.[268] Постоји велика разлика у трошковима контроле, односно одржавања ниске ендемичности и програма елиминације између земаља. У Кини је влада 2010. објавила стратегију за елиминацију маларије у кинеским покрајинама, гдје је потребна инвестиција представљала мали дио јавних расхода за здравство, а сматра се да би сличан програм у Танзанији коштао једну петину буџета за јавно здравље.[269]
У областима гдје је маларија уобичајена, дјеца млађа од пет година често имају анемију, која је понекад посљедица маларије.[270] Давање превентивних антималаријских лијекова дјеци са анемијом у тим областима благо побољшава ниво црвених крвних зрнаца, али не утиче на ризик од смрти или потребу за хоспитализацијом.[271]
Контрола комараца
уредиКонтрола вектора односи се на методе које се користе за смањење маларије смањењем нивоа преношења са комараца на људе. За индивидуалну заштиту, најефикаснији репеленти против инсеката су на бази ДЕЕТ или икаридина,[186] али научници нису пронашли довољно доказа да репеленти против комараца могу да спријече инфекцију маларијом.[272] Мреже третиране инсектицидима и прскање у затвореном простору се обично сматрају ефикасним, користе се за превенцију маларије, а њихова употреба је значајно допринијела смањењу маларије у 21. вијеку.[273][274][275] Сматра се да ни једно ни друго можда неће бити довољни да се елиминише болест, јер те интервенције зависе од тога колико људи користи мреже, колико празнина у инсектициду има (подручја ниске покривености), колико су људи заштићени када су ван куће, као и од повећања популације комараца који су отпорни на инсектициде.[273] Сматра се да измјене на кућама људи како би се спријечила изложеност комарцима могу да буду важна дугорочна мјера превенције.[273]
Мреже против комараца и унутрашње прскање
уредиМреже против комараца помажу да се комарци држе даље од људи и смањују стопу инфекције и пренос маларије.[276] Мреже се не сматрају савршеном баријером и често се третирају инсектицидом дизајнираним да убије комарце прије него што имају времена да пронађу пут поред мреже.[276] Процјењује се да су мреже третиране инсектицидима двоструко ефикасније од нетретираних мрежа и нуде 70% већу заштиту у поређењу са мрежом без инсектицида.[277] Процијењено је да је између 2000. и 2008. коришћење мреже са инсектицидом спасило животе око 250.000 беба у подсахарској Африци.[193] Према Уницефу, само 36% домаћинстава имало је довољно мреже за све чланове породице током 2019. године.[194] Током 2000. године, 1,7 милиона (1,8%) афричке дјеце која живе у дјеловима свијета гдје је маларија уобичајена била је заштићена мрежом третираном са инсектицидом, што се повећало на 20,3 милиона (18,5%) 2007. године,[278] а затим и на 68% током 2015. године.[192] Проценат дјеце која спавају под таквим мрежама у подсахарској Африци порастао је са мање од 40% током 2011. на преко 50% током 2021.[18] Већина мрежа је импрегнирана пиретроидима, класом инсектицида ниске токсичности, а најефикаснији су када се користе од сумрака до зоре.[279] Препоручује се да се окачи велика мрежа за кревет изнад средине кревета, а да се подвуку ивице испод душека или да се постави довољно велика мрежа која додирује тло.[280] Мреже су корисне за спрјечавање маларије током трудноће у ендемским регионима у Африци, али научници немају довољно података о томе да ли помажу у Азији и Латинској Америци.[281]
У областима високе отпорности на маларију, пиперонил бутоксид у комбинацији са пиретроидима у мрежама против комараца је ефикасан у смањењу стопе инфекције.[282] Није позната дужина трајања пиперонил бутоксида на мрежама јер утицај на смртност комараца није велики након двадесет прања у експерименталним испитивањима.[282]
Уницеф је објавио да је употреба мрежа третираних са инсектицидима повећана од 2000. године кроз убрзану производњу, набавку и испоруку, наводећи да је преко 2,5 милијарди таквих мрежа дистрибуирано широм свијета од 2004. године, од чега је 87% (2,2 милијарде) дистрибуирано у подсахарској Африци.[283] Током 2021. произвођачи су испоручили око 220 милиона таквих мрежа земљама гдје је маларија ендемска, што је мање за 9 милиона у поређењу са 2020. и 33 милиона мање него што је испоручено 2019. године.[19] Према подацима из 2021. године, 66% домаћинстава у подсахарској Африци имало је мреже, а Уницеф је објавио да се за неколико година употреба значајно повећала, од 31% колико их је коришћено у Анголи 2016. до приближно 97% у Гвинеји Бисао 2019. године.[19] Упркос томе, скоро половина домаћинстава није имало довољно мреже да заштите све чланове породице.[19]
Прскање у затвореном простору је прскање инсектицида по зидовима унутар куће. Након храњења, многи комарци се одмарају на оближњој површини док пробављају крвни оброк и ако су зидови кућа премазани инсектицидима, комарци који се одмарају могу да буду убијени прије него што угризу другу особу и пренесу паразита маларије.[284] До 2006. године, Свјетска здравствена организација је на списак додала 12 инсектицида за унутрашње прскање, укључујући ДДТ и пиретроиде цифлутрин и делтаметрин.[285] Употреба малих количина ДДТ-а у јавном здравству дозвољена је Стокхолмском конвенцијом, која забрањује његову употребу у пољопривреди.[178] Један од проблема са свим облицима прскања је отпорност на инсектициде. Комарци погођени инсектицидима имају тенденцију да се одмарају и живе у затвореном простору, а због иритације изазване прскањем, њихови потомци имају тенденцију да се одмарају и живе на отвореном и мање су погођени прскањем.[286] У заједницама које користе мреже третиране инсектицидима поред унутрашњег прскања инсектицида који није на бази пиретроида, дошло је до смањења маларије.[287] Употреба инсектицида сличних пиретроиду као додатак прскању у затвореном простору није резултирала уочљивом додатном користи у заједницама које користе мреже третиране инсектицидима.[287]
Модификације мјеста за становање
уредиСтановање је фактор ризика за маларију и модификација куће као мјера превенције може да буде одржива стратегија која се не ослања на ефикасност инсектицида као што су пиретроиди.[273][288] Разматра се физичко окружење унутар и изван куће које може да промијени густину комараца. Потенцијалне модификације укључују колико је кућа близу мјеста за размножавање комараца, да ли је одводњавање и водоснабдијевање у близини куће, да ли постоји доступност мјеста за одмор комараца (вегетација око куће), да ли су у близина стока и домаће животиње, као и физичка побољшања или модификације за дизајн куће да би спријечили улазак комараца, као што су паравани на прозорима.[273]
Масовна примјена лијекова
уредиМасовна примјена љекова подразумијева давање лијекова цјелокупној популацији неког подручја без обзира на статус болести.[289] Године 2021. непрофитна организација Cochrane објавила је извјештај о коришћењу ивермектина у заједници, према којем нема значајног утицаја на смањење учесталости преношења маларије његовом употребом.[290]
Друге методе сузбијања комараца
уредиЉуди су испробали бројне других метода за смањење уједа комараца и успоравање ширења маларије. Напори да се смањи број ларви комараца смањењем доступности отворене воде гдје се развијају или додавањем супстанци за смањење њиховог развоја су ефикасни на неким локацијама.[291] Електронски уређаји за одбијање комараца, који производе звукове веома високе фреквенције који би требало да одврате женке комараца, немају поткрепљујуће доказе о ефикасности,[292] а такође нису пронађени докази да замагљивање може да утиче на преношење маларије.[293] Ларвицидирање ручном испоруком хемијских или микробних инсектицида у водена тијела која садрже ниску дистрибуцију ларви може да смањи пренос маларије,[294] али нема довољно доказа да би се утврдило да ли ларвиворне рибе могу да смање густину и пренос комараца у тој области.[295]
Лијекови
уредиКористи се велики број лијекова који могу да помогну у спрјечавању или прекиду маларије код путника на мјеста гдје је инфекција уобичајена, а многи од њих се такође користе и у лијечењу.[296] На мјестима гдје је паразит отпоран на један или више лијекова, три лијека — мефлоквин, доксициклин или комбинација атовакуона/прогванила (маларон), се често користе за превенцију.[297] Доксициклин и атовакуон/прогванил се боље подносе, а мефлоквин се узима једном недељно,[297] док су подручја свијета са маларијом осјетљивом на хлороквин неуобичајена.[298] Сматра се да масовна примјена лијекова против маларије у цијелој популацији у исто вријеме може да смањи ризик од заразе, али да ефикасност може да варира у зависности од преваленције маларије у тој области,[299] док се такође сматра да примјена лијекова и коришћење других заштитних мјера као што су контрола комараца, проценат људи који се лијече у тој области и ризик од поновне инфекције маларијом могу да имају битну улогу у ефикасности приступа масовног лијечења лијековима.[299]
Заштитни ефекат лијекова не почиње одмах, а људи који посјећују подручја гдје постоји маларија обично почињу да узимају лијекове једну до двије недеље прије него што стигну и настављају да их узимају четири недеље након одласка, осим атовакуона/прогванила, који се обично узима два дана прије пута и користи се седам дана након напуштања тог подручја.[300] Употреба превентивних лијекова често није практична за оне који живе у подручјима гдје маларија постоји, а њихова употреба се обично даје само трудницама и краткотрајним посјетиоцима, због цијене лијекова, нежељених ефеката дуготрајне употребе и потешкоћа у набавци лијекова против маларије изван богатих земаља.[301] Откривено је да употреба лијекова током трудноће побољшава тежину бебе при рођењу и смањује ризик од анемије код мајке,[302] док давање лијекова новорођенчади путем повремене превентивне терапије може да смањи ризик од заразе, пријема у болницу и анемије.[303] Сматра се да употреба превентивних лијекова у подручјима гдје су присутни комарци који носе маларију може да подстакне развој дјелимичне отпорности.[304]
Мефлоквин је ефикаснији од сулфадоксин-пириметамина у спрјечавању заразе код ХИВ негативних трудница, док је котримоксазол ефикасан у спрјечавању заразе и смањује ризик од анемије код ХИВ позитивних жена.[305] Сматра се да је давање сулфадоксин-пириметамина у три или више дозе као наизмјенична превентивна терапија за ХИВ позитивне жене које живе у областима са ендемом маларије ефикасније од двије дозе.[306]
Брзо лијечење потврђених случајева комбинованим терапијама заснованим на артемисинину такође може да смањи пренос заразе.[307]
Истраживање вакцина против маларије
уредиВакцине против маларије биле су један од циљева спровођења истраживања.[308] Прве студије које су показале потенцијал за вакцину изведене су 1967. године имунизацијом мишева са живим, радијацијом ослабљеним спорозоитима, што је пружило значајну заштиту мишевима након накнадне инјекције нормалних, одрживих спорозоита.[309] Од 1970-их, дошло је до напретка у развоју сличних стратегија вакцинације за људе.[310]
Године 2013. Свјетска здравствена организација и група финансијера за вакцине поставили су циљ да развију вакцине дизајниране да прекину пренос маларије са дугорочним циљем потпуног искорјењивања.[311] Прву вакцину, под називом RTS,S одобрили су европски регулатори 2015. године,[312] а до 2023. године, лиценциране су двије вакцине за употребу.[13] Други приступи борби против заразе могу да захтијевају више улагања у истраживања и већу примарну здравствену заштиту.[313] Стални надзор је такође потребан да би се спријечио повратак маларије у земље у којима је болест елиминисана.[314]
Као дио програма Свјетске здравствене организације за имплементацију вакцине, 2019. године је покренуто пилот испитивање у три подсахарске афричке земље: Гани, Кенији и Малавију.[315]
Имунитет или толеранција на маларију P. falciparum може да се јави природно, али само као одговор на године поновљене инфекције.[234][316] Појединац може да буде заштићен од инфекције P. falciparum ако добије око хиљаду уједа комараца који носе верзију паразита која је постала неинфективна дозом зрачења рендгенским зрацима.[317] Високо полиморфна природа многих протеина P. falciparum отежава дизајн вакцине. Вакцине које су произвођене да циљају антигене на гамете, зиготе или оокинете у средњем цријеву комараца имају за циљ да блокирају пренос маларије. Такве вакцине изазивају антитијела у људској крви и када комарац узме крвни оброк од заштићене особе, та антитијела спрјечавају паразита да заврши свој развој у комарцу.[318] Друге вакцину које циљају на крвну фазу животног циклуса паразита, саме по себи су били неадекватне;[319] SPf66 је интензивно тестиран у областима гдје је болест била уобичајена током 1990-их, али су испитивања показала да није довољно ефикасан и одустало се од производње.[320]
Истраживањем спроведеним 2020. године, показало се да вакцина RTS,S смањује ризик од маларије за око 40% код дјеце у Африци.[264][321] Истраживачи са Универзитета у Оксфорду су 2021. године објавили налазе испитивања кандидатске вакцине против маларије, R21/Matrix-M, која је показала ефикасност од 77% током 12 мјесеци праћења.[322] Та вакцина је прва која је испунила циљ Свјетске здравствене организације о вакцини са најмање 75% ефикасности у борби против маларије.[323]
Њемачка компанија BioNTECH SE покренула је развој вакцине BN165 засноване на РНК[324] и у децембру 2022. покренула је студију Прве фазе, за коју је процијењено да ће бити завршена у септембру 2024.[325] Вакцина BNT-165, заснована на циркумспорзит протеину је тестирана код одраслих узраста од 18 до 55 година на 3 нивоа дозе да би се одабрала безбједна и подношљива доза за распоред од 3 дозе,[326] а у односу на RTS,S и R21/MatrixM, BNT-165 се проучава у старосним групама одраслих и може да се развије за путнике, као и за оне који живе у земљама гдје је маларија ендемска. Према комерцијалној процјени, предвиђен је потенцијални бруто приход вакцине BNT-165 на 479 милиона долара 2030. пет година након планираног пуштања у промет.[327]
Остале мјере
уредиУчешће заједнице и стратегије здравственог образовања које промовишу свијест о маларији и важности мјера контроле успјешно су коришћене за смањење учесталости заразе у неким областима свијета, гдје је болест била у развоју.[328] Препознавање болести у раним фазама може да спријечи да болест постане тежег облика. Образовање такође може да информише људе да покрију подручја стајаће, мирне воде, као што су резервоари за воду који су идеално мјесто за размножавање паразита и комараца, чиме се смањује ризик од преношења између људи. То се углавном користи у урбаним срединама гдје постоје велики центри становништва у скученом простору и гдје би преношење било највјероватније.[329] Наизмјенична превентивна терапија је интервенција која се успјешно користи за контролу маларије код трудница и одојчади,[330] као и код дјеце предшколског узраста гдје је пренос сезонски.[331]
Лијечење
уредиМаларија се лијечи антималаријским лијековима, а они које се користе зависе од врсте и тежине болести.[332] Лијекови против грознице се обично користе, али научници сматрају да њихов утицај на исход није потпуно јасан.[333][334] Обезбјеђивање бесплатних лијекова домаћинствима може да смањи смртност у дјетињству када се користе на одговарајући начин.[335] Сматра се да третман којим се сви узроци грознице лијече антималаријским лијековима могу да доведу до прекомјерне употребе тих лијекова и да утичу на то да се недовољно лијече други узроци грознице, као и да би употреба комплета за брзу дијагностику маларије могла да помогне да се смањи прекомјерна употреба лијекова против маларије.[336][337]
Некомпликована маларија
уредиЈедноставна или некомпликована маларија може да се лијечи оралним лијековима; артемисинин лијекови су ефикасни и сигурни у њеном лијечењу.[338] Артемисинин у комбинацији са другим антималаријским лијековима (познатим као терапија комбинације артемисинина) је око 90% ефикасан када се користи за лијечење некомпликоване маларије.[193] Најефикаснији третман за инфекцију P. falciparum је употреба комбинације са артемисинином, који смањује отпорност на било коју компоненту лијека.[339][340] При лијечењу маларије P. falciparum артеметер/лумефантрин са шест доза је ефикаснији од режима са четири дозе или других режима који не садрже деривате артемисинина,[341][342] док је друга препоручена комбинација дихидроартемисинин и пипераквин.[343][344][345] Сматра се да комбинована терапија артемисинин-нафтоквин има добре резултате у лијечењу P. falciparum, али да је потребно више истраживања како би се утврдила њена ефикасност као поузданог лијека.[346] Комбинација артесуната и мефлоквина пружила је боље резултате од самог мефлоквина у лијечењу некомпликоване маларије у условима ниског преноса,[347] док је атовакуоне-прогуанил ефикасан, са могућом стопом неуспјеха од 5% до 10%, али се сматра да додавање артесуната може да смањи стопу неуспјеха.[348] Монотерапија или комбинована терапија азитромицином није показала ефикасност у лијечењу маларија P. falciparum или P. vivax.[349] Комбинација амодиаквина и сулфадоксин-пириметамина може да постигне више успјеха у лијечењу у поређењу са самим сулфадоксин-пириметамином код некомпликоване P. falciparum маларије,[350] док научници немају довољно података о ефикасности хлорпрогуанил-дапсона.[351][352] Додавање примаквина комбинованој терапији за лијечење маларије P. falciparum на бази артемисинина може да смањи њен пренос током трећег, четвртог или осмог дана инфекције.[353] Сматра се да је комбинација сулфадоксин-пириметамина и артесуната боља од сулфадоксин-пириметамина и амодиаквина у контроли неуспјеха лијечења 28. дана, али се такође сматра да је комбинација сулфадоксин-пириметамина и амодиаквина боља у смањењу гаметоцита у крви седмог дана терапије.[354]
Инфекција са P. vivax, P. ovale или P. malariae обично не захтијева хоспитализацију. Лијечење маларије P. vivax захтијева и елиминацију паразита у крви хлороквином или комбинованом терапијом на бази артемисинина и уклањање паразита из јетре са 8-аминохинолинским агенсом као што су примаквин или тафеноквин.[21][355] Та два лијека дјелују и против крвног стадијума, а степен у коме то раде се истражује.[356]
За лијечење маларије током трудноће, Свјетска здравствена организација препоручује употребу кинина и клиндамицина у првом тромесечју и комбиноване терапије на бази артемисинина у другом и трећем тромјесечју,[357][358] док нема довољно података о безбједности антималаријских лијекова у трудноћи.[359]
Тешка и компликована маларија
уредиСлучајеви тешке и компликоване маларије су скоро увијек узроковани инфекцијом са P. falciparum. Друге врсте обично изазивају само фебрилну болест.[360] Тешки и компликовани случајеви маларије су хитна медицинска стања јер су стопе смртности од 10% до 50%.[361]
Препоручени третман за тешку маларију је интравенска употреба антималаријских лијекова и углавном се сматра да је парентерални артесунат бољи од кинина и код дјеце и код одраслих.[362][363] У другој студији, деривати артемисинина (артеметер и артетер) били су подједнако ефикасни као и кинин у лијечењу церебралне маларије код дјеце.[364] Лијечење тешке маларије укључује мјере подршке које се најбоље обављају у јединици интензивне његе, што укључује лијечење високе температуре и напада који могу да буду посљедица заразе. Такође укључује праћење великог напора при дисању, ниског шећера у крви и ниског нивоа калијума у крви.[214] Деривати артемисинина имају исту или бољу ефикасност од хинолона у спрјечавању смрти од тешке или компликоване маларије.[365] Почетна доза кинина помаже да се скрати трајање грознице и повећава уклањање паразита из тијела,[366] а нема разлике у ефикасности када се користи интраректални кинин у поређењу са интравенским или интрамускуларним у лијечењу и некомпликоване и компликоване маларије.[367] Научници немају довољно доказа о лијечењу интрамускуларним артетером.[368] Обезбјеђивање ректалног артесуната прије одласка у болницу може да смањи стопу смрти дјеце са тешком маларијом.[369] Према тестирању, сублингвална примјена глукозе доводи до бољег повећања шећера у крви након 20 минута у поређењу са оралном примјеном, код дјеце са маларијом и пратећом хипогликемијом.[370]
Церебрална маларија је облик тешке и компликоване маларије са најгорим неуролошким симптомима,[371] за чије лијечење осмотским агенсима, као што су манитол или уреа, нема довољно података о томе да ли су ефикасни.[372] Такође нема довољно података да би стероиди били корисни у њеном лијечењу.[373] Употреба фенобарбитала је повезана са мањим бројем конвулзија, али са могуће више смртних случајева.[374] Церебрална маларија обично доводи до коме пацијента, а ако се сумња на узрок коме, обично се врши тестирање на друге локалне узроке енцефалопатије (бактеријске, вирусне или гљивичне инфекције). У областима гдје постоји висока стопа инфекције маларије, лијечење углавном почиње без претходног тестирања.[212] Лијечење церебралне маларије када се потврди обично подразумијева да се прате витални знаци, да се окреће на свака два сата, да пацијенти не леже у мокром кревету, да се уметне стерилни уретрални катетер који помаже при мокрењу, да се убаци стерилна назогастрична сонда за аспирацију садржаја желуца, а у случају конвулзија, даје се спора интравенска инјекција бензодиазепина.[375] Научници нису утврдили да је трансфузија крви корисна за смањење смртности код дјеце са тешком анемијом или за побољшање њиховог хематокрита за мјесец дана,[376] као и да агенси за хелатирање гвожђа, као што су дефероксамин и деферипрон побољшавају стање код пацијената са инфекцијом паразитом P. falciparum.[377]
Моноклонска антитијела
уредиКлиничко испитивање из 2022. показало је да моноклонско антитијело mAb L9LS нуди заштиту од маларије. Он везује протеин Plasmodium falciparum circumsporozoite (CSP-1), који је неопходан за развој болести и чини га неефикасним.[378]
Отпорност на лијекове
уредиОтпорност на лијекове представља растући проблем у лијечењу маларије у 21. вијеку.[379] Током 2000-их, паразити су развили дјелимичну отпорност на артемисине у југоисточној Азији.[380][381] Отпорност је постала уобичајена против свих класа антималаријских лијекова осим артемисинина и лијечење резистентних сојева углавном зависи од тих лијекова, али цијена артемисинина ограничава њихову употребу у земљама у развоју.[382] Сојеви маларије који се налазе на граници Камбоџе и Тајланда отпорни су на комбиноване терапије које укључују артемисинине и сматра се да могу да буду неизљечиви.[383] Сматра се да су изложеност паразита монотерапији артемисинина у субтерапијским дозама током више од 30 година и доступност подстандардних артемисинина вјероватно довели до стварања фенотипа отпорног на њега.[384] Отпорност на артемисинин је откривена у Камбоџи, Мјанмару, Тајланду и Вијетнаму,[385] а појављује се и у Лаосу.[386][387] Отпорност на комбинацију артемисинина и пиперакина први пут је откривена 2013. године у Камбоџи, а до 2019. се проширила широм Камбоџе, као и на Лаос, Тајланд и Вијетнам (са до 80 процената маларијских паразита отпорних у неким регионима).[388]
Научници сматрају да не постоји довољно доказа да јединично упаковани антималаријски лијекови спрјечавају неуспјех приликом лијечења инфекције, али ако се комбинује са обуком пружалаца здравствених услуга и информацијама о пацијентима, постоји побољшање код испитаника који примају терапију.[389]
Прогноза
уредиКада се правилно лијече, заражене особе се обично потпуно опораве,[390] али тешка маларија може да напредује брзо и да изазове смрт у року од неколико сати или дана.[391] У најтежим случајевима болести, стопа смртности може да достигне 20%, чак и уз интензивну његу и лијечење.[12] Код дјеце која су имала тешку маларију, често се дешавају поремећаји у развоју,[392] док хроничне инфекције без тешке болести могу да се јаве код синдрома имунодефицијенције повезаног са смањеном реакцијом на бактерије салмонела и Епштајн-Баров вирус.[393]
У дјетињству, маларија изазива анемију током периода брзог развоја мозга, а такође и директно оштећење мозга које је резултат церебралне маларије.[392] Неки преживјели од церебралне маларије имају повећан ризик од неуролошких и когнитивних дефицита, поремећаја понашања и епилепсије.[394] Клиничка испитивања су показала да профилакса маларије побољшава когнитивне функције и школске резултате у поређењу са плацебо групама.[392]
Напори за искорјењивање
уредиМаларија је успјешно елиминисана или значајно смањена у одређеним областима, али не и глобално. Некада је била уобичајена у Сједињеним Државама, али је елиминисана из већине дјелова земље почетком 20. вијека, коришћењем програма контроле вектора, који су комбиновали праћење и лијечење заражених људи, исушивање мочварних подручја за размножавање за потребе пољопривреде и друге промјене у пракси управљања водама и напретку у санитарним условима, укључујући већу употребу стаклених прозора и паравана у становима.[395] Употреба пестицида ДДТ и других средстава елиминисала је маларију из преосталих дјелова у јужним државама САД 1950-их, као дио Националног програма за искорјењивање маларије.[396] Већина дјелова Европе, Сјеверне Америке, Аустралије, Сјеверне Африке и Кариба, као и дјелови Јужне Америке, Азије и Јужне Африке такође су елиминисали маларију.[397] Свјетска здравствена организација дефинише „елиминацију“ (или појам „без маларије“) када нема преноса заразе у некој држави (домаћи случајеви) у посљедње три године.[398] Они такође дефинишу фазе „пре-елиминације“ и „елиминације“ када земља има мање од 5, односно 1 случај на 1.000 људи у ризику годишње. Током 2021. укупно међународно и национално финансирање за контролу и елиминацију износило је 3,5 милијарди долара, што представља половину од укупне суме која се процјењује да је потребна.[18][399] Према Уницефу, да би се постигао циљ потпуног искорјењивања у свијету, годишње финансирање би морало да буде око 6,8 милијарди америчких долара.[18]
У дјеловима свијета са растућим животним стандардом, елиминација је често била колатерална корист од увођења паравана за прозоре и побољшаних санитарних услова.[400] Научници сматрају да различите уобичајене истовремене интервенције представљају најбољу праксу; то укључује антималаријске лијекове за спрјечавање или лијечење инфекције, побољшања области јавног здравља за дијагнозу, изолацију и лијечење заражених особа, мреже за кревет и друге методе намијењене спрјечавању комараца да уједу људе и стратегије контроле вектора,[401] као што су ларвацидирање инсектицидима, исушивање мјеста за размножавање комараца или увођење риба да једу ларве и прскање инсектицидима у затвореном простору.[402]
Почетни програм СЗО (1955—1969)
уредиГодине 1955. Свјетска здравствена организација је покренула Глобални програм за искорјењивање маларије,[403] који се у великој мјери ослањао на ДДТ за контролу комараца и брзу дијагнозу и лијечење како би се прекинуо циклус преноса.[404] Програмом је елиминисана болест из Сјеверне Америке, Европе, Совјетског Савеза,[405] на Тајвану, већем дијелу Кариба, на Балкану, дјеловима сјеверне Африке, модерном региону Аустралије и великом дијелу јужног Пацифика,[400] а значајно је смањена смртност у Шри Ланци и Индији.[406]
Неуспјех у одржавању програма, повећање толеранције комараца на ДДТ и повећање толеранције паразита довели су до поновног избијања заразе. У многим областима почетни успјеси у искорјењивању су се дјелимично или потпуно преокренули, а у неким случајевима су се стопе преношења повећале.[407] Стручњаци су поновну појаву повезали са више фактора, укључујући лоше управљање и финансирање програма контроле маларије, сиромаштво, грађанске немире и повећано наводњавање. Еволуција отпорности на лијекове прве генерације, као што је хлороквин и на инсектициде је погоршала ситуацију.[408][409] Програмом је маларија успјешно елиминисана само у областима са високим социо-економским статусом, добро организованим здравственим системима и релативно мање интензивним или сезонским преносом маларије.[405]
У Шри Ланци, програм је смањио случајеве са око милион годишње прије прскања инсектицида на само 18 случајева 1963. и 29 случајева 1964.[410][411] Послије тога тога је програм заустављен да би се уштедио новац, а 1968. и у првом кварталу 1969. било је 600.000 случајева. Земља је наставила са контролом вектора ДДТ-а, али су комарци развили отпор, вјероватно због сталне употребе у пољопривреди. Програмом је почео да се користи малатион, али упркос успјесима у почетку, маларија је наставила да се поново развија током 1980-их.[406][412]
Због отпорности вектора и паразита, као и због других фактора, изводљивост искорјењивања маларије са стратегијом коришћеном у то вријеме и расположивим ресурсима довела је до слабљења подршке програму.[413] СЗО је суспендовала програм 1969. године и умјесто тога фокусирали су се на контролу и лијечење болести.[403][413] Програми прскања (посебно коришћењем ДДТ-а) су смањени због забринутости за безбједност и утицаја на животну средину, као и проблема у административном, управљачком и финансијском спровођењу.[407] Напори су пребачени са прскања на коришћење мрежа за кревет третираних инсектицидима и других интервенција.[405][414]
Након 1969.
уредиЦиљ одјељка 6Ц у оквиру Миленијумских развојних циљева укључивао је преокрет глобалног повећања инциденције маларије до 2015. године, са специфичним циљевима за дјецу млађу од пет година.[415] Од 2000. подршка искорјењивању се повећала, иако неке особе у глобалној здравственој заједници (укључујући и људе унутар СЗО) сматрају да је искорјењивање преурањен циљ и мисле да би успостављање строгих рокова за искорјењивање могло да буде контрапродуктивно јер је вјероватно да неће бити испуњени.[416] Једна од тачки циља 3 у оквиру Циљева одрживог развоја које су покренуле Уједињене нације је окончање епидемије у свим земљама до 2030. године.[417]
Организација Без маларије је 2006. поставила јавни циљ елиминације маларије из Африке до 2015. године, са намјером да се распусте ако се тај циљ постигне, а до 2018. и даље је функционисала.[418] Године 2007. на 60. засједању Свјетске здравствене скупштине установљен је 25. април као Свјетски дан маларије.[419]
До 2012. године, Глобални фонд за борбу против сиде, туберкулозе и маларије подијелио је 230 милиона мрежа третираних инсектицидима намијењених заустављању преноса маларије коју преносе комарци.[420] Клинтонова фондација са сједиштем у САД радила је на управљању потражњом и стабилизацији цијена на тржишту артемисинина.[421] Други напори, као што је пројекат Атлас маларије, фокусирале су се на анализу климатских и временских информација потребних за тачно предвиђање ширења заразе на основу доступности станишта паразита који преносе маларију.[198] Савјетодавни комитет за политику маларије Свјетске здравствене организације формиран је 2012. године, са циљем да пружи стратешке савјете и технички допринос о свим аспектима контроле и елиминације.[422]
Године 2015. Свјетска здравствена организација је објавила да је циљ смањење смртности за 90% до 2030.[423] а Бил Гејтс је 2016. изјавио да мисли да ће глобално искорјењивање бити могуће до 2040.[424] Према Свјетском извјештају о маларији СЗО за 2015. годину, глобална стопа смртности је опала за 60% између 2000. и 2015. СЗО је истакла да је циљ додатно смањење од 90% између 2015. и 2030. године,[425] уз смањење од 40% и искорјењивање у 10 земаља до 2020. године.[426] Циљ за 2020. годину није испуњен, а дошло је и до благог пораста случајева у односу на 2015. годину.[427] Поред тога, Уницеф је објавио да је број смртних случајева за све узрасте порастао за 10% између 2019. и 2020. дјелимично због прекида услуга повезаних са пандемијом ковида 19, док је опао 2021.[18]
Постојала је разлика у испуњавању циљева између региона; југоисточна Азија је скоро испунила циљеве СЗО за 2020. годину, док региони Африке, Америке, источног Медитерана и западног Пацифика нису имали значајно смањење.[427] Шест земаља подрегиона Великог Меконга је објавило да је циљ да елиминишу маларију коју преноси P. falciparum до 2025. као и да елиминишу сву маларију до 2030. године, постигавши смањење случајева од 97% до 2000. године.[427] Уочи Свјетског дана маларије 2021. СЗО је именовала 25 земаља у којима ради на елиминацији болести до 2025. године у оквиру своје иницијативе Е-2025.[428]
Прије 2016. године, Глобални фонд за борбу против сиде, туберкулозе и маларије обезбиједио је 659 милиона мрежа за кревет третираних инсектицидима, организовао је подршку и едукацију за превенцију маларије. Изазови се сматрају великим због недостатка средстава, слабе здравствене структуре и опстанак заразе у пограничним регионима, због чега се међународна сарадња сматра кључном.[429] Једним од изазова сматра се и удаљено аутохтоно становништво до којег може да буде тешко да се дође и да им се подигне свијест о превенцији и лијечењу, јер се већина аутохтоног становништва ослања на самодијагнозу, самолијечење, исцјелитеља и традиционалну медицину.[430] СЗО је аплицирала за фонд Гејтс фондације која је подржавала акцију искорјењивања маларије до 2007. године.[431] Уједињени Арапски Емирати, Мароко, Јерменија, Туркменистан, Киргистан и Шри Ланка три узастопне године нису имали ендемске случајеве и СЗО је потврдила да немају маларију упркос недостатку финансирања 2010. године.[415]
Процијењено је да је 31 од 92 ендемске земље на путу да испуни циљеве СЗО за 2020. годину, док је 15 земаља пријавило повећање од 40% или више између 2015. и 2020. године.[427] Године 2018. објављено је да Парагвај више нема маларију, након борбе за искорјењивање која је почела 1950.[432] Између 2000. и 30. јуна 2021. СЗО је потврдила да 12 земаља више нема маларију, док је 2019. објављено да је више немају Аргентина и Алжир,[427][433] а 2021. објављено је да је више немају Салвадор и Кина.[434][435] У марту 2023. објављено је да је више немају Азербејџан и Таџикистан,[436] а Белизе у јуну 2023.[437][438] У јануару 2024. објављено је да је више немају Зеленортска Острва, чиме је укупан број земаља и територија којима је потврђено да немају маларију порастао на 44.[439]
Друштво и култура
уредиЕкономски утицај
уредиНаучници сматрају да постоје одређени докази који указују на то да маларија није само болест која се обично повезује са сиромаштвом, већ да је она такође узрок сиромаштва и главна препрека економском развоју.[20][440] Иако су тропски региони највише погођени, њен најдаљи утицај може да допре у неке умјерене зоне које имају екстремне сезонске промјене. Повезана је са великим негативним економским ефектима на регионе у којима је широко распрострањена, а током касног 19. и почетка 20. вијека била је главни фактор спорог економског развоја америчких јужних држава.[441]
Поређење просјечног БДП-а по глави становника за 1995. годину, прилагођеног за паритет куповне моћи, између земаља са маларијом и земаља без ње чинило је петоструку разлику (1.526 долара према 8.268).[442] У периоду од 1965. до 1990. године, земље у којима је маларија била уобичајена имале су просјечан БДП по глави становника који је растао само 0,4% годишње, у поређењу са 2,4% годишње у другим земљама.[443]
Сматра се да сиромаштво може да повећа ризик од маларије јер они који су у сиромаштву немају финансијских могућности да спријече или лијече болест. Процијењено је да економски утицај маларије кошта Африку 12 милијарди америчких долара сваке године.[444] Економски утицај укључује трошкове здравствене заштите, радне дане изгубљене због болести, дане изгубљене у образовању, смањену продуктивност због оштећења мозга од церебралне маларије и губитак инвестиција и туризма.[22] Сматра се да су бројне земље тешко оптерећене са маларијом и да је одговорна за 30–50% пријема у болницу, до 50% амбулантних посјета и до 40% трошкова јавног здравства.[445]
Церебрална маларија је један од водећих узрока неуролошких инвалидитета код афричке дјеце.[394] Студије које су упоређивале когнитивне функције прије и послије лијечења тешке маларије наставиле су да показују значајно нарушен успјех у школи и когнитивне способности чак и након опоравка.[392] Сматра се да тешка и церебрална маларија има далекосјежне социоекономске посљедице које превазилазе непосредне посљедице болести.[446]
Фалсификовани и подстандардни лијекови
уредиСофистицирани фалсификати лијекова пронађени су у неколико азијских земаља као што су Камбоџа,[447] Кина,[448] Индонезија, Лаос, Тајланд и Вијетнам и представљају главни узрок смрти која може да се избјегне у тим земљама.[449] Свјетска здравствена организација је саопштила да су истраживања показала да је до 40% лијекова за маларију на бази артесуната фалсификовано, посебно у региону Великог Меконга. Они су успоставили систем брзог узбуњивања да брзо пријаве информације о фалсификованим лијековима релевантним властима у земљама учесницама пројекта.[450] Не постоји поуздан начин да доктори или лаици открију фалсификоване лијекове без помоћи лабораторије; компаније покушавају да се боре против упорности фалсификованих лијекова коришћењем нове технологије за обезбјеђивање сигурности од извора до дистрибуције.[451]
Проблем клиничког и јавног здравља је пролиферација подстандардних антималаријских лијекова која је резултат неодговарајуће концентрације састојака, контаминације другим лијековима или токсичним нечистоћама, састојака лошег квалитета, лоше стабилности и неадекватног паковања.[452] Студија из 2012. показала је да отприлике једна трећина лијекова против маларије у југоисточној Азији и подсахарској Африци није успјела да прође хемијску анализу, анализу паковања или да је фалсификована.[453]
Рат
уредиТоком историје, зараза маларије је имала истакнуту улогу у судбинама предсједника влада, националних држава, војног особља и војних акција.[454] Године 1910. добитник Нобелове награде за медицину Роналд Рос објавио је књигу под називом Превенција маларије, која је укључивала поглавље под називом „Превенција маларије у рату“. Аутор поглавља, пуковник Мелвил, професор хигијене на Краљевском војном медицинском колеџу у Лондону, писао је о истакнутој улози коју је маларија у историји имала током ратова, написавши: „Историја маларије у рату могла би скоро да се схвати као историја самог рата, свакако историја рата у хришћанско доба... Вјероватно је случај да су многе такозване логорске грознице, а вјероватно и значајан дио логорске дизентерије током ратова шеснаестог, седамнаестог и осамнаестог вијека биле маларичног поријекла."[455] Вјерује се да је коктел џин тоник у Британској Индији можда настао као начин узимања кинина, познат по својим антималаријским својствима.[456]
Маларија је била највећа опасност по здравље са којом су се сусреле америчке трупе у јужном Пацифику током Другог свјетског рата, гдје је било заражено око 500.000 особа.[457] Према Џозефу Патрику Бирну, 60.000 америчких војника је умрло од маларије током афричких и јужнопацифичких битки.[458]
Уложена су значајна финансијска средства у набавку постојећих и стварање нових антималаријских агенса. Током Првог и Другог свјетског рата, недосљедне залихе природних лијекова против маларије, коре дрвета cinchona и кинина, довеле су до значајног финансирања истраживања и развоја других лијекова и вакцина.[459] Америчке војне организације које спроводе такве истраживачке иницијативе укључују Морнарички медицински истраживачки центар, Институт за истраживање војске Волтер Рид и Институт за заразне болести америчких оружаних снага.[460]
Основане су и разне иницијативе, као што је контрола маларије у ратним подручјима (МЦВА), која је основана 1942. године, са циљем да контролише маларију око војних база за обуку у јужним државама САД и њиховим територијама, гдје је маларија била проблематична.[461] Године 1946. као насљедник основан је Центар за заразне болести, који је касније постао познат као Центри за контролу и превенцију болести или ЦДЦ.[462]
Истраживања
уредиИницијатива Агенда истраживања искорјењивања маларије (malERA) била је консултативни процес да се идентификује којим областима истраживања и развоја морају да се позабаве за искорјењивање широм свијета.[463][464]
Лијекови
уредиПаразити маларије садрже апикопласте, органеле повезане са пластидима који се налазе у биљкама, заједно са сопственим геномима.[465] Сматра се да су ти апикопласти настали ендосимбиозом алги и да имају кључну улогу у различитим аспектима метаболизма паразита, као што је биосинтеза масних кисјелина.[466] Утврђено је да апикопласти производе преко 400 протеина и истражују се као могуће мете за нове лијекове.[467]
Са појавом паразита из рода Plasmodium отпорних на лијекове, научници развијају нове стратегије за борбу против њих. Један од приступа је увођење синтетичких адуката пиридоксал-амино кисјелина које паразит преузима и на крају омета његову способност да створи неколико есенцијалних витамина Б.[468][469] Такође се разматрају истраживања лијекова који користе синтетичке комплексе на бази метала.[470][471]
(+)-SJ733 је дио шире класе експерименталних лијекова званих спироиндолон, који инхибира АТП4 протеин инфицираних црвених крвних зрнаца који узрокују да се ћелије скупљају и постају круте попут ћелија које старе.[472] То покреће имуни систем да елиминише заражене ћелије из система. Године 2014. Медицински институт Хауард Хјуз објавио је да планира клиничко испитивање фазе 1 за процјену безбједносног профила код људи.[473] NITD246 и NITD609 такође припадају класи спироиндолона и нападају АТП4 протеин.[473] Према резултатима молекуларног спајања, једињења 3j, 4b, 4h и 4m су показала селективност према ензиму лактат дехидрогеназе, а анализа након спајања показала је стабилно динамичко понашање свих одабраних једињења у поређењу са хлороквином. Термодинамичка анализа крајњег стања навела је једињење 3j као селективни и моћни инхибитор ензима лактат дехидрогеназе.[474]
Нове мете
уредиСелективно циљање паразита у јетри се сматра алтернативном стратегијом у суочавању са отпором на најновије комбиноване терапије против крвних стадијума паразита.[475]
У истраживању спроведеном 2019. године, користећи експерименталну анализу са нокаут мутантима Plasmodium berghei, истраживачи су идентификовали гене који су потенцијално неопходни у фази јетре. Они су генерисали рачунарски модел за анализу развоја прије-еритроцита и метаболизма у фази јетре. Комбинујући обје методе, идентификовали су седам метаболичких подсистема који постају неопходни у поређењу са крвним стадијумом. Неки од тих метаболичких подсистема су синтеза и елонгација масних кисјелина, метаболизам трикарбоксилне кисјелине, амино кисјелина и метаболизам хема.[475] Они су проучавали три подсистема: синтезу и елонгацију масних кисјелина и биосинтезу амино шећера. Истакли су да се у прва два примјера јавља јасна зависност стадијума јетре од сопственог метаболизма масних кисјелина.[475] Они су по први пут доказали да биосинтеза амино шећера у стадијуму јетре Plasmodium berghei има битну улогу. Према истраживању, унос Н-ацетилглукозамина је ограничен у фази јетре, јер је његова синтеза потребна за развој паразита.[475] Налази и рачунарски модел истраживања пружили су основу за дизајн антималаријских терапија усмјерених на метаболичке протеине.[475][476]
Остала истраживања
уредиСтратегија нехемијске контроле вектора укључује генетичку манипулацију маларичним комарцима.[477] Напредак у технологијама генетичког инжињеринга омогућио је увођење стране ДНК у геном комараца и смањење животног вијека комарца или може да га учини отпорнијим на паразита маларије.[477] Техника стерилних инсеката је генетичка метода контроле којом се узгаја и ослобађа велики број стерилних мушких комараца, а парење са дивљим женкама смањује дивљу популацију у наредној генерацији, а нова генерација на крају елиминише циљну популацију.[277]
Геномика је централна за истраживање маларије. Уз помоћ секвенционирања P. falciparum, једног од његових вектора Anopheles gambiae, као и људског генома, може да се проучава генетика сва три организма у животном циклусу маларије.[478] Једна од нових примјена генетске технологије у 21. вијеку је могућност производње генетички модификованих комараца који не преносе маларију, што потенцијално може да омогући биолошку контролу преноса заразе.[479]
У једној студији је створен генетички модификовани сој комараца Anopheles stephensi који више није преносио маларију, а та отпорност се преносила на потомство комараца.[480]
Генски погон је техника за промјену дивљих популација, за сузбијање или елиминисање инсеката како не би могли да пренесу болести (нарочито комарци у случајевима маларије,[481] вируса зика,[482] денге и жуте грознице).[423]
У студији спроведеној 2015. године, истраживачи су истакли да код мишева постоји специфични узајамни однос између маларије и истовремене инфекције са нематодом Nippostrongylus brasiliensis, плућним мигрирајућим хелминтом.[483] Утврђено је да коинфекција смањује вируленцију паразита, што се приписује инфекцији нематодама која узрокује повећано уништавање еритроцита или црвених крвних зрнаца.[484] Пошто паразит има склоност ка старијим еритроцитима домаћина, повећано уништавање еритроцита и еритроцитопоеза која је услиједила, резултирају претежно млађом популацијом еритроцита, што доводи до смањења популације паразита.[483] Сматра се да је тај ефекат независан од имунолошке контроле паразита домаћина.[485]
У прегледаном чланку објављеном у децембру 2020. године, истакнуто је да постоји међусобна повезаност између региона са маларијом и стопе смртности случајева од ковида 19.[486] Студијом је утврђено да су у просјеку региони у којима је маларија ендемска имали ниже стопе смртности од ковида 19 у поређењу са регионима без ендемске маларије.[487]
Године 2017. сој бактерија из рода Serratia је генетски модификован да спријечи маларију код комараца,[488][489] а 2023. је објављено да бактерија Delftia tsuruhatensis природно спрјечава развој маларије лучењем молекула званог харман.[490][491][492]
Маларија код животиња
уредиИако није познато да ниједна од четири главне врсте паразита маларије који изазивају инфекције код људи изазива заразу и код животиња,[493] познато је да P. knowlesi инфицира и људе и примате.[217] Утврђено је да су и друге врсте паразита маларије који су изазивали заразу код примата (посебно P. cynomolgi и P. simium) почеле да изазивају заразу и код људи.[494] Идентификовано је скоро 200 врста паразита из рода Plasmodium који инфицирају птице, гмизавце и друге сисаре,[495] а њих око 30 природно инфицира примате.[215] Неки паразити који инфицирају примате служе као моделни организми за паразите који инфицирају људе, као што су P. coatneyi (модел за P. falciparum) и P. cynomolgi (модел за P. vivax). Дијагностичке технике које се користе за откривање паразита код примата су сличне онима које се користе за људе.[496] Паразити који инфицирају глодаре се користе као модели у истраживањима, као што је P. berghei.[497] Птичја маларија првенствено погађа врсте из реда Passeriformes и представља значајну пријетњу за птице Хаваја, Галапагоса и других архипелага.[498] Познато је да паразит P. relictum има улогу у ограничавању дистрибуције и обиља ендемичних хавајских птица. Сматра се да ће глобално загријавање да повећа распрострањеност и глобалну дистрибуцију птичје маларије, јер повишене температуре обезбјеђују оптималне услове за размножавање паразита.[498]
Референце
уреди- ^ а б в г д ђ е ж з и Caraballo, H.; King, K. (мај 2014). „Emergency department management of mosquito-borne illness: malaria, dengue, and West Nile virus”. Emergency Medicine Practice. 16 (5): 1—23; quiz 23—4. PMID 25207355. S2CID 23716674. Архивирано из оригинала 1. 8. 2016. г.
- ^ „Malaria”. Mayo Clinic. Приступљено 27. 2. 2024.
- ^ а б в г д ђ е ж „Malaria Fact sheet N°94”. who.int. World Health Organization. март 2014. Архивирано из оригинала 3. 9. 2014. г. Приступљено 27. 2. 2024.
- ^ а б в г д ђ WHO (2022). World Malaria Report 2022. Switzerland: World Health Organization. ISBN 978-92-4-006489-8.
- ^ „Vector-borne diseases”. who.int. Приступљено 27. 2. 2024.
- ^ Dahalan, F. A.; Churcher, T. S.; Windbichler, N.; Lawniczak, M. K. (новембар 2019). „The male mosquito contribution towards malaria transmission: Mating influences the Anopheles female midgut transcriptome and increases female susceptibility to human malaria parasites”. PLOS Pathogens. 15 (11): e1008063. PMC 6837289 . PMID 31697788. doi:10.1371/journal.ppat.1008063 .
- ^ Basu, S.; Sahi, P. K. (јул 2017). „Malaria: An Update”. Indian Journal of Pediatrics. 84 (7): 521—528. PMID 28357581. S2CID 11461451. doi:10.1007/s12098-017-2332-2.
- ^ а б в г „Fact sheet about malaria”. who.int. Приступљено 27. 2. 2024.
- ^ Walter, K.; John, C. C. (фебруар 2022). „Malaria”. JAMA. 327 (6): 597. PMID 35133414. S2CID 246651569. doi:10.1001/jama.2021.21468 .
- ^ „Fact sheet about malaria”. who.int. Приступљено 27. 2. 2024.
- ^ World Health Organization. „Global Technical Strategy for Malaria 2016-2030” (pdf). Приступљено 27. 2. 2024.
- ^ а б в г д ђ Nadjm, B.; Behrens, R. H. (јун 2012). „Malaria: an update for physicians”. Infectious Disease Clinics of North America. 26 (2): 243—259. PMID 22632637. doi:10.1016/j.idc.2012.03.010.
- ^ а б в „WHO recommends R21/Matrix-M vaccine for malaria prevention in updated advice on immunization”. 2. 10. 2023. Приступљено 27. 2. 2024.
- ^ Rawat, A.; Roy, M.; Jyoti, A.; Kaushik, S.; Verma, K.; Srivastava, V. K. (август 2021). „Cysteine proteases: Battling pathogenic parasitic protozoans with omnipresent enzymes”. Microbiological Research. 249: 126784. PMID 33989978. S2CID 234597200. doi:10.1016/j.micres.2021.126784 .
- ^ а б Guidelines for the treatment of malaria (2 изд.). Geneva: World Health Organization. 2010. стр. ix. ISBN 978-92-4-154792-5.
- ^ Baiden, F.; Malm, K. L.; Binka, F. (2021). Malaria. Oxford University Press. ISBN 978-0-19-185838-3. doi:10.1093/med/9780198816805.001.0001/med-9780198816805-chapter-73.
- ^ „World malaria report 2022”. who.int. Приступљено 27. 2. 2024.
- ^ а б в г д ђ е „Malaria in Africa”. Unicef Data. Приступљено 27. 2. 2024.
- ^ а б в г „Nearly every minute, a child under 5 dies of malaria”. UNICEF. фебруар 2023. Приступљено 27. 2. 2024.
- ^ а б Gollin, D.; Zimmermann, C. (август 2007). Malaria: Disease Impacts and Long-Run Income Differences (PDF) (Извештај). Institute for the Study of Labor. Архивирано (PDF) из оригинала 18. 3. 2016. г.
- ^ а б Waters, N. C.; Edstein, M. D.; Staines, H. M; Krishna, S. (2012). „8-Aminoquinolines: Primaquine and tafenoquine”. Treatment and Prevention of Malaria: Antimalarial Drug Chemistry, Action and Use. Springer. стр. 69—93. ISBN 978-3-0346-0479-6.
- ^ а б Greenwood, B. M.; Bojang, K; Whitty, C. J.; Targett, G. A. (2005). „Malaria”. Lancet. 365 (9469): 1487—98. PMID 15850634. S2CID 208987634. doi:10.1016/S0140-6736(05)66420-3.
- ^ Poinar, G. (2005). „Plasmodium dominicana n. sp. (Plasmodiidae: Haemospororida) from Tertiary Dominican amber”. Syst. Parasitol. 61 (1): 47—52. PMID 15928991. S2CID 22186899. doi:10.1007/s11230-004-6354-6.
- ^ Joy, D. A.; Feng, X.; Mu, J.; Furuya, T.; Chotivanich, K.; Krettli, A. U.; Ho, M.; Wang, A.; White, N. J.; Suh, E.; Beerli, P.; Su., X. Z. (2003). „Early origin and recent expansion of Plasmodium falciparum”. Science. 300 (5617): 318—321. Bibcode:2003Sci...300..318J. PMID 12690197. S2CID 20036560. doi:10.1126/science.1081449.
- ^ Hayakawa, T.; Culleton, R.; Otani, H.; Horii, T.; Tanabe, K. (2008). „Big bang in the evolution of extant malaria parasites”. Mol Biol Evol. 25 (10): 2233—2239. PMID 18687771. doi:10.1093/molbev/msn171 .
- ^ Harper, K.; Armelagos, G. (2011). „The changing disease-scape in the third epidemiological transition”. International Journal of Environmental Research and Public Health. 7 (2): 675—97. PMC 2872288 . PMID 20616997. doi:10.3390/ijerph7020675 .
- ^ Higham, Tom (2021). The World Before Us: How Science is Revealing a New Story of Our Human Origins. Penguin Viking. стр. 12, note. ISBN 978-0-241-44067-4.
- ^ Liu, W.; Li, Y.; Learn, G. H.; Rudicell, R. S.; Robertson, J. D.; Keele, B. F.; Ndjango, J-B. N.; Sanz, C. M.; Morgan, D. B.; Locatelli, S.; Gonder, M. K.; Kranzusch, P. J.; Walsh, P. D.; Delaporte, E.; Mpoudi-Ngole, E.; Georgiev, A. V.; Muller, M. N.; Shaw, G. W.; Peeters, M.; Sharp, P. M.; Julian C. Rayner, J. C.; Hahn, B. H. (2010). „Origin of the human malaria parasite Plasmodium falciparum in gorillas”. Nature. 467 (7314): 420—425. Bibcode:2010Natur.467..420L. PMC 2997044 . PMID 20864995. doi:10.1038/nature09442.
- ^ Prugnolle, F.; Durand, P.; Ollomo, B.; Duval, L.; Ariey, F.; Arnathau, C.; Gonzalez, J. P.; Leroy, E.; Renaud, F. (2011). Manchester, M., ур. „A fresh look at the origin of Plasmodium falciparum, the most malignant malaria agent”. PLOS Pathogens. 7 (2): e1001283. PMC 3044689 . PMID 21383971. doi:10.1371/journal.ppat.1001283 .
- ^ Liu, W (21. 2. 2014). „African origin of the malaria parasite Plasmodium vivax”. Nature Communications. 5 (5): 3346. Bibcode:2014NatCo...5.3346L. PMC 4089193 . PMID 24557500. doi:10.1038/ncomms4346.
- ^ Lee, K. S.; Divis, P. C.; Zakaria, S. K.; Matusop, A.; Julin, R. A.; Conway, D. J.; Cox-Singh, J.; Singh, B. (2011). „Plasmodium knowlesi: reservoir hosts and tracking the emergence in humans and macaques.”. PLOS Pathog. 7 (4): e1002015. PMC 3072369 . PMID 21490952. doi:10.1371/journal.ppat.1002015 .
- ^ Hayakawa, Toshiyuki; et al. (2009). „Identification of Plasmodium malariae, a human malaria parasite, in imported chimpanzees”. PLOS ONE. 4 (10): e7412. Bibcode:2009PLoSO...4.7412H. PMC 2756624 . PMID 19823579. doi:10.1371/journal.pone.0007412 .
- ^ Canali, S. (2008). „Researches on thalassemia and malaria in Italy and the origins of the "Haldane hypothesis"”. Med Secoli. 20 (3): 827—846. PMID 19848219.
- ^ Sallares, R.; Bouwman, A.; Anderung, C. (2004). „The Spread of Malaria to Southern Europe in Antiquity: New Approaches to Old Problems”. Med Hist. 48 (3): 311—328. PMC 547919 . PMID 16021928. doi:10.1017/s0025727300007651.
- ^ Brier, B. (2004). „Infectious diseases in ancient Egypt”. Infect Dis Clin North Am. 18 (1): 17—27. PMID 15081501. doi:10.1016/S0891-5520(03)00097-7.
- ^ Nerlich, A. G.; Schraut, B.; Dittrich, S.; Jelinek, T.; Zink, A. R. (2008). „Plasmodium falciparum in Ancient Egypt”. Emerg Infect Dis. 14 (8): 1317—1319. PMC 2600410 . PMID 18680669. doi:10.3201/eid1408.080235.
- ^ Macaulay, G. C. (1890). „The History of Herodotus, parallel English/Greek translation”: Herodotus, 2.125.
- ^ „History of Malaria Control”. Архивирано из оригинала 11. 11. 2009. г. Приступљено 27. 2. 2024.
- ^ Lalremruata, A.; Ball, M.; Bianucci, R.; Welte, B.; Nerlich, A. G.; Kun, J. F.; Pusch, C. M. (2013). „Molecular identification of falciparum malaria and human tuberculosis co-infections in mummies from the Fayum depression (lower Egypt)”. Plos One. 8 (4): e60307. Bibcode:2013PLoSO...860307L. PMC 3614933 . PMID 23565222. doi:10.1371/journal.pone.0060307 .
- ^ а б в Cox, F. (2002). „History of human parasitology”. Clinical Microbiology Reviews. 15 (4): 595—612. PMC 126866 . PMID 12364371. doi:10.1128/CMR.15.4.595-612.2002 .
- ^ а б Strong, R. P. (1944). Stitt's Diagnosis, Prevention and Treatment of Tropical Diseases (7 изд.). York, PA: The Blakiston Company. стр. 3.
- ^ „DNA clues to malaria in ancient Rome”. BBC News. 20. 2. 2001., in reference to Sallares R, Gomzi S (2001). „Biomolecular archaeology of malaria”. Ancient Biomolecules. 3 (3): 195—213. OCLC 538284457.
- ^ а б Sallares, R. (2002). Malaria and Rome: A History of Malaria in Ancient Italy. Oxford University Press. ISBN 978-0-19-924850-6. doi:10.1093/acprof:oso/9780199248506.001.0001.
- ^ Hippocrates. Of the epidemics. Превод: Francis Adams. The Internet Classics Archive.
- ^ Pappas, G.; Kiriaze, I. J.; Falagas, M. E. (2008). „Insights into infectious disease in the era of Hippocrates”. International Journal of Infectious Diseases. 12 (4): 347—350. PMID 18178502. doi:10.1016/j.ijid.2007.11.003 .
- ^ Li, Y.; Wu, Y. L. (2003). „An over four millennium story behind qinghaosu (artemisinin) – a fantastic antimalarial drug from a traditional Chinese herb”. Current Medicinal Chemistry. 10 (21): 2197—2230. PMID 14529339. doi:10.2174/0929867033456710.
- ^ Wright, C. W.; Linley, P. A.; Brun, R.; Wittlin, S.; Hsu, E. (2010). „Ancient Chinese methods are remarkably effective for the preparation of artemisinin-rich extracts of qing hao with potent antimalarial activity”. Molecules. 15 (2): 804—812. PMC 6257115 . PMID 20335947. doi:10.3390/molecules15020804 .
- ^ Hsu, E. (2006). „Reflections on the 'discovery' of the antimalarial qinghao”. British Journal of Clinical Pharmacology. 61 (6): 666—670. PMC 1885105 . PMID 16722826. doi:10.1111/j.1365-2125.2006.02673.x.
- ^ Li, Y.; Wu, Y. L. (1998). „How Chinese scientists discovered qinghaosu (artemisinin) and developed its derivatives? What are the future perspectives?”. Médecine Tropicale. 58 (Suppl. 3): 9—12. PMID 10212890.
- ^ Lalchhandama, K. (2014). „The making of modern malariology: from miasma to mosquito-malaria theory” (PDF). Science Vision. 14 (1): 3—17. Архивирано из оригинала (PDF) 27. 4. 2014. г.
- ^ Osbaldeston, Tess Anne (2000). Dioscorides: De Materia Medica. Ibidis. стр. Introduction, xxvi. Архивирано из оригинала 24. 9. 2014. г.
- ^ Phillips, Kristine (15. 10. 2018). „Archaeologists find 'vampire burial' site of a child feared capable of rising from the dead”. The Washington Post. Приступљено 27. 2. 2024.
- ^ Butler's Saint for the Day (Paul Burns), Liturgical Press, p. 516
- ^ Hays, J. N. (2005). Epidemics and Pandemics: Their Impacts on Human History. Santa Barbara, CA: Abc-clio. стр. 11. ISBN 978-1-85109-658-9.
- ^ „Belladonna”. Medline Plus. 26. 12. 2009. Архивирано из оригинала 20. 12. 2010. г. Приступљено 27. 2. 2024.
- ^ Ebadi, Manuchair (2007). Pharmacodynamic Basis of Herbal Medicine. CRC Press. стр. 203. ISBN 9780849370502.
- ^ Caruso, David J. (5. 10. 2009). „Bad Air”. sciencehistory.org. Приступљено 27. 2. 2024.
- ^ Hempelmann, E.; Krafts, K. (2013). „Bad air, amulets and mosquitoes: 2,000 years of changing perspectives on malaria” (PDF). Malar. J. 12 (1): 213. PMC 3723432 . PMID 23835014. doi:10.1186/1475-2875-12-232 .
- ^ а б Reiter, P. (2000). „From Shakespeare to Defoe: malaria in England in the Little Ice Age”. Emerging Infectious Diseases. 6 (1): 1—11. PMC 2627969 . PMID 10653562. doi:10.3201/eid0601.000101.
- ^ Dobson, M. J. (1994). „Malaria in England: a geographical and historical perspective”. Parassitologia. 36 (1–2): 35—60. PMID 7898959.
- ^ Knottnerus, O. S. (2002). „Malaria Around the North Sea: A Survey”. Gerold Wefer, Wolfgang H. Berger, Karl-Ernst Behre, Eynstein Jansen (Ed.), Climatic Development and History of the North Atlantic Realm: Hanse Conference Report. Springer-Verlag: 339—353.
- ^ Dobson, Mary (1980). „"Marsh Fever" – the geography of malaria in England”. Journal of Historical Geography. 6 (4): 357—389. PMID 11632265. doi:10.1016/0305-7488(80)90145-0.
- ^ Fornaciari, G.; Giuffra, V.; Ferroglio, E.; Gino, S.; Bianucci, R. (2010). „Plasmodium falciparum immunodetection in bone remains of members of the Renaissance Medici family (Florence, Italy, sixteenth century)”. Trans R Soc Trop Med Hyg. 104 (9): 583—587. PMID 20673935. doi:10.1016/j.trstmh.2010.06.007.
- ^ Rodrigues, Priscilla (2018). „Human Migration and the Spread of Malaria Parasites to the New World”.
- ^ De Castro, M. C.; Singer, B. H. (2005). „Was malaria present in the Amazon before the European conquest? Available evidence and future research agenda”. J. Archaeol. Sci. 32 (3): 337—340. Bibcode:2005JArSc..32..337D. doi:10.1016/j.jas.2004.10.004.
- ^ Ebron, Paulla A. (2020). „Slave ships were incubators for infectious diseases”. Ур.: Tsing. Feral Atlas: The More-Than-Human Anthropocene. Stanford: Stanford University Press. ISBN 9781503615045.
- ^ Yalcindag, E.; Elguero, E.; Arnathau, C.; Durand, P.; Akiana, J.; Anderson, T. J.; Aubouy, A.; Balloux, F.; Besnard, P.; Bogreau, H.; Carnevale, P.; D'Alessandro, U.; Fontenille, D.; Gamboa, D.; Jombart, T.; Le Mire, J.; Leroy, E.; Maestre, A.; Mayxay, M.; Ménard, D.; Musset, L.; Newton, P. N.; Nkoghé, D.; Noya, O.; Ollomo, B.; Rogier, C.; Veron, V.; Wide, A.; Zakeri, S.; Carme, B.; Legrand, E.; Chevillon, C.; Ayala, F. J.; Renaud, F.; Prugnolle, F. (2011). „Multiple independent introductions of Plasmodium falciparum in South America”. PNAS. 109 (2): 511—16. Bibcode:2012PNAS..109..511Y. PMC 3258587 . PMID 22203975. doi:10.1073/pnas.1119058109 .
- ^ Blackburn, Robin (4. 11. 2011). „1493 by Charles C Mann – review”. theguardian.com. Приступљено 27. 2. 2024.
- ^ „American colonies”. Приступљено 27. 2. 2024.
- ^ Guasco, Michael. „Indentured Servitude”. oxfordbibliographies.com. Приступљено 27. 2. 2024.
- ^ „Carolina’s Gold Coast: The Culture of Rice and Slavery”. scseagrant.org. 2014. Приступљено 27. 2. 2024.
- ^ Boyd, Robert. „Disease Epidemics among Indians, 1770s-1850s”. oregonencyclopedia.org. Приступљено 27. 2. 2024.
- ^ McCandless, Peter. „Revolutionary Fever: Disease and War in the Lower South, 1776–1783”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ Chul Hong, Sok. „The Burden of Early Exposure to Malaria in the United States, 1850–1860: Malnutrition and Immune Disorders”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ Butler, A. R.; Khan, S.; Ferguson, E. (2010). „A brief history of malaria chemotherapy”. J R Coll Physicians Edinb. 40 (2): 172—77. PMID 20695174. doi:10.4997/JRCPE.2010.216 .
- ^ Guerra, F. (1977). „The introduction of Cinchona in the treatment of malaria”. J Trop Med Hyg. 80 (6): 112—118, 135—140. PMID 330870.
- ^ Greenwood, D. (1992). „The quinine connection”. J Antimicrob Chemother. 30 (4): 417—427. PMID 1490916. doi:10.1093/jac/30.4.417.
- ^ Kaufman, T.; Rúveda, E. (2005). „The quest for quinine: those who won the battles and those who won the war”. Angew Chem Int Ed Engl. 44 (6): 854—885. PMID 15669029. doi:10.1002/anie.200400663.
- ^ Torti, F. (1712). Therapeutice Specialis ad Febres Periodicas Perniciosas. Modena.
- ^ Bruce-Chwatt, L. J. (1988). „Three hundred and fifty years of the Peruvian fever bark”. British Medical Journal (Clinical Research Edition). 296 (6635): 1486—1487. PMC 2546010 . PMID 3134079. doi:10.1136/bmj.296.6635.1486.
- ^ Proekt, Alex; Hemmings, Hugh C. (2013). „The Burden of Early Exposure to Malaria in the United States, 1850–1860: Malnutrition and Immune Disorders”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ Guay, D. R. (2008). „Are there alternatives to the use of quinine to treat nocturnal leg cramps?”. Consult Pharm. 23 (2): 141—156. PMID 18454580. doi:10.4140/TCP.n.2008.141.
- ^ „Malariotherapy”. FactRepublic.com. 25. 9. 2020. Приступљено 27. 2. 2024.
- ^ Cook, G. C.; Webb, A. J. (2000). „Perceptions of malaria transmission before Ross' discovery in 1897”. Postgrad Med J. 76 (901): 738—740. PMC 1741788 . PMID 11060174. doi:10.1136/pmj.76.901.738.
- ^ Dagen, Morag (2020). Chapter 1 - History of malaria and its treatment. стр. 1—48. ISBN 978-0-08-101210-9. doi:10.1016/B978-0-08-101210-9.00001-9. Приступљено 27. 2. 2024.
- ^ Pelletier, Pierre Joseph; Caventou, Joseph Bienaimé (1820). Suite: Des recherches chimiques sur les quinquinas. 15. Annales de Chimie et de Physique. стр. 337—365. „..., nous avons cru devoir la nommer quinine, pour la distinguer de la cinchonine par un nom qui indique également son origine.”
- ^ Kyle, R. A.; Shampe, M. A. (1974). „Discoverers of quinine”. JAMA. 229 (4): 462. PMID 4600403. doi:10.1001/jama.229.4.462.
- ^ Siegel, R. E.; Poynter, F. N. (1962). „Robert Talbor, Charles II, and cinchona: a contemporary document”. Med Hist. 6 (1): 82—85. PMC 1034677 . PMID 16562233. doi:10.1017/s0025727300026892.
- ^ Canales, Nataly Allasi (7. 4. 2022). „Hunting lost plants in botanical collections”. Wellcome Collection. Приступљено 27. 2. 2024.
- ^ „The weird and wonderful world of the plant hunters - part 4: Quinine, the cinchona tree and empires in competition”. Trees for Cities. 2. 4. 2020. Приступљено 27. 2. 2024.
- ^ Gramiccia, G. (1987). „Ledger's cinchona seeds: a composite of field experience, chance, and intuition”. Parassitologia. 29 (2–3): 207—220. PMID 3334083.
- ^ Medical Times, edition, 1851-1-4, pp. 700–702, letter from Carl Warburg
- ^ Maclean, W. C. (1875). „Professor Maclean, C.B., on the true composition and therapeutic value of Warburg's Tincture”. Lancet. 106 (2724): 716—18. doi:10.1016/S0140-6736(02)30835-3.
- ^ Poser, C. M.; Bruyn, G. W. (1999). An Illustrated History of Malaria. New York: Informa Health Care. стр. 87. ISBN 978-1-85070-068-5.
- ^ Krafts, K.; Hempelmann, E.; Oleksyn, B. J. (2011). „In search of the malarial parasite : Biographical sketches of the blood stain contributors”. Parasitol Research. 109 (3): 521—29. PMID 21660627. S2CID 1823696. doi:10.1007/s00436-011-2475-4.
- ^ Malachowski, E (1891). „Zur Morphologie des Plasmodium malariae”. Centbl F Klin Med. 31: 601—603.
- ^ Romanowsky, D. (1891). „Zur Frage der Parasitologie und Therapie der Malaria”. St Petersburg Med Wochenschr. 16: 297—302, 307—315.
- ^ Horobin, R. W.; Walter, K. J. (1987). „Understanding Romanowsky staining. I: The Romanowsky-Giemsa effect in blood smears”. Histochemistry. 86 (3): 331—336. PMID 2437082. S2CID 25723230. doi:10.1007/bf00490267.
- ^ Woronzoff-Dashkoff, K. K. (2002). „The wright-giemsa stain. Secrets revealed”. Clin Lab Med. 22 (1): 15—23. PMID 11933573. doi:10.1016/S0272-2712(03)00065-9.
- ^ Krafts, K. P.; Hempelmann, E.; Oleksyn, B. (2011). „The color purple: from royalty to laboratory, with apologies to Malachowski”. Biotech Histochem. 86 (1): 7—35. PMID 21235291. S2CID 19829220. doi:10.3109/10520295.2010.515490.
- ^ Guttmann, P.; Ehrlich, P (1891). „Ueber die Wirkung des Methylenblau bei Malaria” (PDF). Berliner Klinische Wochenschrift. 28: 953—956. Архивирано из оригинала (PDF) 3. 3. 2012. г. Приступљено 27. 2. 2024.
- ^ Wainwright, M.; Amaral, L. (2005). „The phenothiazinium chromophore and the evolution of antimalarial drugs”. Trop Med Int Health. 10 (6): 501—511. PMID 15941412. doi:10.1111/j.1365-3156.2005.01417.x .
- ^ Lorber, C. G.; Lorber, C. P.; Schneider, J. (2005). „Die Medizinerfamilie Meckel aus Wetzlar” (PDF). Hess Aerzteblatt. 2: 95—99. Архивирано из оригинала (PDF) 19. 7. 2011. г.
- ^ Meckel, H. (1847). „Ueber schwarzes Pigment in der Milz und dem Blute einer Geisteskranken”. Zeitschrift für Psychiatrie. IV: 198—226.
- ^ „Malarial organisms in the blood”. Scientific American. Munn & Company. 46 (3): 37—38. 21. 1. 1882.
- ^ Laveran, C. L. A. (1880). „Note sur un nouveau parasite trouvé dans le sang de plusieurs malades atteints de fièvre palustres”. Bulletin de l'Académie de Médecine (на језику: француски). 9: 1235—1236.
- ^ а б в г д ђ Cox, F. E. (фебруар 2010). „History of the discovery of the malaria parasites and their vectors”. Parasites & Vectors. 3 (1): 5. PMC 2825508 . PMID 20205846. doi:10.1186/1756-3305-3-5 .
- ^ „The Nobel Prize in Physiology or Medicine 1907: Alphonse Laveran”. The Nobel Foundation. Архивирано из оригинала 23. 6. 2012. г. Приступљено 27. 2. 2024.
- ^ „The Nobel Prize in Physiology or Medicine 1907”. Nobel Foundation. Архивирано из оригинала 18. 5. 2007. г. Приступљено 27. 2. 2024.
- ^ „Biography of Alphonse Laveran”. The Nobel Foundation. Приступљено 27. 2. 2024.
- ^ Tan, S. Y.; Sung, H. (2008). „Carlos Juan Finlay (1833–1915): Of mosquitoes and yellow fever” (PDF). Singapore Medical Journal. 49 (5): 370—371. PMID 18465043. Архивирано (PDF) из оригинала 23. 7. 2008. г.
- ^ Finlay, Carlos Juan (1882). El mosquito hipoteticamente considerado como agente de trasmision de la fiebre amarilla (на језику: шпански). 18. Anales de la Real Academia de Ciencias Médicas, Físicas y Naturales de la Habana. стр. 147—169.
- ^ Chaves-Carballo, Enrique (октобар 2005). „Carlos Finlay and yellow fever: triumph over adversity”. Military Medicine. 170 (10): 881—885. Приступљено 27. 2. 2024.
- ^ Chernin, E. (1983). „Josiah Clark Nott, insects, and yellow fever”. Bulletin of the New York Academy of Medicine. 59 (9): 790—802. PMC 1911699 . PMID 6140039.
- ^ Chernin, E. (1977). „Patrick Manson (1844–1922) and the transmission of filariasis”. American Journal of Tropical Medicine and Hygiene. 26 (5 Pt 2 Suppl): 1065—1070. PMID 20786. doi:10.4269/ajtmh.1977.26.1065.
- ^ а б Simoiu, Madalina; Codreanu, Radu; Corlatescu, Antonio-Daniel; Marilena Pauna, Andreeea; Cilievici, Suzana Elena. „Camillo Golgi’s Impact on Malaria Studies”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ Antinori, Spinello; Galimberti, Laura; Milazzo, Laura; Corbellino, Mario. „Biology of Human Malaria Plasmodia Including Plasmodium Knowlesi”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ Smith, D. C.; Sanford, L. B. (1985). „Laveran's germ: the reception and use of a medical discovery”. Am J Trop Med Hyg. 34 (1): 2—20. PMID 2578751. doi:10.4269/ajtmh.1985.34.2.
- ^ Grassi, B.; Feletti, R. (1890). „Parasites malariques chez les oiseaux.”. Arch. Ital. Biol. 13: 297—300.
- ^ Franken, Gabriele; Bruijns-Pötschke, Marita; Richter, Joachim; Mehlhorn, Heinz; Labisch, Alfons (јануар 2017). „Malaria relapses were already known before 1900-a discussion”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ Golgi, C. (1893). „Sulle febbri malariche estivo-autumnali di Roma”. Gass Med di Pavia. 2: 481—493, 505—520, 529—544, 553—559.
- ^ Pel, P. K. (1886). „Mededeelingen uit de Geneeskundige kliniek. Malaria infectie”. Ned Tijdschr Geneeskd. 22: 341—358.
- ^ Doetsch, R. N. (1964). „John Crawford and his contribution to the doctrine of contagium vivum”. Bacteriol Rev. 28 (1): 87—96. PMC 441211 . PMID 14130055. doi:10.1128/MMBR.28.1.87-96.1964.
- ^ Manson, P. (1894). „On the nature and significance of the crescentic and flagellated bodies in malarial blood”. Br Med J. 2 (4849): 1306—1308. PMC 2405325 . PMID 20755205. doi:10.1136/bmj.2.1771.1306.
- ^ King, A. F. A. (1883). „Insects and disease, mosquitoes and malaria”. Popular Sci. Monthly, Sep. 23: 644—658.
- ^ WHO (2013). „Yellow fever”. Fact Sheet 2013.
- ^ Gabiane, Gaelle; Yen, Pei-Shi; Failloux, Anna-Bella (2022). „Aedes mosquitoes in the emerging threat of urban yellow fever transmission”. Reviews in Medical Virology. 32 (4): e2333. PMC 9541788 . PMID 35124859. doi:10.1002/rmv.2333.
- ^ а б „A History of Mosquitoes in Massachusetts, by Curtis R. Best”. Northeast Mosquito Control Association. Приступљено 27. 2. 2024.
- ^ „Biography of Ronald Ross”. The Nobel Foundation. Приступљено 27. 2. 2024.
- ^ „World Mosquito Day 2010”. Department for International Development. 20. 8. 2010. Архивирано из оригинала 31. 10. 2012. г. Приступљено 27. 2. 2024.
- ^ „Ross and the Discovery that Mosquitoes Transmit Malaria Parasites”. CDC Malaria website. Архивирано из оригинала 2. 6. 2007. г. Приступљено 27. 2. 2024.
- ^ Sutter, P. S. (2007). „Nature's agents or agents of empire? Entomological workers and environmental change during the construction of the Panama Canal”. Isis. 98 (4): 724—754. PMID 18314643. S2CID 24222445. doi:10.1086/529265.
- ^ Simmons, J. S. (1979). Malaria in Panama. Ayer Publishing. ISBN 978-0-405-10628-6.
- ^ Capanna, E. (2006). „Grassi versus Ross: who solved the riddle of malaria?” (PDF). International Microbiology. 9 (1): 69—74. PMID 16636993.
- ^ Capanna, Ernesto (децембар 2008). „Battista Grassi entomologist and the Roman School of Malariology.”. researchgate.net. Приступљено 27. 2. 2024.
- ^ Grassi, B.; Bignami, A.; Bastianelli, G. (1899). „Ulteriore ricerche sul ciclo dei parassiti malarici umani sul corpo del zanzarone”. Accad Lincei (8): 21—28.
- ^ „Ross and the Discovery that Mosquitoes Transmit Malaria Parasites”. CDC Malaria website. Архивирано из оригинала 2. 6. 2007. г. Приступљено 27. 2. 2024.
- ^ Seeman, J. I. (2007). „The Woodward-Doering/Rabe-Kindler total synthesis of quinine: setting the record straight”. Angewandte Chemie International Edition. 46 (9): 1378—1413. PMID 17294412. doi:10.1002/anie.200601551 .
- ^ „William Henry Perkin”. sciencehistory.org. Приступљено 27. 2. 2024.
- ^ Rabe, P.; Kindler, K. Chem. Ber. 1918, 51, 466
- ^ Achan, Jane; O Talisuna, Ambrose; Erhart, Annette; Yeka, Adoke; Tibenderana, James K.; Baliraine, Frederick N.; Rosenthal, Philip J.; D'Alessandro, Umberto (децембар 2008). „Quinine, an old anti-malarial drug in a modern world: role in the treatment of malaria”. researchgate.net. Приступљено 27. 2. 2024.
- ^ Thayer, W. (1898). Lectures on the malarial fevers. D.Appleton & Co., New York. ISBN 978-0-543-91236-7.
- ^ Manson, P. (2002). „Experimental proof of the mosquito-malaria theory. 1900.”. Yale J Biol Med. 75 (2): 107—112. PMC 2588736 . PMID 12230309.
- ^ Manson, P. T. (1901). „Experimental Malaria: Recurrence after Nine Months”. BMJ. 2 (2115): 77. PMC 2505910 . PMID 20759742. doi:10.1136/bmj.2.2115.77.
- ^ Bignami, A.; Bastianelli, G. (1900). „Sulla inoculazione delle sangue di semiluna malariche d'uomo”. Atti Soc Studi Malar. 1: 15—20.
- ^ Ross, R.; Thompson, D. (1910). „Some enumeration studies on malarial fever”. Ann Trop Med Parasitol. 4 (562): 267—306. Bibcode:1910RSPSB..83..159R. S2CID 86898611. doi:10.1080/00034983.1910.11685718.
- ^ James, S. P.; Tate, P. (1938). „Exo-erythrocytic schizogony in Plasmodium gallinaceum Brumpt, 1935”. Parasitology. 30: 128—38. S2CID 86462883. doi:10.1017/S0031182000010891.
- ^ Marchoux, E. (1926). „Paludisme”. J. B. Bailliere, Paris.
- ^ James, S. P. (1931). „The use of plasmoquine in the prevention of malarial infections”. Proc R Acad Sci Amst. 34: 1424—1425.
- ^ Huff, C. G.; Bloom, W. (1935). „A Malarial Parasite Infecting All Blood and Blood-Forming Cells of Birds”. The Journal of Infectious Diseases. 57 (3): 315—336. JSTOR 30088998. doi:10.1093/infdis/57.3.315.
- ^ Fairley, N. H. (1945). „Chemotherapeutic suppression and prophylaxis in malaria”. Trans R Soc Trop Med Hyg. 38 (5): 311—365. PMID 20293965. doi:10.1016/0035-9203(45)90038-1.
- ^ Shute, P. G. (1946). „Latency and long-term relapses in benign tertian malaria”. Trans R Soc Trop Med Hyg. 40 (2): 189—200. PMID 20275230. doi:10.1016/0035-9203(46)90056-9.
- ^ Sapero, J. J. (1947). „New Concepts in the Treatment of Relapsing Malaria”. Am J Trop Med Hyg. 27 (3): 271—283. doi:10.4269/ajtmh.1947.s1-27.271.
- ^ Garnham, P. C. C. (1947). „Exoerythrocytic schizogony in Plasmodium kochi laveran. A preliminary note”. Trans R Soc Trop Med Hyg. 40 (5): 719—722. PMID 20243887. doi:10.1016/0035-9203(47)90029-1.
- ^ Shortt, H. E.; Garnham, P. C. (1948). „Pre-erythrocytic stage in mammalian malaria parasites”. Nature. 161 (4082): 126. Bibcode:1948Natur.161..126S. PMID 18900752. S2CID 4105546. doi:10.1038/161126a0 .
- ^ Shortt, H. E.; Fairley, N. H.; Covell, G.; Shute, P. G.; Garnham, P. C (1948). „Pre-erythrocytic Stage of Plasmodium Falciparum”. BMJ. 2 (4635): 1006—1008, illust. PMC 2051640 . PMID 15393036. doi:10.1136/bmj.2.3282.1006-c.
- ^ Cogswell, F. B. (1992). „The hypnozoite and relapse in primate malaria”. Clin. Microbiol. Rev. 5 (1): 26—35. PMC 358221 . PMID 1735093. doi:10.1128/CMR.5.1.26.
- ^ Markus, M. B. (2015). „Do hypnozoites cause relapse in malaria?.”. Trends Parasitol. 31 (6): 239—245. PMID 25816801. doi:10.1016/j.pt.2015.02.003.
- ^ а б Krotoski, W. A.; Collins, W. E.; Bray, R. S.; Garnham, P. C.; Cogswell, F. B.; Gwadz, R. W.; Killick-Kendrick, R.; Wolf, R.; Sinden, R.; Koontz, L. C.; Stanfill, P. S. (1982). „Demonstration of hypnozoites in sporozoite-transmitted Plasmodium vivax infection”. Am J Trop Med Hyg. 31 (6): 1291—1293. PMID 6816080. doi:10.4269/ajtmh.1982.31.1291.
- ^ Markus, M. B. (2011). „Malaria: Origin of the Term "Hypnozoite"”. J Hist Biol. 44 (4): 781—786. PMID 20665090. S2CID 1727294. doi:10.1007/s10739-010-9239-3.
- ^ Markus, M. B. (2022). „Theoretical origin of genetically homologous Plasmodium vivax malarial recurrences”. Southern African Journal of Infectious Diseases. 37 (1): 369. PMC 8991251 . PMID 35399558. doi:10.4102/sajid.v37i1.369.
- ^ Markus, M. B. (2022). „How does primaquine prevent Plasmodium vivax malarial recurrences?”. Trends in Parasitology. 38 (11): 924—925. PMID 36180306. S2CID 252579139. doi:10.1016/j.pt.2022.09.006.
- ^ „History of antimalarial drugs”. mmv.org. Приступљено 27. 2. 2024.
- ^ Achan, J.; Talisuna, A. O.; Erhart, A.; Yeka, A.; Tibenderana, J. K.; Baliraine, F. N.; Rosenthal, P. J.; D'Alessandro, U. (2011). „Quinine, an old anti-malarial drug in a modern world: Role in the treatment of malaria”. Malaria Journal. 10 (1): 144. PMC 3121651 . PMID 21609473. doi:10.1186/1475-2875-10-144 .
- ^ а б Henry, Ronnie (2014). „Artemisinin”. ncbi.nlm.nih.gov/. Приступљено 27. 2. 2024.
- ^ „Artemisia annua”. sciencedirect.com. Приступљено 27. 2. 2024.
- ^ WHO monograph on good agricultural and collection practices (GACP) for Artemisia annua L. (PDF). World Health Organization. 2006.
- ^ van der Kooy, F.; Sullivan, S. E. (2013). „The complexity of medicinal plants: the traditional Artemisia annua formulation, current status and future perspectives.”. J Ethnopharmacol (Review). 150 (1): 1—13. PMID 23973523. doi:10.1016/j.jep.2013.08.021.
- ^ Hsu, E. (2006). „Reflections on the 'discovery' of the antimalarial qinghao”. British Journal of Clinical Pharmacology. 61 (3): 666—670. PMC 1885105 . PMID 16722826. doi:10.1111/j.1365-2125.2006.02673.x .
- ^ Hao, C. (29. 9. 2011). „Lasker Award Rekindles Debate Over Artemisinin's Discovery”. News: ScienceInsider. Science/AAAS. Архивирано из оригинала 4. 1. 2014. г. Приступљено 27. 2. 2024.
- ^ „Nobel Prize announcement” (PDF). NobelPrize.org. Архивирано (PDF) из оригинала 6. 10. 2015. г. Приступљено 27. 2. 2024.
- ^ Vogel, Gretchen (2013). „Malaria as Lifesaving Therapy”. science.org. Приступљено 27. 2. 2024.
- ^ „The Nobel Prize in Physiology or Medicine 1927”. nobelprize.org. Nobel Media AB. Приступљено 27. 2. 2024.
- ^ Vogel, V. (2013). „The Forgotten Malaria”. Science. 342 (6159): 684—687. Bibcode:2013Sci...342..684V. PMID 24202156. doi:10.1126/science.342.6159.684.
- ^ „Eradication of Malaria in the United States (1947–1951)”. US Centers for Disease Control and Prevention. 8. 2. 2010. Архивирано из оригинала 4. 5. 2012. г. Приступљено 27. 2. 2024.
- ^ а б „DDT - A Brief History and Status”. epa.gov. Приступљено 27. 2. 2024.
- ^ Barnard, Kirsten; Jeanrenaud, Alexander C. S. N.; D. Brooke, Basil; Oliver, Shüné V. (2019). „The contribution of gut bacteria to insecticide resistance and the life histories of the major malaria vector Anopheles arabiensis (Diptera: Culicidae)”. ncbi.nlm.nih.gov/. Приступљено 27. 2. 2024.
- ^ а б van den Berg, H. (2009). „Global status of DDT and its alternatives for use in vector control to prevent disease”. Environmental Health Perspectives. 117 (11): 1656—1663. PMC 2801202 . PMID 20049114. doi:10.1289/ehp.0900785.
- ^ Killeen, G.; Fillinger, U.; Kiche, I.; Gouagna, L.; Knols, B. (2002). „Eradication of Anopheles gambiae from Brazil: Lessons for malaria control in Africa?”. Lancet Infectious Diseases. 2 (10): 618—27. PMID 12383612. doi:10.1016/S1473-3099(02)00397-3.
- ^ „И Београд треба спасавати од маларије која све више узима маха”. Политика. 12. 11. 1937.
- ^ „Откуд у Београду толико маларије”. Време. 31. 7. 1938.
- ^ „Београд је данас најмаларичнија престоница”. Време. 1. 7. 1939.
- ^ Slater, Leo B. (2009). „War and Disease: Biomedical Research on Malaria in the Twentieth Century”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ World Malaria Report 2021. WHO. Switzerland: World Health Organization. 2021. ISBN 978-92-4-004049-6.
- ^ а б Hartman, T. K.; Rogerson, S. J.; Fischer, P. R. (2010). „The impact of maternal malaria on newborns”. Annals of Tropical Paediatrics. 30 (4): 271—282. PMID 21118620. S2CID 25560090. doi:10.1179/146532810X12858955921032.
- ^ а б Kajfasz, P. (2009). „Malaria prevention”. International Maritime Health. 60 (1–2): 67—70. PMID 20205131. Архивирано из оригинала 30. 8. 2017. г.
- ^ „CDC - Malaria - About Malaria - History - Elimination of Malaria in the United States (1947-1951)”. CDC-Centers for Disease Control and Prevention. 28. 1. 2019. Приступљено 5. 3. 2024.
- ^ „CDC - Malaria - About Malaria - Malaria Transmission in the United States”. CDC-Centers for Disease Control and Prevention. 28. 1. 2019. Приступљено 5. 3. 2024.
- ^ а б Taylor, W. R.; Hanson, J.; Turner, G. D.; White, N. J.; Dondorp, A. M. (2012). „Respiratory manifestations of malaria”. Chest. 142 (2): 492—505. PMID 22871759. doi:10.1378/chest.11-2655.
- ^ Health Alert Network (HAN) (26. 6. 2023). „Locally Acquired Malaria Cases Identified in the United States”. emergency.cdc.gov. Приступљено 5. 3. 2024.
- ^ „Important Updates on Locally Acquired Malaria Cases Identified in Florida, Texas, and Maryland”. Health Alert Network (HAN) - 00496. 28. 8. 2023. Приступљено 5. 3. 2024.
- ^ а б Achieving the malaria MDG target: reversing the incidence of malaria 2000–2015 (PDF). UNICEF. WHO. септембар 2015. ISBN 978-92-4-150944-2. Архивирано (PDF) из оригинала 5. 1. 2016. г. Приступљено 5. 3. 2024.
- ^ а б в Howitt, P.; Darzi, A.; Yang, G. Z.; Ashrafian, H.; Atun, R.; Barlow, J.; Blakemore, A.; Bull, A. M.; Car, J.; Conteh, L.; Cooke, G. S.; Ford, N.; Gregson, S. A.; Kerr, K.; King, D.; Kulendran, M.; Malkin, R. A.; Majeed, A.; Matlin, S.; Merrifield, R.; Penfold, H. A.; Reid, S. D.; Smith, P. C.; Stevens, M. M.; Templeton, M. R.; Vincent, C.; Wilson, E. (2012). „Technologies for global health”. The Lancet. 380 (9840): 507—535. PMID 22857974. S2CID 15311210. doi:10.1016/S0140-6736(12)61127-1.
- ^ а б „Malaria in Africa”. Unicef Data. Приступљено 1. 3. 2024.
- ^ Layne, S. P. „Principles of Infectious Disease Epidemiology” (PDF). EPI 220. UCLA Department of Epidemiology. Архивирано из оригинала (PDF) 20. 2. 2006. г. Приступљено 5. 3. 2024.
- ^ Provost, C. (25. 4. 2011). „World Malaria Day: Which countries are the hardest hit? Get the full data”. The Guardian. Архивирано из оригинала 1. 8. 2013. г. Приступљено 5. 3. 2024.
- ^ Murray, C. J.; Rosenfeld, L. C.; Lim, S. S.; Andrews, K. G.; Foreman, K. J.; Haring, D.; Fullman, N.; Naghavi, M.; Lozano, R.; Lopez, A. D. (2012). „Global malaria mortality between 1980 and 2010: A systematic analysis”. Lancet. 379 (9814): 413—431. PMID 22305225. S2CID 46171431. doi:10.1016/S0140-6736(12)60034-8.
- ^ а б Guerra, C. A.; Hay, S. I.; Lucioparedes, L. S.; Gikandi, P. W.; Tatem, A. J.; Noor, A. M.; Snow, R. W. (2007). „Assembling a global database of malaria parasite prevalence for the Malaria Atlas Project”. Malaria Journal. 6 (1): 17. PMC 1805762 . PMID 17306022. doi:10.1186/1475-2875-6-17 .
- ^ Hay, S. I.; Okiro, E. A.; Gething, P. W.; Patil, A. P.; Tatem, A. J.; Guerra, C. A.; Snow, R. W (2010). Mueller, I., ур. „Estimating the global clinical burden of Plasmodium falciparum malaria in 2007”. PLOS Medicine. 7 (6): e1000290. PMC 2885984 . PMID 20563310. doi:10.1371/journal.pmed.1000290 .
- ^ Gething, P. W.; Patil, A. P.; Smith, D. L.; Guerra, C. A.; Elyazar, I. R.; Johnston, G. L.; Tatem, A. J.; Hay, S. I. (2011). „A new world malaria map: Plasmodium falciparum endemicity in 2010”. Malaria Journal. 10 (1): 378. PMC 3274487 . PMID 22185615. doi:10.1186/1475-2875-10-378 .
- ^ Weiss, D. J.; Lucas, T. C.; Nguyen, M.; Nandi, A. K.; Bisanzio, D.; Battle, K. E.; et al. (јул 2019). „Mapping the global prevalence, incidence, and mortality of Plasmodium falciparum, 2000-17: a spatial and temporal modelling study”. Lancet. 394 (10195): 322—331. PMC 6675740 . PMID 31229234. doi:10.1016/S0140-6736(19)31097-9 .
- ^ Battle, K. E.; Lucas, T. C.; Nguyen, M.; Howes, R. E.; Nandi, A. K.; Twohig, K. A.; et al. (јул 2019). „Mapping the global endemicity and clinical burden of Plasmodium vivax, 2000-17: a spatial and temporal modelling study”. Lancet. 394 (10195): 332—343. PMC 6675736 . PMID 31229233. doi:10.1016/S0140-6736(19)31096-7 .
- ^ Greenwood, B.; Mutabingwa, T. (2002). „Malaria in 2002”. Nature. 415 (6872): 670—672. PMID 11832954. S2CID 4394237. doi:10.1038/415670a .
- ^ Jamieson, A.; Toovey, S.; Maurel, M. (2006). Malaria: A Traveller's Guide. Struik. стр. 30. ISBN 978-1-77007-353-1.
- ^ Abeku, T. A. (2007). „Response to malaria epidemics in Africa”. Emerging Infectious Diseases. 13 (5): 681—686. PMC 2738452 . PMID 17553244. doi:10.3201/eid1305.061333 .
- ^ Cui, L.; Yan, G.; Sattabongkot, J.; Cao, Y.; Chen, B.; Chen, X.; Fan, Q.; Fang, Q.; Jongwutiwes, S.; Parker, D.; Sirichaisinthop, J.; Kyaw, M. P.; Su, X. Z.; Yang, H.; Yang, Z.; Wang, B.; Xu, J.; Zheng, B.; Zhong, D.; Zhou, G. (2012). „Malaria in the Greater Mekong Subregion: Heterogeneity and complexity”. Acta Tropica. 121 (3): 227—239. PMC 3132579 . PMID 21382335. doi:10.1016/j.actatropica.2011.02.016.
- ^ Machault, V.; Vignolles, C.; Borchi, F.; Vounatsou, P.; Pages, F.; Briolant, S.; Lacaux, J. P.; Rogier, C. (2011). „The use of remotely sensed environmental data in the study of malaria”. Geospatial Health. 5 (2): 151—168. PMID 21590665. doi:10.4081/gh.2011.167 .
- ^ а б „Climate Change And Infectious Diseases” (PDF). Climate Change and Human Health—Risk and Responses. World Health Organization. Архивирано (PDF) из оригинала 4. 3. 2016. г. Приступљено 5. 3. 2024.
- ^ „Climate change and human health – risks and responses. Summary.”. who.int. Архивирано из оригинала 25. 12. 2003. г. Приступљено 5. 3. 2024.
- ^ Hulme, M.; Doherty, R.; Ngara, T.; New, M.; Lister, D. (август 2001). „African climate change: 1900-2100.” (PDF). Climate Research. 17 (2): 145—168. Bibcode:2001ClRes..17..145H. doi:10.3354/cr017145 .
- ^ а б Smith, M. W.; Willis, T.; Alfieri, L.; James, W. H.; Trigg, M. A.; Yamazaki, D.; et al. (август 2020). „Incorporating hydrology into climate suitability models changes projections of malaria transmission in Africa”. Nature Communications. 11 (1): 4353. Bibcode:2020NatCo..11.4353S. PMC 7455692 . PMID 32859908. doi:10.1038/s41467-020-18239-5.
- ^ а б „Malaria - About Malaria - Disease”. CDC-Centers for Disease Control and Prevention. 22. 3. 2022. Приступљено 27. 2. 2024.
- ^ а б в г д ђ е ж Ashley, E. A.; Pyae Phyo, A.; Woodrow, C. J. (април 2018). „Malaria”. Lancet. 391 (10130): 1608—1621. PMID 29631781. S2CID 208791451. doi:10.1016/S0140-6736(18)30324-6.
- ^ а б Sarkar, P. K.; Ahluwalia, G.; Vijayan, V. K.; Talwar, A. (2009). „Critical care aspects of malaria”. Journal of Intensive Care Medicine. 25 (2): 93—103. PMID 20018606. S2CID 20941166. doi:10.1177/0885066609356052.
- ^ а б Baird, J. K. (2009). „Malaria zoonoses”. Travel Medicine and Infectious Disease. 7 (5): 269—77. PMID 19747661. doi:10.1016/j.tmaid.2009.06.004.
- ^ Arnott, .; Barry, A. E.; Reeder, J. C. (2012). „Understanding the population genetics of Plasmodium vivax is essential for malaria control and elimination”. Malaria Journal. 11: 14. PMC 3298510 . PMID 22233585. doi:10.1186/1475-2875-11-14.
- ^ а б Collins, W. E. (2012). „Plasmodium knowlesi: A malaria parasite of monkeys and humans”. Annual Review of Entomology. 57: 107—21. PMID 22149265. doi:10.1146/annurev-ento-121510-133540.
- ^ Collins, W. E.; Barnwell, J. W. (2009). „Plasmodium knowlesi: finally being recognized”. Journal of Infectious Diseases. 199 (8): 1107—8. PMID 19284287. S2CID 43753762. doi:10.1086/597415.
- ^ „CDC - Malaria - FAQs”. cdc.gov. 28. 6. 2023. Приступљено 27. 2. 2024. „Only Anopheles mosquitoes can transmit malaria and they must have been infected through a previous blood meal taken from an infected person. When a mosquito bites an infected person, a small amount of blood is taken in which contains microscopic malaria parasites. About 1 week later, when the mosquito takes its next blood meal, these parasites mix with the mosquito’s saliva and are injected into the person being bitten.”
- ^ „CDC - Malaria - About Malaria - Biology”. cdc.gov. 16. 7. 2020. Приступљено 27. 2. 2024. „Thus the infected mosquito carries the disease from one human to another (acting as a “vector”), while infected humans transmit the parasite to the mosquito, In contrast to the human host, the mosquito vector does not suffer from the presence of the parasites.”
- ^ Ménard, R.; Tavares, J.; Cockburn, I.; Markus, M.; Zavala, F.; Amino, R. (октобар 2013). „Looking under the skin: the first steps in malarial infection and immunity”. Nature Reviews. Microbiology. 11 (10): 701—712. PMID 24037451. doi:10.1038/nrmicro3111 .
- ^ а б в г д ђ Cowman, A. F.; Healer, J.; Marapana, D.; Marsh, K. (октобар 2016). „Malaria: Biology and Disease”. Cell. 167 (3): 610—624. PMID 27768886. S2CID 2524633. doi:10.1016/j.cell.2016.07.055 .
- ^ Schlagenhauf-Lawlor 2008, стр. 70–71
- ^ Beier, John C. (2002). „Vector incrimination and entomological inoculation rates”. Totowa, New Jersey: Humana Press: 3— 11.
- ^ WHO. Guidelines for testing mosquito adulticides for indoor residual spraying and treatment of mosquito nets. Geneva, World Health Organization, 2006 (WHO/CDS/ NTD/WHOPES/GCDPP/2006.3).
- ^ Arrow, K. J.; Panosian, C.; Gelband, H. (2004). Saving Lives, Buying Time: Economics of Malaria Drugs in an Age of Resistance. National Academies Press. стр. 141. ISBN 978-0-309-09218-0.
- ^ Goldman, J. G. „Malaria Mosquitoes Are Biting before Bed-Net Time”. Scientific American. Приступљено 27. 2. 2024.
- ^ Owusu-Ofori, A. K.; Parry, C.; Bates, I. (2010). „Transfusion-transmitted malaria in countries where malaria is endemic: A review of the literature from sub-Saharan Africa”. Clinical Infectious Diseases. 51 (10): 1192—8. PMID 20929356. S2CID 21206750. doi:10.1086/656806.
- ^ Parham, P. E.; Christiansen-Jucht, C.; Pople, D.; Michael, E (2011). „Understanding and modelling the impact of climate change on infectious diseases”. Ур.: Blanco, J.; Kheradmand, H. Climate Change – Socioeconomic Effects. стр. 43—66. ISBN 978-953-307-411-5. Архивирано из оригинала 13. 3. 2014. г. Приступљено 1. 4. 2017.
- ^ WHO 2010, стр. vi
- ^ Markus, M. B. (2011). „Malaria: origin of the term "hypnozoite"”. Journal of the History of Biology. 44 (4): 781—786. PMID 20665090. S2CID 1727294. doi:10.1007/s10739-010-9239-3.
- ^ а б в White, N. J. (2011). „Determinants of relapse periodicity in Plasmodium vivax malaria”. Malaria Journal. 10: 297. PMC 3228849 . PMID 21989376. doi:10.1186/1475-2875-10-297.
- ^ WHO 2010, стр. 17
- ^ а б Tran, T. M.; Samal, B.; Kirkness, E.; Crompton, P. D. (2012). „Systems immunology of human malaria”. Trends in Parasitology. 28 (6): 248—257. PMC 3361535 . PMID 22592005. doi:10.1016/j.pt.2012.03.006.
- ^ Najera, Jose A.; Liese, Bernhard H.; Hammer, Jeffrey A. (1992). Malaria: new patterns and perspectives. Washington DC: World Bank. ISBN 9780821322505.
- ^ „Dorlands.com”, dorlands.com, Elsevier, Архивирано из оригинала 11. 1. 2014. г., Приступљено 27. 2. 2024
- ^ а б в Bledsoe, G. H. (2005). „Malaria primer for clinicians in the United States”. Southern Medical Journal. 98 (12): 1197—1204; quiz 1205, 1230. PMID 16440920. S2CID 30660702. doi:10.1097/01.smj.0000189904.50838.eb.
- ^ Vaughan, A. M.; Aly, A. S.; Kappe, S. H. (2008). „Malaria parasite pre-erythrocytic stage infection: Gliding and hiding”. Cell Host & Microbe. 4 (3): 209—218. PMC 2610487 . PMID 18779047. doi:10.1016/j.chom.2008.08.010.
- ^ Richter, J.; Franken, G.; Mehlhorn, H.; Labisch, A.; Häussinger, D. (2010). „What is the evidence for the existence of Plasmodium ovale hypnozoites?”. Parasitology Research. 107 (6): 1285—90. PMID 20922429. S2CID 2044783. doi:10.1007/s00436-010-2071-z.
- ^ Tilley, L.; Dixon, M. W.; Kirk, K. (2011). „The Plasmodium falciparum-infected red blood cell”. International Journal of Biochemistry & Cell Biology. 43 (6): 839—842. PMID 21458590. doi:10.1016/j.biocel.2011.03.012.
- ^ Mens, P. F.; Bojtor, E. C.; Schallig, H. D. (октобар 2010). „Molecular interactions in the placenta during malaria infection”. European Journal of Obstetrics, Gynecology, and Reproductive Biology. 152 (2): 126—132. PMID 20933151. doi:10.1016/j.ejogrb.2010.05.013.
- ^ Rénia, L.; Wu Howland, S.; Claser, C.; Charlotte Gruner, A.; Suwanarusk, R.; Hui Teo, T.; Russell, B.; Ng, L. F (2012). „Cerebral malaria: mysteries at the blood-brain barrier”. Virulence. 3 (2): 193—201. PMC 3396698 . PMID 22460644. doi:10.4161/viru.19013.
- ^ Pierron, D.; Heiske, M.; Razafindrazaka, H.; Pereda-Loth, V.; Sanchez, J.; Alva, O.; et al. (март 2018). „Strong selection during the last millennium for African ancestry in the admixed population of Madagascar”. Nature Communications. 9 (1): 932. Bibcode:2018NatCo...9..932P. PMC 5834599 . PMID 29500350. doi:10.1038/s41467-018-03342-5.
- ^ Kwiatkowski, D. P. (2005). „How malaria has affected the human genome and what human genetics can teach us about malaria”. American Journal of Human Genetics. 77 (2): 171—192. PMC 1224522 . PMID 16001361. doi:10.1086/432519.
- ^ а б Hedrick, P. W. (2011). „Population genetics of malaria resistance in humans”. Heredity. 107 (4): 283—304. PMC 3182497 . PMID 21427751. doi:10.1038/hdy.2011.16 .
- ^ а б Shim, Eunha; Feng, Zhilan; Castillo-Chavez, Carlos (2012). „Differential impact of sickle cell trait on symptomatic and asymptomatic malaria”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ „Functions of blood: transport around the body”. blood.co.uk. Приступљено 27. 2. 2024.
- ^ а б Elendu, Chukwuka; Amaechi, Dependable C.; Alakwe-Ojimba, Chisom E.; Elendu, Tochi C.; Ayabazu, Chiagozie P.; Aina, Titilayo O.; Aborisade, Ooreofe; Adenikinju, Joseph S. (2023). „Understanding Sickle cell disease: Causes, symptoms, and treatment options”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ а б Weatherall, D. J. (2008). „Genetic variation and susceptibility to infection: The red cell and malaria”. British Journal of Haematology. 141 (3): 276—86. PMID 18410566. doi:10.1111/j.1365-2141.2008.07085.x .
- ^ Luzzatto, Lucio (2012). „Sickle Cell Anaemia and Malaria”. ncbi.nlm.nih.gov. Приступљено 27. 2. 2024.
- ^ а б Bhalla, A.; Suri, V.; Singh, V. (2006). „Malarial hepatopathy”. Journal of Postgraduate Medicine. 52 (4): 315—320. PMID 17102560. Архивирано из оригинала 21. 9. 2013. г.
- ^ а б Fairhurst RM, Wellems TE (2010). „Chapter 275. Plasmodium species (malaria)”. Ур.: Mandell GL, Bennett JE, Dolin R. Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases. 2 (7th изд.). Churchill Livingstone/Elsevier. стр. 3437—62. ISBN 978-0-443-06839-3.
- ^ а б в г Despommier, D. D.; Griffin, D. O.; Gwadz, R. W.; Hotez, P. J.; Knirsch, C. A. (2019). „9. The Malarias”. Parasitic Diseases (PDF) (7 изд.). New York: Parasites Without Borders. стр. 110—115. Приступљено 27. 2. 2024.
- ^ а б в г д Bartoloni, A.; Zammarchi, L (2012). „Clinical aspects of uncomplicated and severe malaria”. Mediterranean Journal of Hematology and Infectious Diseases. 4 (1): e2012026. PMC 3375727 . PMID 22708041. doi:10.4084/MJHID.2012.026 .
- ^ Beare, N. A.; Taylor, T. E.; Harding, S. P.; Lewallen, S.; Molyneux, M. E. (2006). „Malarial retinopathy: A newly established diagnostic sign in severe malaria”. American Journal of Tropical Medicine and Hygiene. 75 (5): 790—797. PMC 2367432 . PMID 17123967. doi:10.4269/ajtmh.2006.75.790 .
- ^ Ferri, F. F. (2009). „Chapter 332. Protozoal infections”. Ferri's Color Atlas and Text of Clinical Medicine. Elsevier Health Sciences. стр. 1159. ISBN 978-1-4160-4919-7.
- ^ Korenromp, E.; Williams, B.; de Vlas, S.; Gouws, E.; Gilks, C.; Ghys, P.; Nahlen, B. (2005). „Malaria attributable to the HIV-1 epidemic, sub-Saharan Africa”. Emerging Infectious Diseases. 11 (9): 1410—1419. PMC 3310631 . PMID 16229771. doi:10.3201/eid1109.050337.
- ^ Beare, N. A.; Lewallen, S.; Taylor, T. E.; Molyneux, M. E. (2011). „Redefining cerebral malaria by including malaria retinopathy”. Future Microbiology. 6 (3): 349—355. PMC 3139111 . PMID 21449844. doi:10.2217/fmb.11.3.
- ^ Davidson's Principles and Practice of Medicine/21st/351
- ^ Rijken, M. J.; McGready, R.; Boel, M. E.; Poespoprodjo, R.; Singh, N.; Syafruddin, D.; Rogerson, S.; Nosten, F. (2012). „Malaria in pregnancy in the Asia-Pacific region”. Lancet Infectious Diseases. 12 (1): 75—88. PMID 22192132. doi:10.1016/S1473-3099(11)70315-2. Архивирано из оригинала 23. 1. 2020. г. Приступљено 27. 2. 2024.
- ^ а б в г д ђ е ж з и ј „5.1 Diagnosing Malaria (2015)”. WHO Guidelines for Malaria. World Health Organization. 13. 7. 2021. Приступљено 27. 2. 2024.
- ^ WHO 2010, стр. 35
- ^ WHO 2010, стр. v
- ^ а б „Fact sheet about Malaria”. who.int. Приступљено 1. 3. 2024.
- ^ Churcher, Thomas S.; Sinden, Robert E.; Edwards, Nick J.; Poulton, Ian D.; Rampling, Thomas W.; Brock, Patrick M.; Griffin, Jamie T.; Upton, Leanna M.; Zakutansky, Sara E.; Sala, Katarzyna A.; Angrisano, Fiona; Hill, Adrian V. S.; Blagborough, Andrew M. Wenger, Edward, ур. „Probability of Transmission of Malaria from Mosquito to Human Is Regulated by Mosquito Parasite Density in Naïve and Vaccinated Hosts”. ncbi.nlm.nih.gov. Приступљено 1. 3. 2024.
- ^ Talapko, Jasminka; Škrlec, Ivana; Alebić, Tamara; Jukić, Melita; Včev, Aleksandar (2019). „Malaria: The Past and the Present”. ncbi.nlm.nih.gov. Приступљено 1. 3. 2024.
- ^ „Malaria” (PDF). The First Ten Years of the World Health Organization. World Health Organization. 1958. стр. 172—187. Архивирано (PDF) из оригинала 8. 7. 2011. г.
- ^ Gallup, John Luke; Sachs, Jeffrey D. (2019). „The Economic Burden of Malaria”. ncbi.nlm.nih.gov. Приступљено 1. 3. 2024.
- ^ Sabot, O.; Cohen, J. M.; Hsiang, M. S.; Kahn, J. G.; Basu, S.; Tang, L.; Zheng, B.; Gao, Q.; Zou, L.; Tatarsky, A.; Aboobakar, S.; Usas, J.; Barrett, S.; Cohen, J. L.; Jamison, D. T.; Feachem, R. G. (2010). „Costs and financial feasibility of malaria elimination”. Lancet. 376 (9752): 1604—1615. PMC 3044845 . PMID 21035839. doi:10.1016/S0140-6736(10)61355-4.
- ^ White, Nicholas J. (19. 10. 2018). „Anaemia and malaria”. malariajournal.biomedcentral.com. Приступљено 1. 3. 2024.
- ^ Athuman, M.; Kabanywanyi, A. M.; Rohwer, A. C. (јануар 2015). „Intermittent preventive antimalarial treatment for children with anaemia”. The Cochrane Database of Systematic Reviews. 1 (1): CD010767. PMC 4447115 . PMID 25582096. doi:10.1002/14651858.CD010767.pub2.
- ^ Maia, M. F.; Kliner, M.; Richardson, M.; Lengeler, C.; Moore, S. J.; et al. (Cochrane Infectious Diseases Group) (фебруар 2018). „Mosquito repellents for malaria prevention”. The Cochrane Database of Systematic Reviews. 2018 (2): CD011595. PMC 5815492 . PMID 29405263. doi:10.1002/14651858.CD011595.pub2.
- ^ а б в г д Fox, T.; Furnival-Adams, J.; Chaplin, M.; Napier, M.; Olanga, E. A. (октобар 2022). „House modifications for preventing malaria”. The Cochrane Database of Systematic Reviews. 2022 (10): CD013398. PMC 9536247 . PMID 36200610. doi:10.1002/14651858.CD013398.pub4.
- ^ Pryce, J.; Richardson, M.; Lengeler, C. (новембар 2018). „Insecticide-treated nets for preventing malaria”. The Cochrane Database of Systematic Reviews. 11 (11): CD000363. PMC 6418392 . PMID 30398672. doi:10.1002/14651858.CD000363.pub3.
- ^ Tanser, F. C.; Lengeler, C.; Sharp, B. L. (2010). Lengeler, C., ур. „Indoor residual spraying for preventing malaria”. Cochrane Database of Systematic Reviews. 2010 (4): CD006657. PMC 6532743 . PMID 20393950. doi:10.1002/14651858.CD006657.pub2.
- ^ а б „Vector control”. who.int. Приступљено 1. 3. 2024.
- ^ а б Raghavendra, K.; Barik, T. K.; Reddy, B. P.; Sharma, P.; Dash, A. P. (2011). „Malaria vector control: From past to future”. Parasitology Research. 108 (4): 757—779. PMID 21229263. S2CID 1422449. doi:10.1007/s00436-010-2232-0.
- ^ Noor, A. M.; Mutheu, J. J.; Tatem, A. J.; Hay, S. I.; Snow, R. W. (2009). „Insecticide-treated net coverage in Africa: Mapping progress in 2000–07”. Lancet. 373 (9657): 58—67. PMC 2652031 . PMID 19019422. doi:10.1016/S0140-6736(08)61596-2.
- ^ Schlagenhauf-Lawlor 2008, стр. 215
- ^ Instructions for treatment and use of insecticide-treated mosquito nets (PDF). World Health Organization. 2002. стр. 34. Архивирано (PDF) из оригинала 6. 7. 2015. г.
- ^ Gamble, C.; Ekwaru, J. P.; ter Kuile, F. O.; et al. (Cochrane Infectious Diseases Group) (април 2006). „Insecticide-treated nets for preventing malaria in pregnancy”. The Cochrane Database of Systematic Reviews. 2006 (2): CD003755. PMC 6532581 . PMID 16625591. doi:10.1002/14651858.CD003755.pub2.
- ^ а б Gleave, K.; Lissenden, N.; Chaplin, M.; Choi, L.; Ranson, H. (мај 2021). „Piperonyl butoxide (PBO) combined with pyrethroids in insecticide-treated nets to prevent malaria in Africa”. The Cochrane Database of Systematic Reviews. 5 (5): CD012776. PMC 8142305 . PMID 34027998. doi:10.1002/14651858.CD012776.pub3.
- ^ White, Nicholas J. (март 2020). „Long-lasting insecticidal nets: Supply update” (PDF). unicef.org. Приступљено 1. 3. 2024.
- ^ Enayati, A.; Hemingway, J. (2010). „Malaria management: Past, present, and future”. Annual Review of Entomology. 55: 569—591. PMID 19754246. doi:10.1146/annurev-ento-112408-085423.
- ^ Indoor Residual Spraying: Use of Indoor Residual Spraying for Scaling Up Global Malaria Control and Elimination. WHO Position Statement (PDF) (Извештај). World Health Organization. 2006. Архивирано (PDF) из оригинала 2. 10. 2008. г.
- ^ Pates, H.; Curtis, C. (2005). „Mosquito behaviour and vector control”. Annual Review of Entomology. 50: 53—70. PMID 15355233. doi:10.1146/annurev.ento.50.071803.130439 .
- ^ а б Pryce, J.; Medley, N.; Choi, L. (јануар 2022). „Indoor residual spraying for preventing malaria in communities using insecticide-treated nets”. The Cochrane Database of Systematic Reviews. 1 (1): CD012688. PMC 8763033 . PMID 35038163. doi:10.1002/14651858.CD012688.pub3.
- ^ Tusting, L. S.; Ippolito, M. M.; Willey, B. A.; Kleinschmidt, I.; Dorsey, G.; Gosling, R. D.; Lindsay, S. W. (јун 2015). „The evidence for improving housing to reduce malaria: a systematic review and meta-analysis”. Malaria Journal. 14 (1): 209. PMC 4460721 . PMID 26055986. doi:10.1186/s12936-015-0724-1 .
- ^ Webster, Joanne P.; Molyneux, David H.; Hotez, Peter J.; Fenwick, Alan (2014). „The contribution of mass drug administration to global health: past, present and future”. Philosophical Transactions of the Royal Society of London. Series B, Biological Sciences. 369 (1645): 20130434. ISSN 1471-2970. PMC 4024227 . PMID 24821920. doi:10.1098/rstb.2013.0434.
- ^ de Souza, Dziedzom K.; Thomas, Rebecca; Bradley, John; Leyrat, Clemence; Boakye, Daniel A; Okebe, Joseph (29. 6. 2021). Cochrane Infectious Diseases Group, ур. „Ivermectin treatment in humans for reducing malaria transmission”. Cochrane Database of Systematic Reviews. 2021 (6): CD013117. PMC 8240090 . PMID 34184757. doi:10.1002/14651858.CD013117.pub2.
- ^ Martello, E.; Yogeswaran, G.; Reithinger, R.; Leonardi-Bee, J. (новембар 2022). „Mosquito aquatic habitat modification and manipulation interventions to control malaria”. The Cochrane Database of Systematic Reviews. 2022 (11): CD008923. PMC 9651131 . PMID 36367444. doi:10.1002/14651858.CD008923.pub3.
- ^ Enayati AA, Hemingway J, Garner P (2007). Enayati A, ур. „Electronic mosquito repellents for preventing mosquito bites and malaria infection”. Cochrane Database of Systematic Reviews. 2007 (2): CD005434. PMC 6532582 . PMID 17443590. doi:10.1002/14651858.CD005434.pub2.
- ^ Pryce, J.; Choi, L.; Richardson, M.; Malone, D.; et al. (Cochrane Infectious Diseases Group) (новембар 2018). „Insecticide space spraying for preventing malaria transmission”. The Cochrane Database of Systematic Reviews. 11 (11): CD012689. PMC 6516806 . PMID 30388303. doi:10.1002/14651858.CD012689.pub2.
- ^ Choi, L.; Majambere, S.; Wilson, A. L.; et al. (Cochrane Infectious Diseases Group) (август 2019). „Larviciding to prevent malaria transmission”. The Cochrane Database of Systematic Reviews. 8 (8): CD012736. PMC 6699674 . PMID 31425624. doi:10.1002/14651858.CD012736.pub2.
- ^ Walshe, D. P.; Garner, P.; Adeel, A. A.; Pyke, G. H.; Burkot, T. R.; et al. (Cochrane Infectious Diseases Group) (новембар 2017). „Larvivorous fish for preventing malaria transmission”. The Cochrane Database of Systematic Reviews. 2017 (12): CD008090. PMC 5741835 . PMID 29226959. doi:10.1002/14651858.CD008090.pub3.
- ^ Lalloo, David G.; Hill, David R. (2019). „Preventing malaria in travellers”. ncbi.nlm.nih.gov. doi:10.1136/bmj.a153. Приступљено 1. 3. 2024.
- ^ а б Tickell-Painter, M.; Maayan, N.; Saunders, R.; Pace, C.; Sinclair, D. (октобар 2017). „Mefloquine for preventing malaria during travel to endemic areas”. The Cochrane Database of Systematic Reviews. 2017 (10): CD006491. PMC 5686653 . PMID 29083100. doi:10.1002/14651858.CD006491.pub4.
- ^ „Malaria Worldwide – How Can Malaria Cases and Deaths Be Reduced? – Drug resistance in the Malaria Endemic World”. Centers for Disease Control and Prevention. Приступљено 1. 3. 2024.
- ^ а б Shah, M. P.; Hwang, J.; Choi, L.; Lindblade, K. A.; Kachur, S. P.; Desai, M. (септембар 2021). „Mass drug administration for malaria”. The Cochrane Database of Systematic Reviews. 2021 (9): CD008846. PMC 8479726 . PMID 34585740. doi:10.1002/14651858.CD008846.pub3.
- ^ Freedman, D. O. (2008). „Clinical practice. Malaria prevention in short-term travelers”. New England Journal of Medicine. 359 (6): 603—612. PMID 18687641. doi:10.1056/NEJMcp0803572 .
- ^ Fernando, S. D.; Rodrigo, C.; Rajapakse, S. (2011). „Chemoprophylaxis in malaria: Drugs, evidence of efficacy and costs”. Asian Pacific Journal of Tropical Medicine. 4 (4): 330—336. PMID 21771482. doi:10.1016/S1995-7645(11)60098-9 .
- ^ Radeva-Petrova, D.; Kayentao, K.; ter Kuile, F. O.; Sinclair, D.; Garner, P. (октобар 2014). „Drugs for preventing malaria in pregnant women in endemic areas: any drug regimen versus placebo or no treatment”. The Cochrane Database of Systematic Reviews. 2014 (10): CD000169. PMC 4498495 . PMID 25300703. doi:10.1002/14651858.CD000169.pub3.
- ^ Esu, E. B.; Oringanje, C.; Meremikwu, M. M. (јул 2021). „Intermittent preventive treatment for malaria in infants”. The Cochrane Database of Systematic Reviews. 2021 (7): CD011525. PMC 8406727 . PMID 8406727. doi:10.1002/14651858.CD011525.pub3.
- ^ Turschner, S.; Efferth, T (2009). „Drug resistance in Plasmodium: Natural products in the fight against malaria”. Mini Reviews in Medicinal Chemistry. 9 (2): 206—214. PMID 19200025. doi:10.2174/138955709787316074.
- ^ González, R.; Pons-Duran, C.; Piqueras, M.; Aponte, J. J.; Ter Kuile, F. O.; Menéndez, C.; et al. (Cochrane Infectious Diseases Group) (новембар 2018). „Mefloquine for preventing malaria in pregnant women”. The Cochrane Database of Systematic Reviews. 11 (11): CD011444. PMC 6517148 . PMID 30480761. doi:10.1002/14651858.CD011444.pub3.
- ^ Mathanga, D. P.; Uthman, O. A.; Chinkhumba, J.; et al. (Cochrane Infectious Diseases Group) (октобар 2011). „Intermittent treatment regimens for malaria in HIV-positive pregnant women”. The Cochrane Database of Systematic Reviews. 2011 (10): CD006689. PMC 6532702 . PMID 21975756. doi:10.1002/14651858.CD006689.pub2.
- ^ Palmer, J. „WHO gives indoor use of DDT a clean bill of health for controlling malaria”. WHO. Архивирано из оригинала 22. 10. 2012. г. Приступљено 1. 3. 2024.
- ^ El-Moamly, Amal A.; El-Sweify, Mohamed A. (17. 5. 2023). „Malaria vaccines: the 60-year journey of hope and final success—lessons learned and future prospects”. tropmedhealth.biomedcentral.com. Приступљено 1. 3. 2024.
- ^ „Timeline: malaria vaccines through the ages”. pharmaceutical-technology.com. Приступљено 1. 3. 2024.
- ^ Vanderberg, J. P (2009). „Reflections on early malaria vaccine studies, the first successful human malaria vaccination, and beyond”. Vaccine. 27 (1): 2—9. PMC 2637529 . PMID 18973784. doi:10.1016/j.vaccine.2008.10.028.
- ^ „World Malaria Report 2013” (PDF). World Health Organization. Приступљено 1. 3. 2024.
- ^ Walsh, F. (24. 7. 2015). „Malaria vaccine gets 'green light'”. BBC News Online. Архивирано из оригинала 21. 12. 2016. г. Приступљено 1. 3. 2024.
- ^ „Malaria eradication: benefits, future scenarios and feasibility. Executive summary of the report of the WHO Strategic Advisory Group on Malaria Eradication”. who.int. Архивирано из оригинала 23. 8. 2019. г. Приступљено 1. 3. 2024.
- ^ Mendis, K. (септембар 2019). „Eliminating malaria should not be the end of vigilance”. Nature. 573 (7772): 7. Bibcode:2019Natur.573....7M. PMID 31485061. doi:10.1038/d41586-019-02598-1 .
- ^ „Q&A on the malaria vaccine implementation programme (MVIP)”. WHO. World Health Organization. март 2020. Приступљено 1. 3. 2024.
- ^ Abuga, K. M.; Jones-Warner, W.; Hafalla, J. C. (фебруар 2021). „Immune responses to malaria pre-erythrocytic stages: Implications for vaccine development”. Parasite Immunology. 43 (2): e12795. PMC 7612353 . PMID 32981095. doi:10.1111/pim.12795.
- ^ Hill, A. V (2011). „Vaccines against malaria”. Philosophical Transactions of the Royal Society B. 366 (1579): 2806—14. PMC 3146776 . PMID 21893544. doi:10.1098/rstb.2011.0091 .
- ^ Crompton, P. D.; Pierce, S. K.; Miller, L. H. (2010). „Advances and challenges in malaria vaccine development”. Journal of Clinical Investigation. 120 (12): 4168—78. PMC 2994342 . PMID 21123952. doi:10.1172/JCI44423 .
- ^ Graves, P.; Gelband, H. (2006). Graves, P. M., ур. „Vaccines for preventing malaria (blood-stage)”. Cochrane Database of Systematic Reviews. 2006 (4): CD006199. PMC 6532641 . PMID 17054281. doi:10.1002/14651858.CD006199 .
- ^ Graves, P.; Gelband, H. (2006). Graves, P. M., ур. „Vaccines for preventing malaria (SPf66)”. Cochrane Database of Systematic Reviews. 2006 (2): CD005966. PMC 6532709 . PMID 16625647. doi:10.1002/14651858.CD005966 .
- ^ „Malaria vaccine: WHO position paper-January 2016” (PDF). Relevé Épidémiologique Hebdomadaire. 91 (4): 33—51. јануар 2016. PMID 26829826. Архивирано из оригинала (PDF) 23. 4. 2020. г.
- ^ Datoo, M. S.; Natama, M. H.; Somé, A.; Traoré, O.; Rouamba, T.; Bellamy, D.; et al. (мај 2021). „Efficacy of a low-dose candidate malaria vaccine, R21 in adjuvant Matrix-M, with seasonal administration to children in Burkina Faso: a randomised controlled trial”. Lancet. 397 (10287): 1809—1818. PMC 8121760 . PMID 33964223. SSRN 3830681 . doi:10.1016/S0140-6736(21)00943-0.
- ^ „Malaria vaccine becomes first to achieve WHO-specified 75% efficacy goal”. University of Oxford. 23. 4. 2021. Приступљено 1. 3. 2024.
- ^ „BioNTech Initiates Phase 1 Clinical Trial for Malaria Vaccine Program BNT165”. investors.biontech.de. 23. 12. 2022. Приступљено 1. 3. 2024.
- ^ „Safety and Immune Responses After Vaccination With an Investigational RNA-based Vaccine Against Malaria”. classic.clinicaltrials.gov. 14. 10. 2022. Приступљено 1. 3. 2024.
- ^ „Home”. Приступљено 1. 3. 2024.
- ^ „VacZine Analytics | Our products - MarketVIEW: Travel vaccines segment report”. Приступљено 1. 3. 2024.
- ^ Lalloo, D. G.; Olukoya, P.; Olliaro, P. (2006). „Malaria in adolescence: Burden of disease, consequences, and opportunities for intervention”. Lancet Infectious Diseases. 6 (12): 780—793. PMID 17123898. doi:10.1016/S1473-3099(06)70655-7.
- ^ Mehlhorn, H., ур. (2008). „Disease Control, Methods”. Encyclopedia of Parasitology (3 изд.). Springer. стр. 362—366. ISBN 978-3-540-48997-9.
- ^ Bardají, A.; Bassat, Q.; Alonso, P. L.; Menéndez, C. (2012). „Intermittent preventive treatment of malaria in pregnant women and infants: making best use of the available evidence”. Expert Opinion on Pharmacotherapy. 13 (12): 1719—1736. PMID 22775553. S2CID 25024561. doi:10.1517/14656566.2012.703651.
- ^ Meremikwu, M. M.; Donegan, S.; Sinclair, D.; Esu, E.; Oringanje, C. (2012). Meremikwu, M. M., ур. „Intermittent preventive treatment for malaria in children living in areas with seasonal transmission”. Cochrane Database of Systematic Reviews. 2 (2): CD003756. PMC 6532713 . PMID 22336792. doi:10.1002/14651858.CD003756.pub4.
- ^ Hanboonkunupakarn, B.; White, N. J. (фебруар 2022). „Advances and roadblocks in the treatment of malaria”. British Journal of Clinical Pharmacology. 88 (2): 374—382. PMC 9437935 . PMID 32656850. S2CID 220502723. doi:10.1111/bcp.14474.
- ^ Greenwood, B. (1. 1. 2004). „Treatment of malaria with antimalarial”. Приступљено 1. 3. 2024.
- ^ Meremikwu, M. M.; Odigwe, C. C.; Akudo Nwagbara, B.; Udoh, E. E. (2012). Meremikwu, M. M., ур. „Antipyretic measures for treating fever in malaria”. Cochrane Database of Systematic Reviews. 9 (9): CD002151. PMC 6532580 . PMID 22972057. doi:10.1002/14651858.CD002151.pub2.
- ^ Sinclair, David; Okwundu, Charles I; Nagpal, Sukrti; Musekiwa, Alfred (мај 2013). „Home‐ or community‐based programmes for treating malaria”. ncbi.nlm.nih.gov. Приступљено 1. 3. 2024.
- ^ Okwundu, C. I.; Nagpal, S.; Musekiwa, A.; Sinclair D. (мај 2013). „Home- or community-based programmes for treating malaria”. The Cochrane Database of Systematic Reviews. 2013 (5): CD009527. PMC 6532579 . PMID 23728693. doi:10.1002/14651858.CD009527.pub2.
- ^ „Malaria - Diagnosis and treatment - Mayo Clinic”. mayoclinic.org. Приступљено 1. 3. 2024.
- ^ McIntosh, H. M.; Olliaro, P.; et al. (Cochrane Infectious Diseases Group) (26. 4. 1999). „Artemisinin derivatives for treating uncomplicated malaria”. The Cochrane Database of Systematic Reviews. 1999 (2): CD000256. PMC 6532741 . PMID 10796519. doi:10.1002/14651858.CD000256.
- ^ Pousibet-Puerto, J.; Salas-Coronas, J.; Sánchez-Crespo, A.; Molina-Arrebola, M. A.; Soriano-Pérez, M. J.; Giménez-López, M. J.; et al. (јул 2016). „Impact of using artemisinin-based combination therapy (ACT) in the treatment of uncomplicated malaria from Plasmodium falciparum in a non-endemic zone”. Malaria Journal. 15 (1): 339. PMC 4930579 . PMID 27368160. S2CID 18043747. doi:10.1186/s12936-016-1408-1 .
- ^ Kokwaro, G. (2009). „Ongoing challenges in the management of malaria”. Malaria Journal. 8 (Suppl 1): S2. PMC 2760237 . PMID 19818169. doi:10.1186/1475-2875-8-S1-S2 .
- ^ Omari, A. A.; Gamble, C.; Garner, P.; et al. (Cochrane Infectious Diseases Group) (април 2006). „Artemether-lumefantrine (four-dose regimen) for treating uncomplicated falciparum malaria”. The Cochrane Database of Systematic Reviews. 2006 (2): CD005965. PMC 6532603 . PMID 16625646. doi:10.1002/14651858.CD005965.
- ^ Omari, A. A.; Gamble, C.; Garner, P.; et al. (Cochrane Infectious Diseases Group) (октобар 2005). „Artemether-lumefantrine (six-dose regimen) for treating uncomplicated falciparum malaria”. The Cochrane Database of Systematic Reviews. 2005 (4): CD005564. PMC 6532733 . PMID 16235412. doi:10.1002/14651858.CD005564.
- ^ WHO 2010, стр. 21
- ^ Keating, G. M. (2012). „Dihydroartemisinin/piperaquine: A review of its use in the treatment of uncomplicated Plasmodium falciparum malaria”. Drugs. 72 (7): 937—61. PMID 22515619. S2CID 209172100. doi:10.2165/11203910-000000000-00000.
- ^ Sinclair, D.; Zani, B.; Donegan, S.; Olliaro, P.; Garner, P.; et al. (Cochrane Infectious Diseases Group) (јул 2009). „Artemisinin-based combination therapy for treating uncomplicated malaria”. The Cochrane Database of Systematic Reviews. 2009 (3): CD007483. PMC 6532584 . PMID 19588433. doi:10.1002/14651858.CD007483.pub2.
- ^ Isba, R.; Zani, B.; Gathu, M.; Sinclair, D.; et al. (Cochrane Infectious Diseases Group) (фебруар 2015). „Artemisinin-naphthoquine for treating uncomplicated Plasmodium falciparum malaria”. The Cochrane Database of Systematic Reviews. 2015 (2): CD011547. PMC 4453860 . PMID 25702785. doi:10.1002/14651858.CD011547.
- ^ Bukirwa, H.; Orton, L.; et al. (Cochrane Infectious Diseases Group) (октобар 2005). „Artesunate plus mefloquine versus mefloquine for treating uncomplicated malaria”. The Cochrane Database of Systematic Reviews. 2005 (4): CD004531. PMC 6532646 . PMID 16235367. doi:10.1002/14651858.CD004531.pub2.
- ^ Blanshard, A.; Hine, P. (јануар 2021). „Atovaquone-proguanil for treating uncomplicated Plasmodium falciparum malaria”. The Cochrane Database of Systematic Reviews. 1 (1): CD004529. PMC 8094970 . PMID 33459345. doi:10.1002/14651858.CD004529.pub3.
- ^ van Eijk, A. M.; Terlouw, D. J.; et al. (Cochrane Infectious Diseases Group) (фебруар 2011). „Azithromycin for treating uncomplicated malaria”. The Cochrane Database of Systematic Reviews. 2011 (2): CD006688. PMC 6532599 . PMID 21328286. doi:10.1002/14651858.CD006688.pub2.
- ^ McIntosh, H. M.; Jones, K. L.; et al. (Cochrane Infectious Diseases Group) (октобар 2005). „Chloroquine or amodiaquine combined with sulfadoxine-pyrimethamine for treating uncomplicated malaria”. The Cochrane Database of Systematic Reviews. 2005 (4): CD000386. PMC 6532604 . PMID 16235276. doi:10.1002/14651858.CD000386.pub2.
- ^ Amukoye, E.; Winstanley, P. A.; Watkins, W. M.; Snow, R. W.; Hatcher, J.; Mosobo, M.; et al. (октобар 1997). „Chlorproguanil-dapsone: effective treatment for uncomplicated falciparum malaria”. Antimicrobial Agents and Chemotherapy. 41 (10): 2261—2264. PMC 164103 . PMID 9333058. doi:10.1128/AAC.41.10.2261.
- ^ Bukirwa, H.; Garner, P.; Critchley, J.; et al. (Cochrane Infectious Diseases Group) (октобар 2004). „Chlorproguanil-dapsone for treating uncomplicated malaria”. The Cochrane Database of Systematic Reviews. 2004 (4): CD004387. PMC 6532720 . PMID 15495106. doi:10.1002/14651858.CD004387.pub2.
- ^ Graves, P. M.; Choi, L.; Gelband, H.; Garner, P.; et al. (Cochrane Infectious Diseases Group) (фебруар 2018). „Primaquine or other 8-aminoquinolines for reducing Plasmodium falciparum transmission”. The Cochrane Database of Systematic Reviews. 2018 (2): CD008152. PMC 5815493 . PMID 29393511. doi:10.1002/14651858.CD008152.pub5.
- ^ Bukirwa, H.; Critchley, J.; et al. (Cochrane Infectious Diseases Group) (јануар 2006). „Sulfadoxine-pyrimethamine plus artesunate versus sulfadoxine-pyrimethamine plus amodiaquine for treating uncomplicated malaria”. The Cochrane Database of Systematic Reviews. 2006 (1): CD004966. PMC 6532706 . PMID 16437507. doi:10.1002/14651858.CD004966.pub2.
- ^ Rodrigo, C.; Rajapakse, S.; Fernando, D. (септембар 2020). „Tafenoquine for preventing relapse in people with Plasmodium vivax malaria”. The Cochrane Database of Systematic Reviews. 9 (9): CD010458. PMC 8094590 . PMID 32892362. doi:10.1002/14651858.CD010458.pub3.
- ^ Markus, M. B. (мај 2023). „Putative Contribution of 8-Aminoquinolines to Preventing Recrudescence of Malaria”. Tropical Medicine and Infectious Disease. 8 (5): 278. PMC 10223033 . PMID 37235326. doi:10.3390/tropicalmed8050278 .
- ^ Tarning, J. (март 2016). „Treatment of Malaria in Pregnancy”. The New England Journal of Medicine. 374 (10): 981—982. PMID 26962733. doi:10.1056/NEJMe1601193 .
- ^ Manyando, C.; Kayentao, K.; D'Alessandro, U.; Okafor, H. U.; Juma, E.; Hamed, K. (2011). „A systematic review of the safety and efficacy of artemether-lumefantrine against uncomplicated Plasmodium falciparum malaria during pregnancy”. Malaria Journal. 11: 141. PMC 3405476 . PMID 22548983. doi:10.1186/1475-2875-11-141 .
- ^ Orton, L. C.; Omari, A. A.; et al. (Cochrane Infectious Diseases Group) (октобар 2008). „Drugs for treating uncomplicated malaria in pregnant women”. The Cochrane Database of Systematic Reviews. 2008 (4): CD004912. PMC 6532683 . PMID 18843672. doi:10.1002/14651858.CD004912.pub3.
- ^ Kochar, D. K.; Saxena, V.; Singh, N.; Kochar, S. K.; Kumar, S. V.; Das, A. (јануар 2005). „Plasmodium vivax malaria”. Emerging Infectious Diseases. 11 (1): 132—14. PMC 3294370 . PMID 15705338. doi:10.3201/eid1101.040519.
- ^ Pasvol, G. (2005). „The treatment of complicated and severe malaria”. British Medical Bulletin. 75-76: 29—47. PMID 16495509. doi:10.1093/bmb/ldh059 .
- ^ „CDC - Malaria - Diagnosis & Treatment (United States) - Treatment (U.S.) - Artesunate dose 400 mg oral”. CDC-Centers for Disease Control and Prevention. 11. 4. 2022. Приступљено 5. 3. 2024.
- ^ Sinclair D, Donegan S, Isba R, Lalloo DG (2012). Sinclair D, ур. „Artesunate versus quinine for treating severe malaria”. Cochrane Database of Systematic Reviews. 6 (6): CD005967. PMC 6532684 . PMID 22696354. doi:10.1002/14651858.CD005967.pub4.
- ^ Kyu, H. H.; Fernández, E. (децембар 2009). „Artemisinin derivatives versus quinine for cerebral malaria in African children: a systematic review”. Bulletin of the World Health Organization. 87 (12): 896—904. PMC 2789363 . PMID 20454480. doi:10.2471/BLT.08.060327. Архивирано из оригинала 4. 3. 2016. г.
- ^ McIntosh, H. M.; Olliaro, P.; et al. (Cochrane Infectious Diseases Group) (27. 7. 1998). „Artemisinin derivatives for treating severe malaria”. The Cochrane Database of Systematic Reviews. 1998 (2): CD000527. PMC 6532607 . PMID 10796551. doi:10.1002/14651858.CD000527.
- ^ Lesi, A.; Meremikwu, M.; et al. (Cochrane Infectious Diseases Group) (19. 7. 2004). „High first dose quinine regimen for treating severe malaria”. The Cochrane Database of Systematic Reviews. 2004 (3): CD003341. PMC 6532696 . PMID 15266481. doi:10.1002/14651858.CD003341.pub2.
- ^ Eisenhut, M.; Omari, A. A.; et al. (Cochrane Infectious Diseases Group) (јануар 2009). „Intrarectal quinine versus intravenous or intramuscular quinine for treating Plasmodium falciparum malaria”. The Cochrane Database of Systematic Reviews. 2009 (1): CD004009. PMC 6532585 . PMID 19160229. doi:10.1002/14651858.CD004009.pub3.
- ^ Afolabi, B. B.; Okoromah, C. N.; et al. (Cochrane Infectious Diseases Group) (октобар 2004). „Intramuscular arteether for treating severe malaria”. The Cochrane Database of Systematic Reviews. 2004 (4): CD004391. PMC 6532577 . PMID 15495107. doi:10.1002/14651858.CD004391.pub2.
- ^ Okebe, J.; Eisenhut, M.; et al. (Cochrane Infectious Diseases Group) (мај 2014). „Pre-referral rectal artesunate for severe malaria”. The Cochrane Database of Systematic Reviews. 2014 (5): CD009964. PMC 4463986 . PMID 24869943. doi:10.1002/14651858.CD009964.pub2.
- ^ De Buck, E.; Borra, V.; Carlson, J. N.; Zideman, D. A.; Singletary, E. M.; Djärv, T.; et al. (Cochrane Metabolic and Endocrine Disorders Group) (април 2019). „First aid glucose administration routes for symptomatic hypoglycaemia”. The Cochrane Database of Systematic Reviews. 2019 (4): CD013283. PMC 6459163 . PMID 30973639. doi:10.1002/14651858.CD013283.pub2.
- ^ Idro, R.; Marsh, K.; John, C. C.; Newton, C. R. (октобар 2010). „Cerebral malaria: mechanisms of brain injury and strategies for improved neurocognitive outcome”. Pediatric Research. 68 (4): 267—274. PMC 3056312 . PMID 20606600. doi:10.1203/pdr.0b013e3181eee738.
- ^ Okoromah, C. A.; Afolabi, B. B.; Wall, E. C.; et al. (Cochrane Infectious Diseases Group) (април 2011). „Mannitol and other osmotic diuretics as adjuncts for treating cerebral malaria”. The Cochrane Database of Systematic Reviews. 2011 (4): CD004615. PMC 4018680 . PMID 21491391. doi:10.1002/14651858.CD004615.pub3.
- ^ Prasad, K.; Garner, P.; et al. (Cochrane Infectious Diseases Group) (26. 7. 1999). „Steroids for treating cerebral malaria”. The Cochrane Database of Systematic Reviews. 1999 (2): CD000972. PMC 6532619 . PMID 10796562. doi:10.1002/14651858.CD000972.
- ^ Meremikwu, M.; Marson, A. G.; et al. (Cochrane Infectious Diseases Group) (22. 4. 2002). „Routine anticonvulsants for treating cerebral malaria”. The Cochrane Database of Systematic Reviews. 2002 (2): CD002152. PMC 6532751 . PMID 12076440. doi:10.1002/14651858.CD002152.
- ^ A Practical Handbook (third edition) Management Of Severe Malaria. World Health Organization. 2012. стр. 43—44. ISBN 9789241548526.
- ^ Meremikwu, M.; Smith, H. J.; et al. (Cochrane Infectious Diseases Group) (25. 10. 1999). „Blood transfusion for treating malarial anaemia”. The Cochrane Database of Systematic Reviews. 1999 (2): CD001475. PMC 6532690 . PMID 10796646. doi:10.1002/14651858.CD001475.
- ^ Smith, H. J.; Meremikwu, M.; et al. (Cochrane Infectious Diseases Group) (22. 4. 2003). „Iron chelating agents for treating malaria”. The Cochrane Database of Systematic Reviews (2): CD001474. PMC 6532667 . PMID 12804409. doi:10.1002/14651858.CD001474.
- ^ „Lab-made antibody stops malaria”. Nat Biotechnol. 40 (9): 1304. септембар 2022. PMID 36085505. S2CID 252181345. doi:10.1038/s41587-022-01480-2.
- ^ Sinha, S.; Medhi, B.; Sehgal, R. (2014). „Challenges of drug-resistant malaria”. Parasite. 21: 61. PMC 4234044 . PMID 25402734. doi:10.1051/parasite/2014059.
- ^ O'Brien, C.; Henrich, P. P.; Passi, N.; Fidock, D. A (2011). „Recent clinical and molecular insights into emerging artemisinin resistance in Plasmodium falciparum”. Current Opinion in Infectious Diseases. 24 (6): 570—577. PMC 3268008 . PMID 22001944. doi:10.1097/QCO.0b013e32834cd3ed.
- ^ Fairhurst, R. M.; Nayyar, G. M.; Breman, J. G.; Hallett, R.; Vennerstrom, J. L.; Duong, S.; Ringwald, P.; Wellems, T. E.; Plowe, C. V.; Dondorp, A. M. (2012). „Artemisinin-resistant malaria: research challenges, opportunities, and public health implications”. American Journal of Tropical Medicine and Hygiene. 87 (2): 231—241. PMC 3414557 . PMID 22855752. doi:10.4269/ajtmh.2012.12-0025 .
- ^ White, N. J. (2008). „Qinghaosu (artemisinin): The price of success”. Science. 320 (5874): 330—34. Bibcode:2008Sci...320..330W. PMID 18420924. S2CID 39014319. doi:10.1126/science.1155165.
- ^ Wongsrichanalai, C.; Meshnick, S. R. (2008). „Declining artesunate-mefloquine efficacy against falciparum malaria on the Cambodia–Thailand border”. Emerging Infectious Diseases. 14 (5): 716—719. PMC 2600243 . PMID 18439351. doi:10.3201/eid1405.071601.
- ^ Dondorp, A. M.; Yeung, S.; White, L.; Nguon, C.; Day, N. P.; Socheat, D.; von Seidlein, L. (2010). „Artemisinin resistance: Current status and scenarios for containment”. Nature Reviews Microbiology. 8 (4): 272—280. PMID 20208550. S2CID 39148119. doi:10.1038/nrmicro2331.
- ^ World Health Organization (2013). „Q&A on artemisinin resistance”. WHO Malaria Publications. Архивирано из оригинала 20. 7. 2016. г.
- ^ Briggs, H. (30. 7. 2014). „Call for 'radical action' on drug-resistant malaria”. BBC News. Приступљено 5. 3. 2024.
- ^ Ashley, E. A.; Dhorda, M.; Fairhurst, R. M.; Amaratunga, C.; Lim, P.; Suon, S.; et al. (јул 2014). „Spread of artemisinin resistance in Plasmodium falciparum malaria”. The New England Journal of Medicine. 371 (5): 411—423. PMC 4143591 . PMID 25075834. doi:10.1056/NEJMoa1314981.
- ^ Gallagher, J. (23. 7. 2019). „Resistant malaria spreading in South East Asia”. Приступљено 5. 3. 2024.
- ^ Orton, L.; Barnish, G.; et al. (Cochrane Infectious Diseases Group) (април 2005). „Unit-dose packaged drugs for treating malaria”. The Cochrane Database of Systematic Reviews. 2005 (2): CD004614. PMC 6532754 . PMID 15846723. doi:10.1002/14651858.CD004614.pub2.
- ^ „Frequently Asked Questions (FAQs): If I get malaria, will I have it for the rest of my life?”. US Centers for Disease Control and Prevention. 8. 2. 2010. Архивирано из оригинала 13. 5. 2012. г. Приступљено 5. 3. 2024.
- ^ Trampuz, A.; Jereb, M.; Muzlovic, I.; Prabhu, R. (2003). „Clinical review: Severe malaria”. Critical Care. 7 (4): 315—323. PMC 270697 . PMID 12930555. doi:10.1186/cc2183 .
- ^ а б в г Fernando, S. D.; Rodrigo, C.; Rajapakse, S. (2010). „The 'hidden' burden of malaria: Cognitive impairment following infection”. Malaria Journal. 9: 366. PMC 3018393 . PMID 21171998. doi:10.1186/1475-2875-9-366 .
- ^ Riley, E. M.; Stewart, V. A. (2013). „Immune mechanisms in malaria: New insights in vaccine development”. Nature Medicine. 19 (2): 168—178. PMID 23389617. S2CID 8763732. doi:10.1038/nm.3083 .
- ^ а б Idro, R.; Marsh, K.; John, C. C.; Newton, C. R. (2010). „Cerebral malaria: Mechanisms of brain injury and strategies for improved neuro-cognitive outcome”. Pediatric Research. 68 (4): 267—274. PMC 3056312 . PMID 20606600. doi:10.1203/PDR.0b013e3181eee738.
- ^ Meade, M. S.; Emch, M. (2010). Medical Geography (3 изд.). Guilford Press. стр. 120—123. ISBN 978-1-60623-016-9.
- ^ Williams, L. L. (1963). „Malaria eradication in the United States”. American Journal of Public Health and the Nation's Health. 53 (1): 17—21. PMC 1253858 . PMID 14000898. doi:10.2105/AJPH.53.1.17.
- ^ „Malaria Elimination Group description and list of elimination countries”. Архивирано из оригинала 27. 7. 2011. г. Приступљено 6. 3. 2024.
- ^ Shretta, Rima; Liu, Jenny; Cotter, Chris; Cohen, Justin; Dolenz, Charlotte; Makomva, Kudzai; Newby, Gretchen; Ménard, Didier; Phillips, Allison; Tatarsky, Allison; Gosling, Roly; Feachem, Richard (24. 4. 2023). „Chapter 12: Malaria, Elimination and Eradication”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ „Innovative funding, a key strategy in the fight against malaria”. who.int. 24. 4. 2023. Приступљено 6. 3. 2024.
- ^ а б Gladwell, Malcolm (2. 7. 2001). „The Mosquito Killer”. The New Yorker. Архивирано из оригинала 16. 4. 2016. г. Приступљено 6. 3. 2024.
- ^ „World Malaria Report” (PDF). World Health Organization. 2009. Архивирано (PDF) из оригинала 12. 1. 2010. г. Приступљено 6. 3. 2024.
- ^ Tusting, Lucy S.; Thwing, Julie; Sinclair, David; Fillinger, Ulrike; Gimnig, John; Bonner, Kimberly E.; Bottomley, Christian; Lindsay, Steven W. (2013). „Mosquito larval source management for controlling malaria”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ а б Duintjer Tebbens, R. J.; Thompson, K. M. (2009). „Priority Shifting and the Dynamics of Managing Eradicable Infectious Diseases”. Management Science. 55 (4): 650—663. doi:10.1287/mnsc.1080.0965.
- ^ Mendis, K.; Rietveld, A.; Warsame, M.; Bosman, A.; Greenwood, B.; Wernsdorfer, W. H. (јул 2009). „From malaria control to eradication: The WHO perspective”. Tropical Medicine & International Health. 14 (7): 802—809. PMID 19497083. S2CID 31335358. doi:10.1111/j.1365-3156.2009.02287.x .
- ^ а б в Sadasivaiah, S.; Tozan, Y.; Breman, J. G. (децембар 2007). „Dichlorodiphenyltrichloroethane (DDT) for indoor residual spraying in Africa: how can it be used for malaria control?”. The American Journal of Tropical Medicine and Hygiene. 77 (6 Suppl): 249—263. PMID 18165500. doi:10.4269/ajtmh.2007.77.249 .
- ^ а б Harrison, Gordon A. (1978). Mosquitoes, Malaria, and Man: A History of the Hostilities Since 1880. Dutton. ISBN 978-0-525-16025-0. Архивирано из оригинала 19. 10. 2021. г. Приступљено 6. 3. 2024.
- ^ а б Chapin, G.; Wasserstrom, R. (1981). „Agricultural production and malaria resurgence in Central America and India”. Nature. 293 (5829): 181—185. Bibcode:1981Natur.293..181C. PMID 7278974. S2CID 4346743. doi:10.1038/293181a0 .
- ^ van den Berg, Henk (23. 10. 2008). „Global status of DDT and its alternatives for use in vector control to prevent disease” (PDF). Stockholm Convention on Persistent Organic Pollutants/United Nations Environment Programme. Архивирано из оригинала (PDF) 17. 12. 2010. г. Приступљено 6. 3. 2024.
- ^ Feachem, R. G.; Sabot, O. J (јул 2007). „Global malaria control in the 21st century: a historic but fleeting opportunity”. JAMA. 297 (20): 2281—2284. PMID 17519417. doi:10.1001/jama.297.20.2281.
- ^ Garrett, Laurie (1994). The Coming Plague: Newly Emerging Diseases in a World Out of Balance. Farrar, Straus and Giroux. стр. 51. ISBN 978-1-4299-5327-6. Архивирано из оригинала 19. 10. 2021. г. Приступљено 6. 3. 2024.
- ^ McNeil, Donald G. (27. 12. 2010). „Malaria: A Disease Close to Eradication Grows, Aided by Political Tumult in Sri Lanka”. The New York Times. Архивирано из оригинала 4. 1. 2017. г. Приступљено 6. 3. 2024.
- ^ Karunaweera, N. D.; Galappaththy, G. N.; Wirth, D. F. (2014). „On the road to eliminate malaria in Sri Lanka: lessons from history, challenges, gaps in knowledge and research needs”. Malaria Journal. 13: 59. PMC 3943480 . PMID 24548783. doi:10.1186/1475-2875-13-59 .
- ^ а б Nájera, J. A.; González-Silva, M.; Alonso, P. L. (јануар 2011). „Some lessons for the future from the Global Malaria Eradication Programme (1955-1969)”. PLOS Medicine. 8 (1): e1000412. PMC 3026700 . PMID 21311585. doi:10.1371/journal.pmed.1000412 .
- ^ Rogan, W. J.; Chen, A. (2005). „Health risks and benefits of bis(4-chlorophenyl)-1,1,1-trichloroethane (DDT)”. Lancet. 366 (9487): 763—773. PMID 16125595. S2CID 3762435. doi:10.1016/S0140-6736(05)67182-6. Архивирано из оригинала 17. 10. 2019. г. Приступљено 6. 3. 2024.
- ^ а б Sato, S. (29. 1. 2021). „Plasmodium—a brief introduction to the parasites causing human malaria and their basic biology”. Menu Journal of Physiological Anthropology. 40 (40): 1. PMC 7792015 . PMID 33413683. doi:10.1186/s40101-020-00251-9 .
- ^ Enserink, M. (27. 8. 2019). „Is setting a deadline for eradicating malaria a good idea? Scientists are divided”. Science. Приступљено 6. 3. 2024.
- ^ „Goal 3: Ensure healthy lives and promote well-being for all at all ages”. un.org. Приступљено 6. 3. 2024.
- ^ Strom, S. (1. 4. 2011). „Mission Accomplished, Nonprofits Go Out of Business”. The New York Times. OCLC 292231852. Архивирано из оригинала 25. 12. 2011. г. Приступљено 6. 3. 2024.
- ^ „25 April is World Malaria Day”. who.int. Приступљено 6. 3. 2024.
- ^ „Fighting AIDS, Tuberculosis and Malaria”. The Global Fund. Архивирано из оригинала 5. 5. 2012. г. Приступљено 6. 3. 2024.
- ^ Schoofs, M. (17. 7. 2008). „Clinton foundation sets up malaria-drug price plan”. Wall Street Journal. Архивирано из оригинала 19. 1. 2016. г. Приступљено 2012-05-14.
- ^ „Executive summary and key points” (PDF). World Malaria Report 2013. World Health Organization. Архивирано (PDF) из оригинала 4. 3. 2016. г. Приступљено 6. 3. 2024.
- ^ а б Fletcher, M. (11. 8. 2018). „Mutant mosquitoes: Can gene editing kill off malaria?” . The Telegraph. ISSN 0307-1235. Архивирано из оригинала 11. 1. 2022. г. Приступљено 6. 3. 2024.
- ^ Radwick, D. (5. 10. 2016). „Can Malaria Be Eradicated?”. Council on Foreign Relations. Архивирано из оригинала 5. 10. 2016. г. Приступљено 6. 3. 2024.
- ^ „Fact Sheet: World Malaria Report 2015”. 9. 12. 2015. Архивирано из оригинала 17. 12. 2015. г. Приступљено 6. 3. 2024.
- ^ „Malaria eradication: benefits, future scenarios & feasibility”. who.int. Приступљено 6. 3. 2024.
- ^ а б в г д „World Malaria Report 2020”. who.int. Приступљено 6. 3. 2024.
- ^ „Zeroing in on malaria elimination”. who.int. 21. 4. 2021. Приступљено 6. 3. 2024.
- ^ Ro, C. (26. 9. 2019). „The tiny kingdom fighting an epidemic”. BBC Future. Приступљено 6. 3. 2024.
- ^ Gilmour, Beth; Alene, Kefyalew Addis; Clements, Archie (2022). „The prevalence of tuberculosis and malaria in minority indigenous populations of South- East Asia and the Western Pacific Region: a systematic review and meta-analysis”. who.int. Приступљено 6. 3. 2024.
- ^ Chandler, C. I.; Beisel, U. (јул 2017). „The Anthropology of Malaria: Locating the Social” (PDF). Medical Anthropology. 36 (5): 411—421. PMID 28318308. S2CID 34612426. doi:10.1080/01459740.2017.1306858.
- ^ „WHO certifies Paraguay malaria-free”. World Health Organization. 11. 6. 2018. Приступљено 6. 3. 2024.
- ^ „Algeria and Argentina certified malaria-free by WHO”. who.int.
- ^ „Eliminating malaria: 21 countries, a common goal”. who.int. Приступљено 6. 3. 2024.
- ^ „From 30 million cases to zero: China is certified malaria-free by WHO”. who.int. 30. 6. 2021. Приступљено 6. 3. 2024.
- ^ „WHO certifies Azerbaijan and Tajikistan as malaria-free”. World Health Organization. 29. 3. 2023. Приступљено 6. 3. 2024.
- ^ „Belize certified malaria-free by WHO”. World Health Organization. 21. 6. 2023. Приступљено 6. 3. 2024.
- ^ „Countries and territories certified malaria-free by WHO”. who.int. Приступљено 1. 3. 2024.
- ^ „Who declares Cape Verde free of malaria”. World Health Organization. 21. 1. 2024. Приступљено 6. 3. 2024.
- ^ Worrall, E.; Basu, S.; Hanson, K. (2005). „Is malaria a disease of poverty? A review of the literature”. Tropical Medicine & International Health. 10 (10): 1047—1059. PMID 16185240. doi:10.1111/j.1365-3156.2005.01476.x .
- ^ Humphreys, M. (2001). Malaria: Poverty, Race, and Public Health in the United States. Johns Hopkins University Press. стр. 256. ISBN 0-8018-6637-5.
- ^ „The economic and social burden of malaria” (pdf). The Earth Institute. Приступљено 6. 3. 2024.
- ^ Sachs, J.; Malaney, P. (2002). „The economic and social burden of malaria”. Nature. 415 (6872): 680—685. PMID 11832956. S2CID 618837. doi:10.1038/415680a.
- ^ Samba, Ebrahim. „The Malaria Burden and Africa”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ Roll Back Malaria WHO partnership (2003). „Economic costs of malaria” (PDF). WHO. Архивирано из оригинала (PDF) 29. 12. 2009. г. Приступљено 6. 3. 2023.
- ^ Ricci, F. (2012). „Social implications of malaria and their relationships with poverty”. Mediterranean Journal of Hematology and Infectious Diseases. 4 (1): e2012048. PMC 3435125 . PMID 22973492. doi:10.4084/MJHID.2012.048.
- ^ Lon, C. T.; Tsuyuoka, R.; Phanouvong, S.; Nivanna, N.; Socheat, D.; Sokhan, C.; Blum, N.; Christophel, E. M.; Smine, A. (2006). „Counterfeit and substandard antimalarial drugs in Cambodia”. Transactions of the Royal Society of Tropical Medicine and Hygiene. 100 (11): 1019—1024. PMID 16765399. doi:10.1016/j.trstmh.2006.01.003.
- ^ Newton, P. N.; Fernández, F. M.; Plançon, A.; Mildenhall, D. C.; Green, M. D.; Ziyong, L.; Christophel, E. M.; Phanouvong, S.; Howells, S.; McIntosh, E.; Laurin, P.; Blum, N.; Hampton, C. Y.; Faure, K.; Nyadong, L.; Soong, C. W.; Santoso, B.; Zhiguang, W.; Newton, J.; Palmer, K. (2008). „A collaborative epidemiological investigation into the criminal fake artesunate trade in South East Asia”. PLOS Medicine. 5 (2): e32. PMC 2235893 . PMID 18271620. doi:10.1371/journal.pmed.0050032 .
- ^ Newton, P. N.; Green, M. D.; Fernández, F. M.; Day, N. P.; White, N. J. (2006). „Counterfeit anti-infective drugs”. Lancet Infectious Diseases. 6 (9): 602—613. PMID 16931411. doi:10.1016/S1473-3099(06)70581-3.
- ^ Parry, J. (2005). „WHO combats counterfeit malaria drugs in Asia”. British Medical Journal. 330 (7499): 1044. PMC 557259 . PMID 15879383. doi:10.1136/bmj.330.7499.1044-d.
- ^ Gautam, C. S.; Utreja, A.; Singal, G. L (2009). „Spurious and counterfeit drugs: A growing industry in the developing world”. Postgraduate Medical Journal. 85 (1003): 251—256. PMID 19520877. S2CID 35470138. doi:10.1136/pgmj.2008.073213.
- ^ Caudron, J. M.; Ford, N.; Henkens, M.; Macé, C.; Kidle-Monroe, R.; Pinel, J. (2008). „Substandard medicines in resource-poor settings: A problem that can no longer be ignored”. Tropical Medicine & International Health. 13 (8): 1062—1072. PMID 18631318. doi:10.1111/j.1365-3156.2008.02106.x . hdl:10144/37334.
- ^ Nayyar, G. M.; Breman, J. G.; Newton, P. N.; Herrington, J. (2012). „Poor-quality antimalarial drugs in southeast Asia and sub-Saharan Africa”. Lancet Infectious Diseases. 12 (6): 488—496. PMID 22632187. doi:10.1016/S1473-3099(12)70064-6.
- ^ Russell, P. F. (2009). „Communicable diseases Malaria”. Medical Department of the United States Army in World War II. U.S. Army Medical Department. Office of Medical History. Архивирано из оригинала 9. 10. 2012. г. Приступљено 6. 3. 2024.
- ^ Melville, C. H. (1910). „The prevention of malaria in war”. Ур.: Ross, R. The Prevention of Malaria. New York: E.P. Dutton. стр. 577. Архивирано из оригинала 12. 3. 2016. г.
- ^ Bryant, B. J.; Knights, K. M. (2011). Pharmacology for Health Professionals. Elsevier Australia. стр. 895. ISBN 9780729539296.
- ^ Bray, R. S. (2004). Armies of Pestilence: The Effects of Pandemics on History. James Clarke. стр. 102. ISBN 978-0-227-17240-7.
- ^ Byrne, J. P. (2008). Encyclopedia of Pestilence, Pandemics, and Plagues: A-M. ABC-CLIO. стр. 383. ISBN 978-0-313-34102-1.}
- ^ Greenwood, D.; Antimicrob Chemother, J. (1995). „Conflicts of interest: the genesis of synthetic antimalarial agents in peace and war”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ Kakkilaya BS (14. 4. 2006). „History of Malaria During Wars”. Malariasite.com. Архивирано из оригинала 3. 4. 2012. г. Приступљено 6. 3. 2024.
- ^ „The History of Malaria”. cdc.gov. Приступљено 6. 3. 2024.
- ^ „CDC History”. cdc.gov. Приступљено 6. 3. 2024.
- ^ Hall, B. F.; Fauci, A. S. (децембар 2009). „Malaria control, elimination, and eradication: the role of the evolving biomedical research agenda”. The Journal of Infectious Diseases. 200 (11): 1639—1643. PMID 19877843. doi:10.1086/646611 .
- ^ „A research agenda for malaria eradication”. who.int. Архивирано из оригинала 7. 3. 2016. г. Приступљено 6. 3. 2024.
- ^ Vargas Parada, Laura (2010). „The Apicoplast: An Organelle with a Green Past”. nature.com. Приступљено 6. 3. 2024.
- ^ Verhoef, Julie M. J.; Meissner, Markus; Kooij, Taco W. A. (24. 8. 2021). Weiss, Louis M., ур. „Organelle Dynamics in Apicomplexan Parasites”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ Kalanon, M.; McFadden, G. I. (2010). „Malaria, Plasmodium falciparum and its apicoplast”. Biochemical Society Transactions. 38 (3): 775—782. PMID 20491664. doi:10.1042/BST0380775.
- ^ Müller, I. B.; Hyde, J. E.; Wrenger, C. (2010). „Vitamin B metabolism in Plasmodium falciparum as a source of drug targets”. Trends in Parasitology. 26 (1): 35—43. PMID 19939733. doi:10.1016/j.pt.2009.10.006.
- ^ Du, Q.; Wang, H.; Xie, J. (2011). „Thiamin (vitamin B1) biosynthesis and regulation: A rich source of antimicrobial drug targets?”. International Journal of Biological Sciences. 7 (1): 41—52. PMC 3020362 . PMID 21234302. doi:10.7150/ijbs.7.41 .
- ^ Biot, C.; Castro, W.; Botté, C. Y.; Navarro, M. (2012). „The therapeutic potential of metal-based antimalarial agents: Implications for the mechanism of action”. Dalton Transactions. 41 (21): 6335—6349. PMID 22362072. doi:10.1039/C2DT12247B.
- ^ Roux, C.; Biot, C. (2012). „Ferrocene-based antimalarials”. Future Medicinal Chemistry. 4 (6): 783—797. PMID 22530641. doi:10.4155/fmc.12.26.
- ^ Jiménez-Díaz, María Belén; Ebert, Daniel; Salinas, Yandira; Pradhan, Anupam; Lehane, Adele M.; Myrand-Lapierre, Marie-Eve; et al. (16. 12. 2014). „(+)-SJ733, a clinical candidate for malaria that acts through ATP4 to induce rapid host-mediated clearance of Plasmodium”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ а б John, C. (8. 12. 2014). „New malaria drug unleashes an immune system assault on infected cells”. fiercebiotechresearch.com. Архивирано из оригинала 4. 4. 2016. г. Приступљено 6. 3. 2024.
- ^ Singh, R.; Bhardwaj, V. K.; Purohit, R. (јануар 2020). „Identification of a novel binding mechanism of Quinoline based molecules with lactate dehydrogenase of Plasmodium falciparum”. Journal of Biomolecular Structure and Dynamics. 39 (1): 348—356. PMID 31903852. S2CID 209894772. doi:10.1080/07391102.2020.1711809.
- ^ а б в г д Stanway, R. R.; Bushell, E.; Chiappino-Pepe, A.; Roques, M.; Sanderson, T.; Franke-Fayard, B.; Caldelari, R.; Golomingi, M.; Nyonda, M. (новембар 2019). „Genome-Scale Identification of Essential Metabolic Processes for Targeting the Plasmodium Liver Stage”. Cell. 179 (5): 1112—1128. PMC 6904910 . PMID 31730853. doi:10.1016/j.cell.2019.10.030 .
- ^ Roy, M.; Rawat, A.; Kaushik, S.; Jyoti, A.; Srivastava, V. K. (август 2022). „Endogenous cysteine protease inhibitors in upmost pathogenic parasitic protozoa”. Microbiological Research. 261: 127061. PMID 35605309. S2CID 248741177. doi:10.1016/j.micres.2022.127061 .
- ^ а б Wang, Sibao; Jacobs-Lorena, Marcelo (6. 2. 2013). „Genetic approaches to interfere with malaria transmission by vector mosquitoes”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ Aultman, K. S.; Gottlieb, M.; Giovanni, M. Y.; Fauci, A. S. (2002). „Anopheles gambiae genome: completing the malaria triad”. Science. 298 (5591): 13. PMID 12364752. doi:10.1126/science.298.5591.13 .
- ^ Ito, J.; Ghosh, A.; Moreira, L. A.; Wimmer, E. A.; Jacobs-Lorena, M. (2002). „Transgenic anopheline mosquitoes impaired in transmission of a malaria parasite”. Nature. 417 (6887): 452—55. Bibcode:2002Natur.417..452I. PMID 12024215. S2CID 4376984. doi:10.1038/417452a.
- ^ Gantz, V. M.; Jasinskiene, N.; Tatarenkova, O.; Fazekas, A.; Macias, V. M.; Bier, E.; James, A. A. (децембар 2015). „Highly efficient Cas9-mediated gene drive for population modification of the malaria vector mosquito Anopheles stephensi”. Proceedings of the National Academy of Sciences of the United States of America. 112 (49): E6736—6743. Bibcode:2015PNAS..112E6736G. PMC 4679060 . PMID 26598698. doi:10.1073/pnas.1521077112 .
- ^ „Malarial mosquitoes suppressed in experiments that mimic natural environments”. 28. 7. 2021. Приступљено 6. 3. 2024.
- ^ Flam, F. (4. 2. 2016). „Fighting Zika Virus With Genetic Engineering”. Bloomberg. Архивирано из оригинала 6. 6. 2016. г. Приступљено 6. 3. 2024.
- ^ а б Griffiths, E. C.; Fairlie-Clarke, K.; Allen, J. E.; Metcalf, C. J.; Graham, A. L. (децембар 2015). Ostfeld, R., ур. „Bottom-up regulation of malaria population dynamics in mice co-infected with lung-migratory nematodes” (PDF). Ecology Letters. 18 (12): 1387—1396. PMID 26477454. doi:10.1111/ele.12534.
- ^ Hoeve, Marieke A.; Mylonas, Katie J.; Fairlie-Clarke, Karen J.; Mahajan, Simmi M.; Allen, Judith E.; Graham, Andrea L. (2009). „Plasmodium chabaudi limits early Nippostrongylus brasiliensis-induced pulmonary immune activation and Th2 polarization in co-infected mice”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ Sakoguchi, Akihito; Arase, Hisashi (2022). „Mechanisms for Host Immune Evasion Mediated by Plasmodium falciparum-Infected Erythrocyte Surface Antigens”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ Arshad, A. R.; Bashir, I.; Ijaz, F.; Loh, N.; Shukla, S.; Rehman, U. U.; Aftab, R. K (децембар 2020). „Is COVID-19 Fatality Rate Associated with Malaria Endemicity?”. Discoveries. 8 (4): e120. PMC 7749783 . PMID 33365386. doi:10.15190/d.2020.17 .
- ^ Arshad, Abdul Rehman; Bashir, Imtiaz; Ijaz, Farhat; Loh, Nicholas; Shukla, Suraj; Rehman, Ubaid Ur; Aftab, Rana Khurram (11. 12. 2020). „~Is COVID-19 Fatality Rate Associated with Malaria Endemicity?”. ncbi.nlm.nih.gov. Приступљено 6. 3. 2024.
- ^ Wang, Sibao; Dos-Santos, André L. A.; Huang, Wei; Liu, Kun Connie; Oshaghi, Mohammad Ali; Wei, Ge; Agre, Peter; Jacobs-Lorena, Marcelo (29. 9. 2017). „Driving mosquito refractoriness to Plasmodium falciparum with engineered symbiotic bacteria”. Science. 357 (6358): 1399—1402. Bibcode:2017Sci...357.1399W. ISSN 0036-8075. PMC 9793889 . PMID 28963255. doi:10.1126/science.aan5478.
- ^ Servick, Kelly (28. 9. 2017). „The microbes in a mosquito's gut may help fight malaria”. Science. ISSN 0036-8075. doi:10.1126/science.aaq0811.
- ^ Huang, Wei; Rodrigues, Janneth; Bilgo, Etienne; Tormo, José R.; Challenger, Joseph D.; De Cozar-Gallardo, Cristina; Pérez-Victoria, Ignacio; Reyes, Fernando; Castañeda-Casado, Pablo; Gnambani, Edounou Jacques; Hien, Domonbabele François de Sales; Konkobo, Maurice; Urones, Beatriz; Coppens, Isabelle; Mendoza-Losana, Alfonso (4. 8. 2023). „Delftia tsuruhatensis TC1 symbiont suppresses malaria transmission by anopheline mosquitoes”. Science. 381 (6657): 533—540. Bibcode:2023Sci...381..533H. ISSN 0036-8075. PMID 37535741. S2CID 260440907. doi:10.1126/science.adf8141. hdl:10044/1/105278 .
- ^ Offord, Catherine (3. 8. 2023). „Microbe stops mosquitoes from harboring malaria parasite”. Science. Приступљено 6. 3. 2024.
- ^ „Chance discovery helps fight against malaria”. BBC News. 4. 8. 2023. Приступљено 6. 3. 2024.
- ^ „Facts about malaria”. European Centre for Disease Prevention and Control. 9. 6. 2017. Приступљено 16. 7. 2021.
- ^ Brasil, P.; Zalis, M. G.; de Pina-Costa, A.; Siqueira, A. M.; Júnior, C. B.; Silva, S.; et al. (октобар 2017). „Outbreak of human malaria caused by Plasmodium simium in the Atlantic Forest in Rio de Janeiro: a molecular epidemiological investigation”. The Lancet. Global Health. 5 (10): e1038—e1046. PMID 28867401. doi:10.1016/S2214-109X(17)30333-9 .
- ^ Rich, S. M.; Ayala, F. J. (2006). „Evolutionary origins of human malaria parasites”. Ур.: Dronamraju, K. R.; Arese, P. Malaria: Genetic and Evolutionary Aspects. Emerging Infectious Diseases of the 21st Century. Springer. стр. 125—146. ISBN 978-0-387-28294-7. doi:10.1007/0-387-28295-5_6.
- ^ Ameri, M. (2010). „Laboratory diagnosis of malaria in nonhuman primates”. Veterinary Clinical Pathology. 39 (1): 5—19. PMID 20456124. doi:10.1111/j.1939-165X.2010.00217.x .
- ^ Mlambo, G.; Kumar, N. (2008). „Transgenic rodent Plasmodium berghei parasites as tools for assessment of functional immunogenicity and optimization of human malaria vaccines”. Eukaryotic Cell. 7 (11): 1875—1879. PMC 2583535 . PMID 18806208. doi:10.1128/EC.00242-08.
- ^ а б LaPointe, ~Dennis A.; Atkinson, Carter T.; Samuel, Michael D. (2012). „Ecology and conservation biology of avian malaria”. Annals of the New York Academy of Sciences. 1249 (1): 211—226. Bibcode:2012NYASA1249..211L. PMID 22320256. S2CID 1885904. doi:10.1111/j.1749-6632.2011.06431.x .
Литература
уреди- Parham PE, Christiansen-Jucht C, Pople D, Michael E (2011). „Understanding and modelling the impact of climate change on infectious diseases”. Ур.: Blanco J, Kheradmand H. Climate Change – Socioeconomic Effects. стр. 43—66. ISBN 978-953-307-411-5. Архивирано из оригинала 13. 3. 2014. г. Приступљено 1. 4. 2017.
- WHO (2010). Guidelines for the Treatment of Malaria (PDF) (Извештај) (2 изд.). World Health Organization. ISBN 978-9-2415-4792-5.
- Schlagenhauf-Lawlor, P. (2008). Travelers' Malaria. PMPH-USA. ISBN 978-1-55009-336-0.
- Packard, R. M. (2007). The Making of a Tropical Disease: A Short History of Malaria. Johns Hopkins Biographies of Disease. JHU Press. ISBN 978-0-8018-8712-3.
- Shah, Sonia (2010). The Fever: How Malaria Has Ruled Humankind for 500,000 Years. Macmillan. ISBN 978-0-374-23001-2.
- Bynum, W. F.; Overy, C (1998). The Beast in the Mosquito: The Correspondence of Ronald Ross and Patrick Manson. Wellcome Institute Series in The History of Medicine. Rodopi. ISBN 978-90-420-0721-5.
- Guidelines for the treatment of malaria (3 изд.). World Health Organization. 2015. ISBN 978-92-4-154912-7.
Спољашње везе
уреди| Класификација | |
|---|---|
| Спољашњи ресурси |
- СЗО: Од маларије свака два минута умре једно дете — РТС Београд, 4.12.2019.
- Маларија на сајту Curlie (језик: енглески)
- Маларија на сајту who.int
- Маларија на сајту paho.org
- Маларија на сајту cdc.gov
- Свјетска мрежа отпорности на маларију (WWARN)
| Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |