Мале богиње
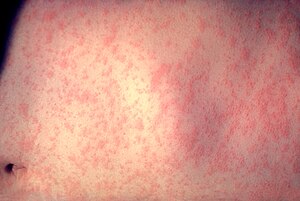
Мале богиње (лат. morbilli — „мала болест”, морбили, оспице) је вирусно, веома заразно обољење из групе осипних грозница, које углавном погађа децу. Болест се клинички манифестује општом слабошћу, малаксалошћу, грозницом, запаљенским променама на вежњачи, слузокожи дисајних органа и појавом оспе која се постепено шири по кожи од лица и врата, према трупу и удовима. Инкубација код малих богиња је устаљена и износи 10-11 дана и без икаквих је симптома, а у последњој трећини инкубационог периода болесник је инфективан. Клиничка слика болест протиче кроз три стадијума а у неким случајевима може се окончати и компликацијама као што су запаљење плућа и мозга.[1]
| Мале богиње | |
|---|---|
 | |
| Класификација и спољашњи ресурси | |
| Специјалност | инфектологија |
| Patient UK | [https://patient.info/doctor/measles-pro measles-pro Мале богиње] |
Дијагноза малих богиња се поставља на основу клиничке слике и откривањем антитела у крви. Специфична терапија за ову болест не постоји. Њена појава и компликације могу се спречити, вакцинацијом деце од дванаестог месеца старости, захваљујући којој је велики број случајева у прошлости значајно смањен. У већини земаља болест подлеже обавезном пријављивању.
Вирус малих богиња је веома заразан и шири се директним контактом и кроз ваздух. Заштита се може добити сигурном и ефикасном вакцином, али због „рупе” у имунизацији беба, овај вирус је и даље један од најчешћих узрока смрти међу децом широм света.
Само у првој половини 2019. године у европском региону СЗО је забележила око 90.000 случајева малих богиња а широм света више од 365.000 случајева. То је више него што је евидентирано на годишњем нивоу од 2006. године.
Историја
уредиПрви поуздани опис малих богиња потиче од персијског научника, филозофа и лекара Абу Бекр Мухамед ибн Закарија ал-Разија (850—925), познатог и као Ел Рази.[2], док је прва епидемија забележена у Европи у 15. веку.
Ф. Хом (1759) је пренео мале богиње на човека, скарлификацијом и преносом крви са оболелих у раном стадијуму болести. Исти експеримент, убризгавање крви оболелих особа у раној фази болести на здравог човека, Хектоен је извршио 1905. године. Озбиљније епидемиолошке и клиничке студије болести је спроводио Петер Панум (нем. Peter Ludwig Panum) на Фарским острвима, 1846. године.[3] Хенри Коплик је 1896. године на букалној слузокожи открио по њему назване „Копликове мрље”: патогномичне беле мрље код особа оболелих од малих богиња.
Андерсон и Голдбергер су 1911. године први утврдили вирусну природу малих богиња након што су извршили заражавање мајмуна (лат. Macacus mulartta) бактеријама из очишћене и филтриране крви болесника. Пиблс и Ендерс су 1954. године први изоловали вирус малих богиња из носнождрелног секрета и крви, са узгајањем на култури бубрежних ћелија човека,[4] док су Блек, Рејсиг и Мелник то исто обавили узгајањем вируса на канцероматозним ћелијама.
Након открића узрочника малих богиња 1958. године, започет је развој вакцине која је први пут 1963. била доступна за имунизацију деце.
Епидемиологија
уредиМорбили су једна од десет најзначајнијих заразних болести за људе. Године 1980, пре него што је започета примена имунизације против морбила, оне је била широко распрострањена, са око 2,6 милиона смртних случајева у свету, посебно у Африци. Зато је СЗО као „Миленијумски развојни циљ“ себи поставила обавезу да смањи број смртних случајева од морбила међу децом, у укупном износу за две трећине до 2015, у односу на ниво из 1990.
Препознајући потенцијал имунизације у сузбијању морбила и смањењу смртност међу децом, њена обухваћеност се може сматрати маркером квалитета дечје здравствене заштите. Зато је покривеност рутинском вакцинацијом против морбили СЗО изабрала као индикатор напретка у том правцу.[5]
У земљама у развоју, морбили погађају око 30 милиона деце годишње и узрокују око 1 милион смртних случајева. Такође морбили у свету, сваке године изазову 15.000-60.000 случајеве слепила.
| СЗО-региони | 1980 | 1990 | 2000 | 2005 |
|---|---|---|---|---|
| Африка | 1.240.993 | 481.204 | 520.102 | 316.224 |
| Америка | 257.790 | 218.579 | 1.755 | 19 |
| Источни Медитеран | 341.624 | 59.058 | 38.592 | 15.069 |
| Европа | 851.849 | 234.827 | 37.421 | 37.332 |
| Југоисточна Азија | 199.535 | 224.925 | 61.975 | 83.627 |
| Западни Пацифик | 1.319.640 | 155.490 | 176.493 | 128.016 |
| Широм света | 4.211.431 | 1.374.083 | 836.338 | 580.287 |
Сједињене Америчке Државе
- Од 1994, већина случајева морбила у САД је унет или повезане са миграцијом становништва из других земаља света. У 2005. пријављено је 66 случајева морбила Центру за контролу и превенцију болести (CDC) САД.[7] Од тог броја, 34 су регистрована током једне епидемије у Индијани, која је била повезана са повратком невакцинисаног 17-годишњег Американца са путовања у Румунију.
- Од јануара до јуна 2008, 131 случај малих богиња пријављено је CDC-у САД, што је било значајно више у поређењу са просеком од 63 случајева годишње током 2000—2007.[8]
Немачка
- У Немачкој, након увођења вакцинације против морбила у последњих 30 година, укупан број оболелих је значајно смањен, али се болест још увек враћа у малим епидемијама. Годишњи број пријављених случајева у Немачкој је опао са 6037 (2001) на 123 случајева у 2004 (подаци од 02.03.2010), и мировао у наредним годинама (са изузетком 2006: Н = 2307 ) са мање од 1.000 случајева болести годишње.[9]
- За 2009. Институту Роберт Кох, пријављено је 574 случајева.[9]
- Епидемиолошка ситуација у Немачкој карактерише се од 2003 појавом регионалних епидемија које су се јављале на одређено време и у којима је регистровано до 75% случајева годишње.[9]
Србија
- Након увођења вакцине против малих богиња у Србији 1971, обољевање се јављало у епидемијској форми на сваких 3-5 година, али са вишеструко мањим бројем оболелих у односу на период пре увођења вакцине. Велике епидемије регистроване су 1986, 1989, 1993. и 1997. 2007. У епидемији морбила 1997, у којој је оболело око 4.000 особа, регистровани су последњи смртни исходи од ове болести у Србији.[10]
- Након 10 година од поменуте епидемије (2007) као последица импортовања вируса међу невакцинисаном, претежно ромском децом у Војводини, избила је епидемија у којој је оболела 201 особа. Током 2008. и 2009. регистровани су појединачни импортован случајеви обољевања код којих је утврђено порекло вируса из Немачке и Тајланда.[10]
- Морбила у Србији није било уназад готово десет година, док се нажалост од 2010. поново јављају случајеви ове болести који нису импортовани у Србију из других земаља. На основу доступних података извори инфекције нису утврђени, што индиректно указује на присуство вируса у циркулацији међу децом у Србији. Главни разлог за то је пад броја невакцинисане школске деце...„У прилог томе иде и тренутна ситуација у Србији. Ревакцинација за ММР вакцину (против малих богиња, рубеоле и заушака) у школском узрасту износи 88%, а чим падне испод 95%, онда се током година накупи број осетљивих. Кад се појави вирус, његово ширење је много брже и тада нема теоретске могућности да не дође до епидемије.“[11]
- Зато су од 4. јуна 2010, на територији целе Републике Србије на снази пооштрене мере епидемиолошког надзора над морбилима, у складу са Планом активности за одстрањивање ове болести у Републици Србији (пријава сумње, лабораторијска дијагностика, изолација, лечење, здравствени надзор, епидемиолошки надзор, вакцинација ...).[10]
- Београд: ... Током спровођења активног епидемиолошког надзора над морбилима, а у складу са Планом активности за елиминацију морбила у Р. Србији, на територији Београда је од маја до децембра 2010. регистровано 7 лабораторијски потврђених случајева морбила. Међу оболелим особама највише је заступљен узраст од 0-5 година – 3 оболела (43%), 15-19 година – 2 оболела (29%), 20-29 година – један оболели (14%) и 30-49 година - један оболели (14%)... Напомињемо последњи случајеви морбила у Београду регистровани су 2007. Реч је о 3 импортована случаја везана за епидемију морбила у Војводини.
- Од почетка октобра 2017. године, закључно са 14. мартом 2018. године на територији Републике Србије, укључујући и територију надлежности Завода за јавно здравље Косовска Митровица, регистрована су укупно 3.654 случаја малих богиња. Најмлађа оболела особа је стара 15 дана, а најстарија 70 година. Највећи број оболелих је у узрасним групама млађим од пет и старијим од 30 година. Већина оболелих особа (95%) је невакцинисана, непотпуно вакцинисана или непознатог вакциналног статуса. Од укупног броја оболелих 32% је болнички лечено или је хоспитализација у току. Тешке компликација малих богиња регистроване су код 400 болесника (398 — упала плућа 2 запаљење мозга). Код особа оболелих од малих богиња са компликацијама регистровано је 13 смртних случајева.[12]
Македонија
- У Македонији је априла 2011. проглашена епидемија морбила, након што је само у Скопљу званично регистровано око 800 оболелих, са око 30 пацијента који су у животној опасности. Зато је у Македонији у циљу спречавања даљег ширења епидемије, по хитном поступку приступљено вакцинацији невакцинисаног становништва против морбила, од беба старости 6 месеци до особа старих до 40. година. За сва лица и родитеље прописане су казне ако се не одазову вакцинацији или не вакцинишу децу.[13]
Морталитет/Морбидитет
уреди- Иако су морбили клинички значајна вирусна болест, она је обично бенигне природе и без последица по оболеле, у земљама у којима се сваке године реализује висок проценат имунизације деце.
- Према подацима СЗО, морбили су водећи узрок смртности на глобалном светском нивоу који је у првој деценији 21. века, већим делом спречен вакцинацијом деце у детињству. Глобално, број смртних случајева ја пао за 60% од процењених 873.000 у 1999 на 345.000 у 2005. Подаци за 2008 показују да је смртност од морбила на глобалном нивоу пала на 164.000, Од укупног броја смртних случајева у 2008. 77% се јавило у регионима југоисточне Азије.[14]
- Компликације морбила су најчешћи урок смртности, и најчешће се јављају код одраслих и неухрањене деце са недостатком витамина у исхрани, невакцинисаних особа интензивно изложених вирусу морбила, или код имунокомпромитованих особа.
- Већина компликација је последица имуносупресије изазване вирусом морбила која слаби имуни одговор домаћина и резултује реактивацијом латентне инфекције или бактеријске суперинфекције патогенима присутним у организму оболеле особе.
- Упала плућа, било да је изазвана вирусом морбила, туберкулозом, или неким другим бактеријским узрочником, је најчешћа компликација морбила.
- Круп, енцефалитис, и упале плућа су најчешћи узроци смрти код оболелих са морбилима.
- Вирус морбила обично директно напада ЦНС, међутим, клиничке манифестације енцефаломијелитиса се јављају код 1 на сваких 1000-2000 пацијената са морбилима. Ова компликација је фатална за око 10% болесника.
- Код деце са лимфоидним малигномом, одложени акутни облик морбилима изазваног енцефалитиса може се развити 1-6 месеци после акутне инфекције и обично је фаталан. Нешто ређе се јавља субакутни склерозирајући паненцефалитис, са латентним периодом болести од неколико година, код деце која су имала богиње када су била млађа од 2 године.
- Друге компликације су отитис медија, тромбоцитопенијска пурпура са крварењем, миокардитис, хепатитис, перикардитис и тежак облик кератитиса који може напредовати до слепила.
- Претпоставља се да је број стварно оболелих од варичеле много већи, јер велики број пацијената не лече лекари, а такође, чест је случај и да медицинске установе не пријављују број оболелих.
- Очекује се да ће морбидитет са повећањем стопе вакцинација и даље наставити да пада.
Пол и старост
уреди- Морбили подједнако нападају особе оба пола.
- Од 66 пријављених случајева малих богиња у Сједињеним Државама у 2005, 7 (10.6%) су биле бебе, 4 (6,1%) деца узраста од 1-4 година, 33 (50%) особе старости 5-19 година, 7 (10,6%) одрасли млађег узраста 20-34 година, а 15 (22,7%) одраслих старији од 35 година.[7]
- Морбили се у густо насељеним неразвијене земљама света најчешће јављају код деце млађе од 2 године. Поред тога, учесталост пријављених случајева код деце испод једне године је и даље висок (7,3 на 100.000 деце у 2009).[9]
- Од 2006, уочено је повећавање пропорционалног удела старијих старосних група (> 10 годишње).[9]
Предиспозиција
уредиТипична ризична подручја за обољевање од морбила су:
- Велика густина насељености;
- Низак обухват имунизацијом против морбила (често и против других вакцинабилних болести);
- Присутан недостатак витамина A у исхрани;
- Висока инциденца и смртност од морбила.
Типичне ризичне групе за обољевање од морбила су:
Етиологија
уредиМорбили су веома заразна болест (која се може спречити вакцином) изазвана вирусом морбила (малих богиња), рода морбилиформних вируса из породице парамиковиридае (лат. paramyxoviridae). Вирус пролази кроз N филтер и на собној температури је активан око 24 часа, а на температури од 00C, неколико дана. У замрзнутом стању на -370C до -720C вирус може да задржи активност и до 15 дана. Брзо се инактивира на ниским вредностима pH.
Вирус је присутан у секрету носно - ждрелне слузокоже и крви болесника за време продромалног и ране фазе осипног стадијума болести. Преноси се преко капљица или директним контактом са секретом носа или грла оболелих особа. Морбили су једна од најбрже преносивих заразних болести из групе богиња, а вероватно и једна од најпознатији и најсмртоноснијих осипних грозница у дечјем узрасту.[15]
Особе оболеле од морбила се сматрају заразним четири дана пре и четири дана у периоду појаве оспе. Период инкубације пре појаве симптома је обично 10-12 дана (у распону 7-18 дана).[16]
Болест се углавном лечи симптоматском терапијом (јер за њих не постоји специфичан лек), а већина болесника се опорави у року од 2-3 недеље. Морбили се најуспешније спречавају вакцинацијом.[17] Веома висок ниво имунитета становништва у већем делу света постигнут је вакцинацијом, која је довела до елиминације болести у многим земљама. Али ако се овај ниво имунитета становништва стално не одржава на високом нивоу, могућа је поновна (циклична) појава епидемија морбила.[18]
Међутим, код потхрањене деце и особа са смањеним имунитетом, морбили могу да доведу до озбиљних компликација. Око 30% пријављених случајева морбила укључује и једну или више компликација. У развијеним земљама то је најчешће отитис медија (7-9%), запаљење плућа (1-6%), дијареја (6%), слепило и постинфективни енцефалитис (1 на 1000 случајева). Ризик од озбиљних компликација је већи код беба и одраслих особа. Мање уобичајена, али врло озбиљна компликација је субакутни склерозирајући паненцефалитис (1 на 100.000 случајева).[16]
У многим европским земљама, за разлику од земаља у развоју, већи број случајева морбила се јавља код адолесцената и одраслих особа. У већини региона света, покривеност вакцинацијом и ниво имунитета становништва у општој популацији је висок и образац цикличне појаве морбила се не уочава. Међутим, још увек постоје осетљиве групе људи у већини земаља света. Док неке од осетљивих особа живи у заједници са становништвом високог нивоа имунитета на морбиле, оне су на ниском ризику од импортованог (унетог) вируса из других земља, где је опасност од заразе међу појединцима врло висока.[19]
Патофизиологија
уредиВирус морбила се преноси директним контактом са оболелим особама преко респираторних капљица (аеросола), кашљањем и кијањем или, ређе, ваздушним путем. Битне патолошке промене у току морбила одигравају се на кожи, крајницима, и слузокожи ждрела и дисајних путева. Она је одраз реакције капиларне мреже у тим подручјима на инвазију вируса.
Почетна инфекција и умножавање вируса почиње на локалном нивоу у епителним ћелијама трахеје и бронха у виду хиперемије, серозне ексудације те периваскуларног накупљања и пролиферације мононуклеарних а делом и полиморфонуклеарних ћелија. Након 2-4 дана, вирус морбила инфицира локално лимфно ткиво, највероватније ношен плућним макрофагама. Након што вирус изврши продор у регионалне лимфне чворове, у њима настаје хиперплазија, са појавом гигантских ћелија величине и до 100 μ, које садржавају и до 100 језгара.
На букалној и ждрелној слузокожи настају Копликове мрље због бујања ендотелних ћелија и површне некрозе. Даљим процесом виремије вирус морбила продире у ћелије разних органа пре појаве кожне оспе. На површини коже се запаљенска инфилтрација налази око лојних жлезда и и фоликула косе.
Код особа са смањеним ћелијским имунитетом, вирус морбила изазива прогресивно и често смртоносно запаљење плућа због некрозе епитела и инфилтрације мононуклеарним ћелијама. Вирус изазива имуносупресију типа појачане преосетљивости, производњу интерлеукина-12 и антиген-специфични лимфопролиферациони одговор, који траје неколико недеља до неколико месеци после акутне инфекције. Имуносупресија може предиспонирати појединце за озбиљне бактеријске инфекције, (нарочито бронхопнеумоније), која су и главни узрок смртности међу млађом децом оболелом од морбила.
Клиничка слика
уредиКлиничка слика морбила може имати више различитих клиничких облика, а у склопу болести могу се развити и различите компликације. У највећем броју случајева клиничка слика морбила пролази кроз следећа три стадијума развоја;
Продромални, катарални стадијум
уредиТраје 3-4 дана (изузетно ретко и до 7 дана) и обухвата време од појаве првих симптома болести до избијања карактеристичне оспе. Одликује се постепеним почетком са знацима опште инфекције коју прате катаралне промене на слузокожи вежњаче, носа и нижих делова дисајних путева. Симптоме у катаралном стадијуме често је тешко разликовати од симптома обичне прехладе.
Први симптоми су; температура која постепено расте, малаксалост, умор, нерасположење, губитак апетита често праћен повраћањем и проливом. Учестало повраћање понекад је праћено јаким боловима у трбуху, најчешће у пределу слепог црева („псеудоапендицитис“). Ове тегобе су највероватније последица енантема слузокоже органа за варење.
Тегобе се из дана у дан појачавају и при крају катаралног стадијума развијају се и специфични знаци болести, као што су Копликове мрље, обично 36 часа пре појаве оспе, и одржавају се 11-24 часова. Копликове мрље су локализоване на букалној слузокожи устне дупље и имају изглед просутог гриза по хиперемичној слузокожи. Брисањем се не скидају јер су чврсто спојене са слузокожом. мрље понекад конфлуирају у веће „плаже“, тако да делују као почетни стоматитис.
Објективним прегледом, налази се упала вежњаче, ринитис, кожа лица је бледа, слузокожа ждрела и крајника је хиперемична. Лице оболеле особе је подбуло, „нечисто“, сивоцрвене боје, са мутним и сузним очима. Није присутна оспа по кожи, али се не меком непцу може видети енантем.
Осипни стадијум
уредиОсипни стадијум траје 5-6 дана. При крају првог стадијума настаје краткотрајно побољшање и пад температуре, које убрзо прелази у погоршање симптома са порастом телесне температуре и погоршањем општих симптома болести (диспнеја, катар слузокоже, прекордијални (пресрчани) болови, безвољност или немир.
Оспа је водећи клинички симптом која настаје, обично, четвртог дана овог стадијума. Јавља се најпре на кожи главе иза ушију, а затим истог дана захвата кожу лица и врат. Потом оспа настаје, најпре иза ушију, и шири се од главе према доњим деловима тела као капи вода приликом туширања. Оспа избија два до три дана, ефлоресценције су макуле и папуле, појединачне или удружене, а између ефлоресценција види се непромењена кожа, која је на додир (баршунаста) пријатна, топла, мека и влажна.
Код болесника субјективне сметње попуштају са појавом оспе, а Копликове мрље ишчезавају (понекад и пре избијања оспе). Оспа се повлачи истим редом којим је избијала, од главе и лица према врату, трупу, горњим удовима и ногама, тако да се може догодити да на лицу оспа бледи и повлачи се а да на стопалима избија.
Болесник је високо фебрилан (390C до 400C), адинамичан, цурење из носа је интензивније. Очи су сузне са израженим конјунктивитисом. Лице је зажарено, а његов изглед се описује као „плачна маска“ (лат. facies morbillosa).
Над плућима је присутно пооштрено везикуларно дисање праћено влажним бронхитичним шушњевима. Срчана радња је убрзана и прати висину температуре.
На крају овог стадијума, петог или шестог дана, наступа повлачење симптома болести и постепени пад температуре.
Стадијум љуштења и реконвалесценције
уредиОвај стадијум траје 4-5 дана и карактерише се повлачењем оспе и побољшањем општег стања болесника. Температура која је у претходном стадијуму била и до 400C, у овом стадијуму нагло, критично, пада на нормалне вредности (па и испод нормалних вредности, и до испод 360C. Оспа почиње да бледи а на њеним местима јавља се пролазна хиперпигментација која траје 8-10 дана и брашнасто перутање. Кожа се се лагано љушти (перута) у облику ситних прашинастих љуспица попут мекиња. Опште стање болесника се побољшава, а даљи ток болести зависи од евентуалне појаве компликација. Оспа се повлачи истим оним редоследом како се и јављала.
Морбили укупно трају око 2 недеље, али се стадијум реконвалесценције може продужити и на неколико недеља.
Атипични ток болести
уредиУ типичним некомпликованим случајевима морбила нестају сви симптоми отприлике 10 дана након појаве температуре. Абортивни, блажи облик тока морбила са лаким катаралним стадијумом, осредњим повећањем температуре и једва назначеним егзантемом, па чак и без њега види се често код новорођенчади од трећег до шестог месеца, тј у периоду када пасивни имунитет пада или у деце која су примила профилактички реконвалесцентни серум или γ-глобулин.
Малигни случајеви морбила се јављају код неке деце из непознатих можда конституцијалних разлога. Болест се тада развија са тешком токсичном сликом, врло високом температуром, учесталом несвестицом, колапсом, конвулзијама и знацима застоја циркулације. Смрт може да настане након неколико сати.
Дијагноза и диференцијална дијагноза
уредиДијагноза морбила се поставља на основу анамнезе, епидемиолошких података, клиничке слике и тока болести. Клиничка слика морбила се често може мешати са другим болестима као што је рубеола, „пета болест“ - (лат. erythema infectiosum),[20] шарлах итд и зато је лабораторијска (серолошка) дијагностика најпоузданија.
Лабораторијска дијагностика треба да обезбеди доказе да се у конкретном случају ради о морбилима и зато је све неопходнија у диференцијалној дијагностици. Неке од лабораторијских метода које се користе у дијагностици морбила су инхибиција хемаглутинације (IH), реакција везивања комплемената (RVK), тест неутрализације као и ELISA тест који се ради 10 дана од инфекције када се јављају IgM антитела. Промене у крвној слици су карактеристичне. Јавља се леукопенија са лимфоцитозом. Део анализа које се примењују у дијагностици морбила наведене су у овој табели;
Препоруке и предлози за лабораторијску дијагностику морбила[21]
| Метода -тест | Врста материјала | Време тестирања | Напомена |
|---|---|---|---|
| Откривање специфичних вирусних антитела (IgM, IgG) |
Серум, плазма, Ликвор (евентуално) |
Болест, Реконвалесценција Контрола вакцинације (минимум 4 недеље после вакцинације) |
У 30% пацијената IgM је негативан до 3 дана после оспе. Потребно време: 1 дан |
|
Откривање вируса:
|
Секрет из устију Размаз: секрета из носа и грла • секрета из вежњаче • бронхијалног секрета • лимфоцита крви • мокраће • ликвора • биопсије • осталог материјала |
На почетку или одмах после појаве симптома |
Потребно време за анализу:
|
Диференцијална дијагноза морбила[22]
| Продромална фаза болести | Знаци и симптоми |
|---|---|
| Грип | Због температуре и лаког катара респираторних путева и вежњаче. |
| Обична прехлада | Због катара вежњаче, горњих респираторних путева и обилног серозног секрета из носа. |
| Осипна фаза болести | Знаци и симптоми |
| Рубеола | Код рубеоле као и код морбила поред катара вежњаче и респираторних путева постоји и оспа, која може много личити на оспу код морбила. |
| Шарлах | Уколико код шарлаха постоји местимична оспа (лат. Scarlatina variegata), или оспа по лицу, што је веома ретко, онда у диференцијалној дијагностици морбила може доћи у обзир и шарлах. |
| Токсоалергијски, медикаментозни и поствакцинални егзантем | Због морбилиформне оспе, могу јако личити на морбилозни егзантем. |
| Пегави тифус | Код пегавог тифуса, поред температуре, катара вежњаче и респираторних путева. четврти дан болести јавља се оспа, која има велику сличност са оспом код хеморагичног облика морбила. |
| Паратифус | Због умереног катара слузокоже респираторних путева и оспе која може бити морбилиформна. |
| Велике богиње | У првој фази болести због оспе која може бити слична морбилиформној. |
Терапија
уредиКако за морбиле не постоји специфичан лек, и данас је лечење још увек симптоматско.
- У акутном стадијуму болести неопходна је изолација болесника у топлој али добро проветреној просторији и примена хигијенско дијететског режима исхране.
- Због надражајног упале вежњаче и фотофобије светлост у болесничкој соби треба пригушити. Повишена температура и надражајни кашаљ сузбијају се антипиретицима, седативима, антитусицима и удисањем пара чаја од камилице.
- Исхрана болесника мора бити квалитетна и квантитативно задовољавајућа, са лако сварљивим намирницама и довољним количинама витамина, млечних напитака, воћних сокова, течности (чајева), соли. У складу са препорукама СЗО терапија се може допунити парентералним растворима који садрже главне елементе који се губе проливом и повраћањем.
- Код сумње на појаву секундарне инфекције (нпр запаљења средњег ува, плућа или ока), лечење се може допунити и антибиотицима.
- Разне студије спроведене у земљама у развоју показују повољан ефекат примене две дозе витамина А унутар 24 часа, које превенирају оштећења ока и настанак слепила, али и редукују број смртних исхода од ове болести за 50%.[23] Механизам деловања је нејасан. СЗО препоручује примену витамина у случају болести код све оболеле деце у земљама у развоју и другим регионима у којима је природан унос витамина А недовољан, или где је стопа смртности изнад једног процента. Студије о позитивном учинку употребе витамина А у западним индустријализованим земљама нису откриле значајно смањење укупне смртности код морбила, али су утицале на њено смањење код деце узраста испод две године.[24][25][26] Препоруке Института Роберт Кох у Немачкој не наводе примену витамина у лечењу морбила.[27][28]
- Антивирусна терапија рибавирином код болесника са имуносупресијом и тешког облика болести, у комбинацији са имуноглобулином код неких пацијената се може применити.[29]
Превенција
уредиСтав здравственог комесара ЕУ о избегавању вакцинације против морбила Неприхватљиво је слушати чињеницу да деца и одрасли умиру од болести против којих постоје безбедне и приступачне вакцине.
Вирус малих богиња је веома заразан и шири се директним контактом и кроз ваздух.
Заштита се може добити сигурном и ефикасном вакцином, али због „рупе” у имунизацији беба, овај вирус је и даље један од најчешћих узрока смрти међу децом широм света.
Витенис Андријукаитис, здравствени комесар ЕУ
Када је Светска здравствена организација (СЗО) 1974. покренула Проширени програм имунизације, у свету је мање од 5% деце било имунизовано против 6 циљних заразних болести (туберкулоза, дифтерија, тетануса, велики кашљ, дечја парализе и морбила). „Данас се у свету преко 80% деце вакцинише против ових болести пре навршеног првог рођендана - у бројкама, вакцинише се преко 130 милиона деце годишње. Резултати спровођења овог Програма су импозантни - процењује се да се на овај начин годишње спаси живот најмање 3 милиона деце, и да се спречава инвалидност (слепило, ментална ретардација ...) додатних 750.000 деце.“[30]
Зато је једна од најпоузданијих мера превенције против морбила је имунизација. Према подацима СЗО морбили су један од водећих узрока смртности деце (млађе од пет година) у свету, која се може ефикасно спречити вакцином која је доступна већ више од 40 година. Мада је смртност од морбила на глобалном нивоу редукована за око 75% у односу на 2000, у 2008. чак 38% смртних исхода од свих болести које су могле бити спречене вакцинацијом чинили су морбили.
Према најновијим подацима, проценат вакцинације другом дозом вакцине против малих богиња (ММР вакцином) је мањи од 95 процената у 15 од 23 земаља Европске уније и Европског економског подручја.[31]
Мере превенције у Србији
уредиНакон увођења вакцине против морбила (малих богиња) у Србији 1971, обољевање се јављало у епидемијској форми на сваких 3-5 година, али са вишеструко мањим бројем оболелих у односу на период пре увођења вакцине.[32]
Стратегијским планом Европског региона СЗО за период 2005—2010, предвиђена је елиминација морбила у Европи. На основу плана СЗО усвојен је и План активности за елиминацију морбила у Републици Србији који је тежишно усмерен на:[33]
- Достизање и одржавање високог нивоа обухвата
Овај циљ је остварен ако је обухват вакцинацијом ≥ 95%, са две дозе ММР вакцине (вакцина против морбила, рубеола и паротитиса.
- Обезбеђивање допунске имунизације
Реализује се ММР вакцином за популацију осетљиву на морбиле или особа које су из било ког разлога пропуштене да се вакцинишу / ревакцинишу.
- Успостављање и одржавање система активног надзора
Овај циљ остварује се истраживањем и лабораторијским испитивањем сваког суспектног случаја морбила
- Повратно информисање здравствених радника и јавности
Овај циљ се реализује кроз упознавање здравствених радника и јавности о користима и ризицима који се односе на вакцинацију против морбила.
Врсте вакцина које се примењују у имунизацији против малих богиња
уредиВакцина против малих богиња данас се ретко даје као посебна вакцина, већ се даје у комбинацији са вакцинама против заушака, рубеоле и/или варичеле. Тренутно су доступне две врсте комбинованих вакцина које у себи садрже и вакцину против малих богиња.
- ММR-II
Ова комбинована, тровалентна, вакцина примењује се за имунизацију против заушака, малих богиња и рубеоле. Ова вакцина је жива ослабљена вирусна вакцина која се користи да индукује имунитет код вакцинисане особе против малих богиња, заушака и рубеоле.
- ProQuad®
Ова комбинована, четворовалентна. вакцина примењује се за имунизацију против заушака, малих богиња, рубеоле и вируса овчијих богиња. Ова вакцина користи се за активну имунизацију за деце против наведених болести старости од 12 месеци до 12 година.
На глобалном нивоу ове вакцине је примило приближно 85% деце до 2013.[34] Најмање 192 земље вакцинацију је спровело са две дозе у 2008. години.
Први пут је авакцина уведена 1963. и налази се на списку есенцијалних лекова СЗО, најважнијих лекова који су неопходни у основном здравственом систему.[35] Ова вакцина није много скупа и њена великопродајна цена је износила око 0,70 америчких долара по дози до 2014. године.[36]
Вакцина која се користи у Србији
уредиВакцинација и ревакцинација против морбила у Републици Србији врши се комбинованом живом, атенуисаном MMR вакцином (морбили, заушке, рубеола) континуирано у складу са Правилником о имунизацији и начину заштите лековима Србије[37] - деце од навршених 12 месеци живота и ревакцинацијом претходно вакцинисане деце до навршених седам година живота.
Сву деца узраста од навршених 12 месеци живота до навршених 14 година живота која су невакцинисане и непотпуно вакцинисана морају се вакцинисати, односно ревакцинисати.
Минимални размак између две дозе вакцине може бити четири недеље.
Компликације
уредиНајчешће компликације морбила су отитис медиа (запаљење средњег ува), запаљење плућа, енцефалитис и смрт.
Види још
уредиИзвори
уреди- ^ Forni, A. L.; Schluger, N. W.; Roberts, R. B. (септембар 1994). „Severe measles pneumonitis in adults: Evaluation of clinical characteristics and therapy with intravenous ribavirin”. Clinical Infectious Diseases. 19 (3): 454—62. PMID 7811865. doi:10.1093/clinids/19.3.454..
- ^ Otri AM, Singh AD, Dua HS (2008). „Abu Bakr Razi”. The British Journal of Ophthalmology. 92 (10): 1324. PMID 18815419. Приступљено 3. 5. 2011.
- ^ „Pagel: Biographisches Lexikon hervorragender Ärzte des neunzehnten Jahrhunderts. Berlin, Wien 1901, Sp. 1256-1258.”. Приступљено 13. 4. 2013.
- ^ ENDERS, J. F.; PEEBLES, T. C. (1954). „Propagation in tissue cultures of cytopathogenic agents from patients with measles”. Proceedings of the Society for Experimental Biology and Medicine. Society for Experimental Biology and Medicine (New York, N.Y.). 86 (2): 277—286. PMID 13177653. S2CID 4010044. doi:10.3181/00379727-86-21073.
- ^ Weekly epidemiological record Relevé épidémiologique hebdomadaire, Global reductions in measles mortality 2000–2008 and the risk of measles resurgence, 4 december 2009, 84th year/4 décembre 2009, 84е année No. 49, 2009, 84, 505–516 „World healt organization Geneva” (PDF). Приступљено 13. 4. 2013.
- ^ WHO: Global summary on measles Архивирано на сајту Wayback Machine (14. август 2013), 2006
- ^ а б „Update: Measles --- United States, January--July 2008”. 55 (50): 1348—51.
- ^ „Update: Measles --- United States, January--July 2008”. 57 (33): 893—6.
- ^ а б в г д (језик: немачки) Masern RKI-Ratgeber für Ärzte, Vorkommen, „Robert Koch-Institut”. Архивирано из оригинала 20. 12. 2010. г. Приступљено 13. 4. 2013.
- ^ а б в Male boginje – aktuelna epidemiološka situacija u Republici Srbiji „zzjzle.org.rs” (PDF). Архивирано из оригинала (PDF) 17. 11. 2012. г. Приступљено 10. мај 2011.
- ^ Прети епидемија малих богиња, на blic.rs, Приступљено 10. јун 2010
- ^ Актуелна епидемиолошка ситуација малих богиња (морбила) у Европи и Републици Србији Извештај ИЗЈЗС: Батут, од 14.3.2018.
- ^ Epidemija malih boginja hara Makedonijom, на 021 Novi Sad, Приступљено 12. април 2011.
- ^ WHO Weekly Epidemiology Record, 4th December 2009 „WHO.int”. Архивирано из оригинала 26. 10. 2013. г. Приступљено 13. 4. 2013.
- ^ Measles, Immunization surveillance, assessment and monitoring „who,2010.”. Архивирано из оригинала 14. 08. 2013. г. Приступљено 13. 4. 2013.
- ^ а б Strebel PM, Papania MJ, Dayan GH, Halsey NA. (2008). „Measles vaccine.”. Ур.: Plotkin SA, Orenstein WA, Offit PAg. Vaccines (5th изд.). Philadelphia, Pa: Elsevier Inc. стр. 353—398.
- ^ Measles „who”. Приступљено 13. 4. 2013.
- ^ Surveillance Guidelines for Measles, Rubella and Congenital Rubella Syndrome in the WHO European Region „euro.who” (PDF). Архивирано из оригинала (PDF) 22. 05. 2011. г. Приступљено 13. 4. 2013.
- ^ Progress towards measles elimination in WHO’s European Region, 2005–2008. Weekly epidemiological record. No. 8, 2009, 84, 57–64
- ^ (језик: енглески)Erythema infectiosum Архивирано на сајту Wayback Machine (19. јануар 2012)
- ^ Tischer A, Santibanez S, Siedler A, Heider A, Hengel H (2004). „Laboratory investigations are indispensable to monitor the progress of measles elimination—results of the German Measles Sentinel 1999–2003”. Journal of Clinical Virology. 31: 165—178.
- ^ (језик: хрватски) Morbilli – ospice на Zdravstveni portal Архивирано на сајту Wayback Machine (13. мај 2011)
- ^ Huiming, Y.; Chaomin, W.; Meng, M. (2005). „Vitamin a for treating measles in children”. The Cochrane Database of Systematic Reviews. 2005 (4): CD001479. PMC 7076287 . PMID 16235283. doi:10.1002/14651858.CD001479.pub3.
- ^ Huiming Y, Chaomin W, Meng M (2005). Yang, Huiming, ур. „Vitamin A for treating measles in children”. Cochrane Database Syst Rev. 2005 (4): CD001479. PMC 7076287 . PMID 16235283. doi:10.1002/14651858.CD001479.pub3.
- ^ D'Souza RM, D'Souza R (2002). „Vitamin A for treating measles in children”. Cochrane Database Syst Rev (1): CD001479. PMID 11869601. doi:10.1002/14651858.CD001479.
- ^ D'Souza RM, D'Souza R (2002). „Vitamin A for preventing secondary infections in children with measles--a systematic review”. J. Trop. Pediatr. 48 (2): 72—7. PMID 12022432. doi:10.1093/tropej/48.2.72.
- ^ Bekhor David, Barinaga Jorge, Skolnik Paul: Prevention and treatment of measles. Review, UpToDate v15.1, 2007
- ^ Masern. RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte. Robert-Koch-Institut. Stand 08/2006 Robert-Koch-Institut, online Архивирано на сајту Wayback Machine (20. децембар 2010) Posećeno 19. maj 2011
- ^ Forni, A. L.; Schluger, N. W.; Roberts, R. B. (1994). „Severe measles pneumonitis in adults: Evaluation of clinical characteristics and therapy with intravenous ribavirin”. Clinical Infectious Diseases: An Official Publication of the Infectious Diseases Society of America. 19 (3): 454—462. PMID 7811865. doi:10.1093/clinids/19.3.454.
- ^ Imunizacija spašava živote djece Unicef — Novosti i resursi Архивирано на сајту Wayback Machine (1. октобар 2018).
- ^ „EPIDEMIJA malih boginja u Evropi, ugroženi i odrasli”. Srna, objavljeno u Blic novine od 24.4.2017. 24. 4. 2017. Приступљено 10. 11. 2017.
- ^ Male boginje. U: Imunološke osnove za imunizaciju, prošireni program za Imunizaciju, Svetska zdravstvena organizacija, Ženeva, Švajcarska 1993.
- ^ Rezultati sprovo|enja obaveznih imunizacija na teritoriji republike Srbije u 1997. godini. Institut za zaštitu zdravlja Srbije “Dr Milan Jovanović Batut”, Beograd 1998.
- ^ „Measles Fact sheet N°286”. who.int. новембар 2014. Приступљено 4. 2. 2015.
- ^ „WHO Model List of EssentialMedicines” (PDF). World Health Organization. октобар 2013. Приступљено 22. 4. 2014.
- ^ „Vaccine, Measles”. International Drug Price Indicator Guide. Приступљено 6. 12. 2015.[мртва веза]
- ^ Сл. гласник Републике Србије 06/11
Литература
уреди- Masern. RKI-Ratgeber Infektionskrankheiten – Merkblätter für Ärzte. Robert-Koch-Institut. Stand 08/2006
- Measles. In: Epidemiology & Prevention of Vaccine-Preventable Diseases – “The Pink Book”, 9th Edition, Public Health Foundation, S. 129–148 – PDF (englisch), 522 kB
- Dietel, Manfred (2005). Harrisons Innere Medizin (16th изд.). ABW Wissenschaftsverlag. ISBN 978-3-936072-29-7..
- W. Köhler et al.: Medizinische Mikrobiologie. Urban & Fischer-Verlag München/Jena 2001. Köhler, Werner (2001). Medizinische Mikrobiologie: Mit 197 Tabellen (8th изд.). Urban & Fischer. ISBN 978-3-437-41640-8..
- DGPI-Handbuch: Infektionen bei Kindern und Jugendlichen: 5. izdanje., Thieme-Verlag. . 2009: 364—367. Недостаје или је празан параметар
|title=(помоћ) - Heymann DL (ed). „Control of Communicable Diseases Manual.”. American Public Health Association.: 402—408. 2008.
- Bellini, W. J.; Rota, J. S.; Lowe, L. E.; Katz, R. S.; Dyken, P. R.; Zaki, S. R.; Shieh, W. J.; Rota, P. A. (2005). „Subacute sclerosing panencephalitis: More cases of this fatal disease are prevented by measles immunization than was previously recognized”. The Journal of Infectious Diseases. 192 (10): 1686—1693. PMID 16235165. S2CID 15709707. doi:10.1086/497169. Архивирано из оригинала 20. 06. 2015. г. Приступљено 16. 05. 2011.
- „Konzept für ein nationales Programm zur Eliminierung der Masern in der Bundesrepublik Deutschland”. Epid Bull. 45: 335—341. 1999.
- „Masern-Surveillance mit zwei Erfassungssystemen – erster Vergleich der Meldedaten nach dem IfSG und dem Sentinel der Arbeitsgemeinschaft Masern (AGM)”. Epid Bull. 39: 295—298. 2001.
- „Empfohlene immunprophylaktische Maßnahmen bei Auftreten von Erkrankungen an Masern, Mumps oder Röteln in Kindereinrichtungen oder Schulen.”. Epid Bull. 29: 222—223. 2001.
- Bekämpfung der Masern und konnatalen Röteln. „WHO-Strategie in der Europäischen Region und aktueller Stand in Deutschland. Das WHO-Labornetzwerk für Masern und Röteln in der Europäischen Region”. Epid Bull. 10: 79—84. 2004.
- Erkrankungen an Masern im Jahr 2004 und Ausbrüche in Hessen und Bayern in der ersten Häfte des Jahres Epid Bull. 2005 (29): 247—251. 2005. Недостаје или је празан параметар
|title=(помоћ) - Gerike, E.; Tischer, A. (2000). „Masernimpfung in Deutschland”. Monatsschr Kinderheilkd. 148 (6): 623—633. S2CID 41135367. doi:10.1007/s001120050610.
- Hinweise für Ärzte, Leitungen von Gemeinschaftseinrichtungen und Gesundheitsämter zur Wiederzulassung in Schulen und sonstigen Gemeinschaftseinrichtungen. Aktualisierte Fassung vom Juli 2006. Robert Koch Institut, Berlin, 2006 (Erstveröffentlichung im Bundesgesundheitsblatt. . 44 (2001): 830—843. Недостаје или је празан параметар
|title=(помоћ)). - Impfempfehlungen der Ständigen Impfkommission (STIKO) am Robert Koch-Institut / Stand: Juli Epid Bull. 2009 (30): 279—298. 2010. Недостаје или је празан параметар
|title=(помоћ) - Mitteilung der STIKO am RKI: Änderung der Empfehlungen zur Impfung gegen Masern. Epid Bull. 32: 315—322. 2010. Недостаје или је празан параметар
|title=(помоћ) - Mitteilung der STIKO am RKI: Neuerungen in den aktuellen Empfehlungen der STIKO am RKI vom Juli „Zur Impfung gegen Masern im Erwachsenenalter”. Epid Bull. 2010 (33): 332—333. 2010.
- Tischer, A.; Siedler, A.; Rasch, G. (2001). „Surveillance of measles in Germany”. Gesundheitswesen. 63 (11): 703—709. PMID 11713702. S2CID 77087564. doi:10.1055/s-2001-18413.
- Tischer A, Santibanez S, Siedler A, Heider A, Hengel H (2004). „Laboratory investigations are indispensable to monitor the progress of measles elimination—results of the German Measles Sentinel 1999–2003”. Journal of Clinical Virology. 31: 165—178.
- WHO: Nomenclature for describing the genetic characteristics of wild-type measles viruses (update). WER. 32: 242—247. 2001. Недостаје или је празан параметар
|title=(помоћ) and. 33 249–251 - WHO: Surveillance Guidelines for Measles, Rubella and Congenital Rubella Syndrome in the WHO European Region. 2009. [1] Архивирано на сајту Wayback Machine (20. јун 2015)
Спољашње везе
уреди| Класификација | |
|---|---|
| Спољашњи ресурси |
- WHO.int Архивирано на сајту Wayback Machine (18. јул 2010) - 'Initiative for Vaccine Research (IVR): Measles', World Health Organization (WHO) (језик: енглески)
- Measles FAQ from Centers for Disease Control and Prevention in the United States (језик: енглески)
- Case of an adult male with measles (facial photo) (језик: енглески)
- Clinical pictures of measles Архивирано на сајту Wayback Machine (26. јул 2010)
| Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |